УЗИ на первом триместре беременности
Зачем нужен УЗИ скрининг первого триместра
Многие скрытые патологии беременности и плода можно устранить, если выявить на ранних сроках. Чтобы их обнаружить, в I триместре проводят диагностический скрининг – первичное обследование состояния здоровья беременных, у которых нет жалоб. Он состоит из биохимического анализа крови и ультразвукового исследования УЗИ.
Скрининговое УЗИ 1 триместра беременности помогает родить здорового ребенка, даже если есть бессимптомные аномалии, поэтому рекомендовано Всемирной Организацией Здравоохранения (ВОЗ). Безопасность метода для матери и ребенка доказана ведущими мировыми экспертными организациями – Американским Институтом Ультразвука в Медицине AIUM, Европейским Комитетом по Безопасности Медицинского Ультразвука ECMUS и другими. УЗИ беременных применяют в мировом акушерстве и гинекологии с 70-х годов 20 века, при этом не зарегистрировано ни одного случая осложнения от процедуры.
Какие патологии помогает выявить?
В 1 триместре формируются внутренние органы и структуры организма ребенка.
- точный срок беременности – позволяет следить за ее нормальным течением и развитием плода, прогнозировать срок родов;
- количество и качество околоплодной жидкости – среды, обеспечивающей обмен веществ, терморегуляцию, биологическую и механическую защиту плода;
- есть ли угроза выкидыша;
- сколько плодов – один или несколько;
- место крепления плаценты – это позволяет предупреждать осложнения беременности и родов;
- жизнеспособность плода – по сердечным сокращениям и двигательной активности;
- нормально ли развивается плод – строение ручек, ножек, соответствует ли размер возрастной норме;
- нет ли грубых пороков развития головного мозга, сердца, скелета, внутренних органов.
Кроме этого, оценивают ультразвуковые маркеры хромосомных аномалий. Для этого измеряют носовую кость, толщину воротникового пространства и поперечный размер головы.
УЗИ на ранних сроках беременности делают в плановом порядке дважды:
- на 5-8 неделях;
- на 10-14 неделях.
Как проводят обследование?
Процедуру проводят трансабдоминальным либо трансвагинальным датчиком. При трансабдоминальном УЗИ датчик перемешают по коже живота, при трансвагинальном его вводят во влагалище. Трансвагинальное УЗИ более точное, поэтому чаще его назначают женщинам с лишним весом, так как широкая жировая прослойка в области брюшины не позволяет врачу рассмотреть матку и плод.
Как подготовиться?
За день до УЗИ необходимо исключить из рациона продукты, усиливающие газообразование в кишечнике – бобовые, капусту, дрожжевую выпечку, черный хлеб, газировку и т.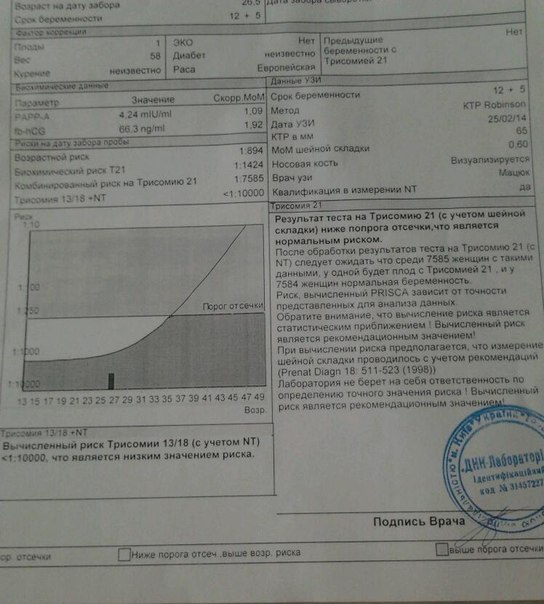 п. По назначению врача дополнительно принимают препараты от метеоризма.
п. По назначению врача дополнительно принимают препараты от метеоризма.
Перед трансабдоминальным УЗИ выпейте не меньше литра негазированной жидкости, чтобы на момент проведения процедуры мочевой пузырь был наполнен. В этом случае матка смещается ближе к брюшной стенке, и врач видит более четкую картинку.
Перед трансвагинальным УЗИ дома проведите туалет наружных половых органов. Непосредственно перед манипуляцией опорожните мочевой пузырь – так вам будет комфортнее во время исследования – и освежите промежность влажной салфеткой.
Диагностика течения беременности и состояния плода с помощью УЗИ в первом триместре:
- точная – позволяет безошибочно определять норму и патологию;
- информативная – дает необходимые данные для корректного ведения беременности с учетом индивидуальных особенностей матери и ребенка;
- безболезненна – не требует медикаментозного обезболивания;
- доказано безопасна для матери и ребенка;
- не требует нарушения целостности кожи и слизистых, поэтому нет риска инфицирования;
- не нуждается в специальной подготовке;
- проводится за 20 минут;
- результаты готовы уже через 10 минут после процедуры и могут использоваться для врачебных назначений.

Кроме этого, платное УЗИ 1 триместра в нашей клинике в Санкт-Петербурге доступно по цене широкому кругу пациентов. Если по результатам скрининга выявляют отклонение от нормы, врач назначает более детальное обследование.
Наши клиники в Санкт-Петербурге
что входит в каждый из трёх обязательных в период беременности скринингов и почему их необходимо проводить в строго определенные сроки?
Скрининг при беременности – это комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще нерожденного малыша. В нашей стране согласно приказу Минздрава РФ № 572н обязательным в период беременности является плановое трехразовое обследование. Отметим, что слово «скрининг» означает отбор, это значит, пройти его должны все женщины, и в определенный срок беременности. Подробности объясняет заведующая отделением лучевой и функциональной диагностики Олеся Стрельникова.
1-й скрининг. В зоне внимания – оценка анатомических структур и риск развития хромосомных заболеваний
Исследование, включающее в себя два медицинских теста (УЗИ и анализ крови), проводится в период с 10 до 13,6 недель беременности.
В ходе первого УЗИ-исследования врач оценивает развитие анатомических структур плода. Анатомия малышей, у которых, вероятно, есть хромосомное заболевание, часто (но не всегда) отличается от анатомии здоровых плодов. Потенциальные отклонения от нормального развития мы определяем по специальным ультразвуковым маркерам и выделяем этих малышей в группу высокого риска по хромосомным заболеваниям.
Первый скрининг не ограничивается только УЗИ-исследованием. Мы забираем у женщины венозную кровь на исследование двух специфических гормонов: PAPP-A (плазменный протеин А) и ХГЧ (хорионический гонадотропин человека), вырабатываемые хориальной тканью плодного яйца с ранних сроков беременности. Уровни этих гормонов в сыворотке крови у мам здоровых малышей и у мам, вынашивающих малышей с вероятными отклонениями, также отличаются.
В центре «ДАР» расчет индивидуальных рисков хромосомной патологии плода в первом триместре проводится в программе «Astraia», которая была разработана Фондом медицины плода (The Fetal Medicine Foundation) в Лондоне группой всемирно известных специалистов в области гинекологии и пренатальной диагностики. На сегодняшний день данная система используется во всем мире и в первом триместре беременности признана самой информативной: ее точность составляет 95%. В программе Astraia работают доктора-эксперты, каждый год подтверждающие свою компетентность.
На каждую пациентку в программе заводится индивидуальная карточка, в которую вносятся параметры УЗИ и уровни сывороточных маркёров, учитываются обозначенные выше показатели (рост, вес и пр. ). На основании внесенных данных «Astraia» автоматически рассчитывает риск хромосомных заболеваний. Если он высок, женщина проходит дополнительное медико-генетическое консультирование.
). На основании внесенных данных «Astraia» автоматически рассчитывает риск хромосомных заболеваний. Если он высок, женщина проходит дополнительное медико-генетическое консультирование.
Таким образом, во время первого скрининга (который признан наиболее важным) оценивается развитие анатомических структур плода и вероятный риск хромосомных заболеваний, связанных с изменением числа или структуры хромосом. Обследование на наличие наследственных заболеваний, связанных с поломкой генов в хромосомах, проводят после рождения малыша, во время неонатального скрининга, так называемого «пяточного теста». В Алтайском крае неонатальный скрининг проводится на 5 наследственных заболеваний, которые невозможно диагностировать во время беременности: врожденные гипотиреоз и адреногенитальный синдром, муковисцидоз, фенилкетонурию и галактоземию.
В 2019 году первый скрининг в центре «ДАР» прошли 19132 женщины. Из них в группу высокого риска по хромосомным заболеваниям были отобраны 580 беременных женщин. Им было предложено пройти более детальное обследование для подтверждения диагноза – инвазивный пренатальный тест. Суть метода в заборе материала плода (ворсины плаценты или пуповинной крови) и подсчете количества хромосом. Диагнозы подтвердились у 68. В таких случаях перинатальный консилиум врачей предлагает женщине прервать беременность, поскольку дети, рожденные с хромосомными заболеваниями, помимо анатомических дефектов и нарушения жизненно важных функций имеют снижение интеллекта и не могут полноценно адаптироваться в обществе. Но выбор – вынашивать беременность или прервать – всегда остается за женщиной и ее семьей.
Им было предложено пройти более детальное обследование для подтверждения диагноза – инвазивный пренатальный тест. Суть метода в заборе материала плода (ворсины плаценты или пуповинной крови) и подсчете количества хромосом. Диагнозы подтвердились у 68. В таких случаях перинатальный консилиум врачей предлагает женщине прервать беременность, поскольку дети, рожденные с хромосомными заболеваниями, помимо анатомических дефектов и нарушения жизненно важных функций имеют снижение интеллекта и не могут полноценно адаптироваться в обществе. Но выбор – вынашивать беременность или прервать – всегда остается за женщиной и ее семьей.
2-й скрининг. В зоне внимания – развитие анатомических структур и внутренних органов
Исследование проводится в период с 18 по 21,6 недель беременности. Такие сроки также имеют обоснование. Дело в том, что к 22 неделям беременности плод достигает массы 500 г, и по законодательству РФ дети, достигшие такой массы, становятся гражданами РФ и получают права, которыми обладают уже рожденные дети. И если малыши появятся на свет на сроке 22 недели и более, им необходимо оказывать реанимационные мероприятия и выхаживать новорожденных. Именно по этой причине вопрос о вынашивании беременности (если выявлены грубые нарушения развития плода) нужно решить до срока 22 недель, если других вариантов изменить ситуацию не существует.
И если малыши появятся на свет на сроке 22 недели и более, им необходимо оказывать реанимационные мероприятия и выхаживать новорожденных. Именно по этой причине вопрос о вынашивании беременности (если выявлены грубые нарушения развития плода) нужно решить до срока 22 недель, если других вариантов изменить ситуацию не существует.
В задачи ультразвукового исследования второго скрининга входит изучение не только фотометрических параметров, но и анатомических характеристик жизненно важных органов. Малыш уже достаточно подрос для того, чтобы более чётко оценить развитие его анатомических структур. Так, например, сердце стало больше: если в первом триместре его поперечник составляет всего 6-8 мм, то во втором триместре уже 18-22. При таких размерах легче детально оценить анатомию сердца, выявить грубые врожденные пороки развития. То же касается и других органов и систем.
Согласно приказу № 572-н второй скрининг – это только УЗИ-обследование. Однако в Алтайском крае, в частности в центре «ДАР», врачи во время второго скрининга проводят фетальную эхокардиографию – углубленное исследование сердца. В России это необязательное исследование, но поскольку врожденные пороки сердца среди аномалий развития стоят на первом месте, в центре решено, что его должны исследовать сразу два врача.
В России это необязательное исследование, но поскольку врожденные пороки сердца среди аномалий развития стоят на первом месте, в центре решено, что его должны исследовать сразу два врача.
Так, в 2019 году второй скрининг в центре «ДАР» прошли 17 тысяч женщин. Было выявлено 599 врожденных пороков развития, из них пороков сердца – 162 (27% от общего числа выявленных врожденных пороков развития). Среди них были как множественные, очень тяжелые, так и поддающиеся коррекции после рождения.
Биохимическое исследование сыворотки крови второго триместра назначает врач-генетик при неудовлетворительных показателях первого скрининга или его отсутствии, однако этот тест (называемый «Priska») несет меньшую диагностическую ценность (не более 75%) в отличие от теста первого триместра по программе «Astraia». Но каждая женщина может провести полный скрининг по желанию, включая и инвазивную пренатальную диагностику.
3-й скрининг. В зоне внимания – исключение поздно манифестирующих врожденных пороков развития плода
Третий скрининг проводится в период с 30 по 33,6 недель беременности.
Есть ряд врожденных пороков развития, которые принято называть поздно манифестирующими. Это те заболевания плода, которые проявляются только после 28 недели беременности, и соответственно, могут визуализироваться на УЗИ только в 3 триместре. Это могут быть, например, пороки развития опорно-двигательной и мочевыделительной систем (тот же гидронефроз или скелетные аномалии проявляются себя только в 3 триместре). Некоторые поздно манифестирующие пороки развития обусловлены заболеваниями, которые мама перенесла во время беременности. Так, клапанные пороки сердца могут развиться после перенесенного будущей мамой ОРВИ, но уже после успешно пройденных первого и второго скринингов.
Также во время всех УЗИ-скринингов мы оцениваем расположение и степень зрелости плаценты, измеряем амниотический индекс (исследование количества околоплодных вод). Еще одна составляющая скринингов – допплеровское исследование сосудов. Допплерография включена в рутинное скрининговое исследование, поскольку хорошо отображает состояние маточно-плацентарного и плодово-плацентарного кровотоков и позволяет выявить различные степени нарушения кровообращения. Допплерография помогает врачу убедиться, что ребенок нормально развивается и получает для этого достаточно питательных веществ и кислорода. С помощью допплерографии можно заподозрить наличие гипоксии у плода, откорректировать тактику ведения беременной, а в ряде случаев и выбрать оптимальный метод родоразрешения.
Допплерография помогает врачу убедиться, что ребенок нормально развивается и получает для этого достаточно питательных веществ и кислорода. С помощью допплерографии можно заподозрить наличие гипоксии у плода, откорректировать тактику ведения беременной, а в ряде случаев и выбрать оптимальный метод родоразрешения.
Кроме этого, последний скрининг позволяет выявить задержку роста плода и помогает врачу акушеру-гинекологу вовремя принять все необходимые меры для успешного завершения беременности.
В центре «ДАР» третий скрининг проходят только беременные женщины, которые находятся в группе высокого риска по развитию врожденных пороков развития плода или по развитию тяжелых акушерских осложнений.
В заключении отметим, что только успешное сотрудничество с врачом приведёт вас к долгожданному, благополучному завершению беременности.
УЗИ скрининг первого триместра (1 скрининг) в Нижнем Новгороде в клинике Тонус, скрининг 12 недель
Скрининг первого триместра (скрининг 12 недель, 1 скрининг) – это комплексное исследование беременной женщины, проводимое в период 10-13 недель беременности, позволяющее определить наличие врожденной патологии плода. Во время проведения первого скрининга происходит обнаружение патологии будущего ребенка и разрабатывается тактика дальнейшего ведения беременности. Самое оптимальное время прохождения 1 скрининга – 12 недель.
Во время проведения первого скрининга происходит обнаружение патологии будущего ребенка и разрабатывается тактика дальнейшего ведения беременности. Самое оптимальное время прохождения 1 скрининга – 12 недель.
Зачем нужен 1 скрининг?
Первый триместр является одним из самых важных в развитии плода. В то же самое время в этот момент развивающийся плод наиболее чувствителен к внешним факторам, которые могут вызвать ту или иную патологию. Для своевременного обнаружения порока плода и существует первый скрининг.
Скрининг первого триместра включает в себя два исследования (“двойной скрининг”):
- УЗИ скрининг 1 триместра
Используется, в основном, трансвагинальный датчик (вводимый через влагалище). УЗИ скрининг 1 триместра позволяет выявить возможные признаки внутриутробных аномалий: синдром Дауна, Патау, Эдвардса, Тернера, и др. Во время первого скрининга определяются следующие размеры плода: бипариетальный (БПР), копчико-теменной (КТР), размеры носовой кости, толщина воротниковой зоны, размеры длинных трубчатых костей (плечевой, лучевой, локтевой, бедренной). С помощью этих размеров врач может точно определить срок беременности, а также выявить возможную задержку роста плода (ЗРП).
С помощью этих размеров врач может точно определить срок беременности, а также выявить возможную задержку роста плода (ЗРП). - Биохимический скрининг 1 триместра (скрининг 12 недель)
Gредставляет собой взятие крови у женщины для определения концентрации гормонов. В 1 скрининг определяется 2 гормона: βХГЧ (хорионический гонадотропин) и протеин А, ассоциированный с беременностью (РАРР-А). В зависимости от их концентрации, возможно выявление патологии плода. Например, повышение концентрации ХГЧ во время проведение 1 скрининга может свидетельствовать о риске возникновения синдрома Дауна, хотя повышение этого гормона может быть и в норме (при двойне). Результаты биохимического скрининга 1 триместра расшифровывает врач акушер-гинеколог.
Подготовка к прохождению 1 скрининга:
Особой подготовки к прохождению 1 скрининга нет, но есть ряд рекомендаций, следование которым обеспечит женщине получение наиболее достоверного результата.
Рекомендовано за день до проведения первого скрининга отказаться от аллергенных продуктов в питании.
Помните, что анализ крови сдается натощак (или хотя бы не есть за 4 часа до сдачи анализа).
Также есть несколько факторов, влияющих на результат 1 скрининга (в особенности на концентрацию гормонов), это: ЭКО, двойня, сахарный диабет, проведенный ранее амниоцентез, и, особенно важно – психологическое состояние беременной. Не нужно бояться 1 скрининга.
Скрининги во время беременности: что такое скрининг, сроки, на каких неделях делают
Подобнее об услуге
Пренатальный скрининг — комплексная процедура, направленная на выявление патологий развития плода на 1-м и 2-м триместрах беременности. Благодаря скринингу специалист может оценить состояние здоровья ещё не рождённого малыша и определить возможный риск развития генетических заболеваний. Процедура не является окончательным вердиктом, родится ли малыш с аномалией или болезнью. Она даёт информацию о наличии самого риска.
Изучив результаты пренатального скрининга, генетик может назначить дополнительные уточняющие исследования.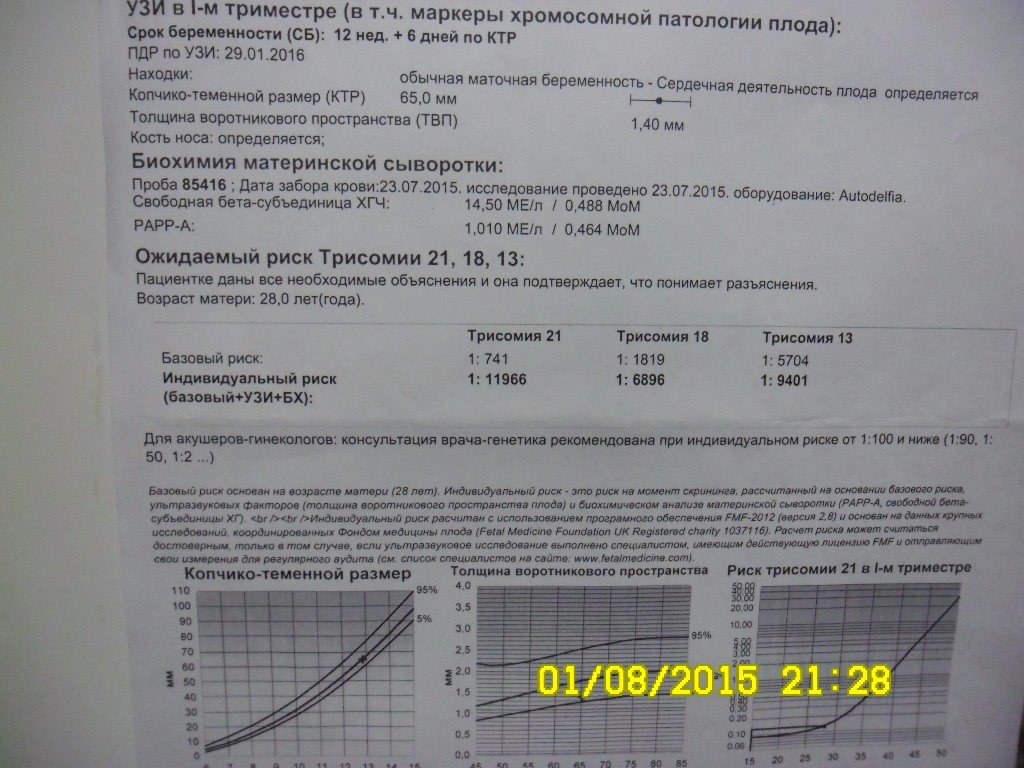 Только после этого делаются окончательные выводы.
Только после этого делаются окончательные выводы.
Почему вам стоит обратиться в клинику «Линия жизни»
Специалисты нашего центра имеют огромный опыт проведения подобных обследований и безошибочно определят наличие серьезных генетических патологий. Они не пропустят такие серьезные заболевания, как синдромы Дауна, Эдвардса, Корнелии де Ланге, Смит-Лемли-Опица, Патау, немолярую триплоидию и другие генетические отклонения.
Когда проводятся пренатальные скрининги: сроки
Неинвазивные пренатальные скрининги проводятся дважды. Первый пренатальный скрининг проводится в 10-13 недель. Второй пренатальный скрининг нужно пройти в 16-18 недель.
Пренатальный скрининг 1 триместра
По правилам пренатальный скрининг 1 триместра делается на сроке 10-13 недель. К 10-й неделе эмбрион становится плодом, вокруг которого образуется плацента. У малыша уже заложены все внутренние органы, и можно услышать биение его сердечка. Пренатальный скрининг 1 триместра заключается в 2 процедурах: изучение показателей крови и УЗИ плода.
Пренатальный биохимический скрининг: анализ крови
Это важнейшая и очень информативная процедура, пройти которую нужно каждой беременной женщине.
- Биохимический анализ венозной крови.
Генетические исследования проводятся по маркёрам, последовательности ДНК-цепочки. Скрининг трисомий 13, 18 и 21 выявляет неправильное сочетание генов, полученное в момент деления половой клетки и превращения оплодотворённой яйцеклетки в эмбрион. Больной ребёнок наследует не две хромосомы, а три, что мешает его физическому и умственному развитию в дальнейшем. При лишней 13-й хромосоме развивается синдром Патау, при 18-й и 21-й хромосомах — синдромы Эдвардса и Дауна. Если скрининг трисомий подтверждает наличие аномалий, женщине проводят биопсию хориона — исследование ворсинок, покрывающих оболочку плода. Это исследование дает точный ответ на вопрос, есть ли у ребенка генетическая патология. - Определение уровня гормонов беременности.
Когда плод имплантируется в матку, резко возрастает уровень гормона хронического гидротропина человека. Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода.
Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода. - Определение уровня плацентарного лактогена.
Это гормон, вырабатываемый плацентой, защищает плод: понижает уровень глюкозы, продуцирует аминокислоты, а также подавляет иммунитет, если организм матери не воспринимает будущего малыша как «родного» — т.е. организм женщины отторгает плод. Понижение и повышение уровня плацентарного лактогена свидетельствует об аномалии развития беременности. - Определение уровня свободного эстриола.
Его концентрация — точный маркер наличия патологий у малыша, например, если родители являются близкими родственниками. Понижение эстриола указывает на гидроцефалию, анэнцефалию (отсутствие головного мозга) у ребёнка, синдромы Дауна, Патау и Эдвардса, другие нарушения - Определение уровня белка РАРР-А.
Этот плазменный белок вырабатывается в большом количестве только во время беременности. По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр.
По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр. - Уровень ингибина А.
Показатель повышается в 2 раза при наличии синдрома Дауна у малыша. Это тоже плацентарный гормон (гидропротеин), по которому судят о развитии беременности.
Все анализы проводятся натощак. Перед процедурой женщине нужно выспаться, избегать стрессов и настроиться на позитив.
УЗИ-диагностика плода при пренатальном скрининге в 1 триместре
УЗИ на ранних сроках проводят методом двухмерной или трехмерной эхографии. Несмотря на то, что размеры плода составляют ещё всего несколько сантиметров, УЗ — диагностика очень информативна. Например, только в этот период можно выполнить важное исследование — УЗИ воротниковой зоны плода. Избыток лимфатической жидкости в воротниковой зоне указывает на возможное развитие аномалий — это сигнал, что маму необходимо обследовать более тщательно. После 13-й недели беременности лимфатическая система полностью формируется, и лимфа поступает в кровь, растекаясь по всему организму.
УЗИ показывает количество эмбрионов, точный срок беременности, размеры плода, его размещение в матке, приблизительное очертание скелета, выявляет правильное положение органов, симметричность развития головного мозга, пропорциональность развития костей. Также доктор изучает строение носовой кости — признак, исключающий синдром Дауна.
Пренатальный скрининг 2 триместра
Скрининг 2 триместра начинается с 16-18-й недели беременности. На этом сроке можно провести 3D или 4D УЗИ. В этот период плод достигает 20 см, можно рассмотреть личико ребёнка, определить пропорциональность развития конечностей, правильное формирование органов. 4D УЗИ также показывает насколько подвижен плод и определяет пол.
В случае, когда анализы предыдущих результатов показали наличие отклонений, будущей матери рекомендуют пройти повторный пренатальный биохимический скрининг. Также обязательно прохождение скрининга 2 триместра если:
- будущей матери или отцу больше 35 лет — в этом возрасте риск генетических аномалий и мутаций, передаваемых половыми клетками увеличивается;
- раньше у женщины были выкидыши или замершая беременность;
- вроду у родителей имелись дети с генетическими отклонениями;
- у кого-то из родственников рождались дети с синдромом Дауна.
Биохимический анализ включает измерение в крови уровня гормонов: ХГЧ, АФП (альфа-фетопротеина), свободного эстриола. Анализы скрининга 1 и 2 триместров схожи, и, если первые результаты не выявили аномалий, то скрининг 2 триместра также с большой вероятностью пройдёт благополучно.
Результаты пренатального скрининга
Важно понимать, что на результаты скрининга влияют такие факторы, как употребление лекарств и медикаментов в предшествующий анализам период, перенесённые стрессы, повышенный тонус матки, вес мамы и плода, самочувствие женщины, поэтому расшифровку результатов проводит исключительно генетик.
Окончательно результаты пренатальных скринингов оцениваются с помощью специальной компьютерной программы. В группу риска попадают женщины с показателем 1:300 — это высокий риск рождения малыша с аномалией. В 2% случаях анализы являются ложноположительными, поэтому прежде, чем сделать вывод, генетик проведет генетическое обследование методами инвазивной диагностики, когда биоматериал берётся у самого плода. Эта процедура окончательно даст ответ на вопрос, есть ли у ребенка патологии.
Пренатальный скрининг в клинике «Линия жизни»
Приглашаем пройти все процедуры пренатального скрининга в 1 и 2 триместре в специализированном Центре репродукции «Линия жизни». Расшифровку анализов проводит опытный генетик, поэтому точность результатов гарантирована. Также у нас в клинике можно сделать инвазивный пренатальный скрининг.
Для записи на скрининг или на прием к гинетику позвоните, пожалуйста, по указанным телефонам или оставьте заявку на сайте ниже.
что это такое, зачем и как делают первый скрининг беременности
25 декабря, 2020 25195 0На протяжении девяти месяцев пациентке назначается много полезных и важных исследований. Ультразвуковой скрининг при беременности является одним из самых информативных и ценных. Скрининг первого триместра входит в число обязательных диагностических процедур, рекомендованных каждой ожидающей малыша женщине. Благодаря первому комплексному обследованию (УЗИ + пренатальный скрининг), врач может исключить риски хромосомных аномалий.
Когда делают первый скрининг
Скрининг имеет диагностическую ценность в определении целого ряда патологий. Полное УЗИ с замерами параметров плода выполняется с 11 по 14 неделю беременности. В этот временной промежуток эмбрион превращается в плод. На этом сроке тело и внутренние органы будущего ребенка достаточно хорошо сформированы, и можно исключить наличие грубых пороков развития. Как правило, исследование состоит из двух этапов: УЗИ и биохимического анализа крови. Сочетание результатов сканирования с лабораторными показателями крови дает акушеру-гинекологу более развернутую картину первого скрининга.Как проходит скрининговое обследование
Скрининг – абсолютно безопасная для плода и будущей матери процедура, каким бы способом она не проводилась. В 1 триместре беременности УЗИ осуществляется как трансвагинальным, так и трансабдоминальным методом. При трансвагинальном сканировании необходимо снять нижнюю часть одежды, включая белье. При обследовании внешним датчиком через брюшную стенку – достаточно поднять блузу или рубашку. Пациентка ложится на спину, и врач начинает выполнять УЗИ скрининг. На этом сроке беременности такое положение не будет вызывать дискомфорт. Для удобства можно согнуть ноги в коленях. При использовании внутривлагалищного датчика используется презерватив.Как подготовиться к первому скринингу
Как мы уже указали выше, в этом триместре ультразвуковое сканирование может проводиться двумя методами. Накануне УЗИ беременности какой-то особенной подготовки не требуется.Патологии, которые могут быть выявлены на УЗИ
Данные первого скрининга позволяют выявить риск следующих патологий:
Синдром Эдвардса или трисомия по 18 хромосоме;
Синдром Патау или трисомия по 13 хромосоме;Синдром Шерешевского-Тернера или трисомия по Х-хромосоме;
Синдром Дауна или трисомия по 21 хромосоме;
Остановка в развитии беременности; Замедленное развитие плода;Грубые пороки развития сердца;
Патология нервной трубки;
Лимфоангиомы шеи;
Ахондрогенез 1 типа;
Другие несовместимые с жизнью патологии беременности.Предварительный диагноз после первого скрининга ставится на основании соответствия или несоответствия параметров плода норме. Существует таблица, в которой указаны все размеры плода на протяжении всей беременности. В первом триместре измерению подлежат такие параметры как ЧСС (частота сердечных сокращений), длина носовой кости (НК), ТВП (толщина воротникового пространства), БПР (бипариетальный размер), ОГ (окружность головы), ОЖ (окружность живота), ДБ (длина бедра), КТР (копчико-теменной размер), длина шейки матки. Оценивают место прикрепления хориона/плаценты, маркеры хромосомных аномалий, количество сосудов в пуповине, кровоток в маточных артериях и в венозном протоке, новообразования яичников и матки. Помимо этих показателей, специалист оценивает на первом УЗИ и другие данные.
В том числе скрининги 1 и 2 триместров показывают:
-
Строение сердца и других внутренних органов плода
-
Длину костей плеч, предплечья и бедер плода
-
Размер окружности головы, окружности живота плода
-
Толщину плаценты и ее расположение
-
Количество амниотических вод (норма, маловодие, многоводие)
-
Состояние пуповины и крупных сосудов в ней
-
Состояние матки и шейки матки
-
Другие особенности и патологии беременности
Показания и противопоказания к скринингу
УЗИ первого триместра проводится на добровольной основе. Однако акушеры-гинекологи и Минздрав рекомендует его сделать всем беременным женщинам, без исключения. Позаботиться о здоровье будущего ребенка и своем собственном – первостепенная задача пациентки. Ультразвуковые скрининги входят в число самых распространенных обследований по всему миру. Противопоказаний к проведению УЗИ нет, поскольку исследование неинвазивное и не представляет опасности для мамы и плода.
Есть несколько категорий беременных, у которых риски хромосомных аномалий высокие:
-
Будущие мамы от 35 лет и старше
-
Пациентки, перенесшие на ранних сроках инфекционные заболевания
-
Пациентки, принимающие на ранних сроках антибиотики и другие лекарственные препараты, несовместимые с положением
-
Пациентки с диагнозом «невынашивание беременности» в анамнезе
-
Женщины, уже имеющие в семье ребенка с пороком развития
-
Беременные с диагностированным риском самопроизвольного прерывания беременности
- Пациентки, состоящие в близком родстве с отцом ребенка
Интерпретировать итоги первого УЗИ может только акушер-гинеколог. Лечащий врач может выполнять обе функции сразу. В большинстве профильных клиник гинекологи проводят ультразвуковое исследование беременности самостоятельно. Это очень удобно для пациенток: они получают от своего врача подробные комментарии сразу после скрининга. Не стоит требовать подробной детализации обследования от специалиста по ультразвуку. На любые отклонения от нормы врач укажет непосредственно в процессе УЗИ. Все остальные вопросы можно задать на приеме у гинеколога.
ТВП или толщина воротникового пространства
ТВП является одним из параметров, на который ориентируется акушер-гинеколог при оценке риска хромосомной аномалии у плода. Под этим названием скрывается пространство, расположенное между внутренней поверхностью кожи и мягкими тканями, покрывающими шейный отдел позвоночника. Наряду с другими показателями, это важнейший маркер риска хромосомных аномалий у будущего ребенка. Данные ТВП целесообразно измерять на УЗИ только в первом триместре, до 13 недель. Далее после 14 недели беременности жидкость в шейной складке рассасывается.
Врач по специальной таблице нормативных значений ТВП определит норму или отклонение данного показателя.
КТР или копчико-теменной размер
Измерение КТР позволяет врачу определить срок беременности в 1 триместре, с точностью до +\-4-5 дней. Как и ТВП измеряется только до 14 недели 1 триместра и оценивается по специальным нормативным таблицам. После этого срока датчик УЗИ уже не может охватить длину плода. На следующих сканированиях врач оценивает рост ребенка по длине частей тела.
БПР или бипариетальный размер
Бипариетальный размер фиксируется специалистом на каждом из плановых УЗИ обследований беременности. Существует таблица, по которой врач сверяет показатели БПР на скринингах. При измерениях всех показателей роста плода рассчитывается предполагаемая масса плода, и эти показатели определяют выбор метода родоразрешения (через естественные родовые пути или оперативное родоразрешение).
ЧСС или частота сердечных сокращений
Параметр ЧСС дает врачу возможность оценить функцию сердечно-сосудистой системы плода. Этот показатель нуждается в особенном контроле, как на первом обследовании, так и на протяжении всей беременности. Он указывает, в норме ли у плода сократительная активность сердца. На УЗИ берутся в расчет два его критерия: частота и ритмичность сокращений.
Что может повлиять на результаты скринингаЧто, по сути, представляет собой УЗИ скрининг?
Это исследование беременности, основанное на отражении ультразвуковых волн от тканей человеческого организма. Датчик передает сигнал, который в свою очередь отражается от органов плода и будущей матери. Специалист расшифровывает изображение, отмечая по ходу диагностики все необходимые данные.
Несмотря на высокую информативность сканирования беременности, на его результаты могут оказать влияние некоторые факторы. Первым фактором является количество околоплодных (или амниотических) вод. При маловодии, объем жидкости может ограничить возможности исследования. Это весьма ограничивает возможности врача. Второй причиной может стать положение плода на момент скрининга. В некоторых случаях с первого раза не удается определить не только параметры, но и пол ребенка. Поскольку это безопасная процедура, ограничений для повторного сканирования беременности нет. Поэтому, при таком развитии событий врач может назначить дополнительное исследование.
(2 оценок, среднее 5 из 5)
Читайте также
сроки проведения и когда делают первый, второй и третий скрининг?
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные заболевания и физические характеристики. Как и когда проводится скрининг при беременности, зачем он нужен и какие обследования включает?
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
В нашей стране, согласно приказу Министерства здравоохранения РФ № 572н от 1 ноября 2012 года, обязательным в период беременности является лишь плановое трехразовое УЗИ[1]. Полный скрининг считается дополнительным исследованием, которое обычно проводится по желанию будущей мамы. Однако в некоторых случаях врач настойчиво рекомендует его пройти. Если вам дали направление на полный скрининг, не паникуйте — это вовсе не означает, что врач подозревает какую-то патологию. Просто в некоторых ситуациях риск их развития статистически выше, и врачу необходимо знать о возможных опасностях для правильного ведения беременности. Скрининг при беременности обычно назначают:
- беременным старше 35 лет, а также в том случае, если возраст отца превышает 40 лет;
- при наличии генетических патологий у членов семьи;
- при наличии в прошлом замершей беременности, выкидышей или преждевременных родов;
- беременным, которые перенесли в первом триместре какое-либо инфекционное заболевание;
- женщинам, вынужденным принимать лекарства, которые могут быть опасными для плода и влиять на развитие беременности;
- женщинам, работающим на вредных производствах и/или тем, у кого есть вредные привычки.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и прочего.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-й и 13-й неделями. Нет смысла проходить это обследование ранее: до 11-й недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11–13-недельной беременности эти нормы составляют:
- КТР (копчико-теменной размер, то есть длина плода от темени до копчика) — 43–84 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто являются гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
- БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.
- ТВП (толщина воротникового пространства) — 1,6–1,7 мм (зависит от срока беременности). Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и так далее. Однако не следует паниковать раньше времени: никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
- Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым.
- ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
- Размер хориона, амниона и желточного мешка.
- Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
- Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
- Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
- Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами: трансабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо подготовиться соответствующим образом. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота, и картинка будет четче.
При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения. Околоплодные воды являются хорошим акустическим окном для визуализации, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или «освежиться» при помощи влажных салфеток.
Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать соответствующие средства и не есть ничего газообразующего.
На заметку
Бытует мнение, что УЗИ «оглушает» нерожденного ребенка. Это, конечно, миф, возникший из-за незнания базовых законов физики. Ультразвук — это колебания высокой частоты, которые не слышны ни взрослым, ни детям. УЗИ — одно из самых точных, недорогих и безопасных исследований.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
b-ХГЧ (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-й недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Для определения риска развития беременности используется МоМ — коэффициент, показывающий степень отклонения конкретных параметров от нормы для данного срока. На этом этапе норма — от 0,5 до 2,5 МоМ. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода, или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л (от 0,5 до 2,5 МоМ). Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия. Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через восемь часов после последнего приема пищи. За два–три дня до анализа следует воздержаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 18–20 недель. В него включены те же два этапа — УЗИ и анализ крови, однако последний сдается только в том случае, если женщина не делала первый скрининг.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода, его костную структуру, состояние внутренних органов, место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
- БПР — 26–56 мм.
- ДБК (длина бедренной кости) — 13–38 мм.
- ДПК (длина плечевой кости) — 13–36 мм.
- ОГ (окружность головы) — 112–186 мм.
- ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
- Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на нижней части полости матки — при такой локализации возможно отслоение плаценты.
- Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через две артерии и одну вену, но иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
- Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
- Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как уже говорилось, если первый скрининг не проводился, то во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16–20-й неделях беременности:
- b-ХГЧ — 4720–80 100 мМЕ/мл.
- Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — может быть при угрозе выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
- АФП — белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в угрозе выкидыша или гибели плода, а также в развитии патологий, например синдромов Эдвардса или Дауна. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30–34–й неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы УЗИ для данного срока беременности:
- БПР — 67–91 мм.
- ДБК — 47–71 мм.
- ДПК — 44–63 мм.
- ОГ — 238–336 мм.
- ИАЖ — 82–278 мм.
- Толщина плаценты — 23,9–40,8 мм.
Слишком тонкая плацента не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ею инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты, — на сроке 30–35 недель нормальными считаются 0–2-я степени зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Скрининг первого триместра беременности
Любой женщине, узнавшей о беременности, врач-гинеколог порекомендует пройти скрининг первого триместра.
Скрининг – это обследование, включающее комплекс процедур, которое позволяет оценить внутриутробное состояние плода, исключить или подтвердить вероятность рождения ребенка с пороками развития либо генетическими аномалиями.
В России проводится 2 скрининга на протяжении беременности женщины. Под третьим скринингом иногда подразумевают плановое УЗИ на 32-й неделе беременности. В этой статье мы подробно расскажем о скрининге первого триместра.
Сроки проведения и показания для первого скрининга
Первый триместр длится с 1 по 13-ю неделю беременности и является во многом определяющим здоровье будущего малыша. Поэтому так важно на этом этапе определить, возможны ли у ребенка наследственные, генетические заболевания, каков их риск.
Основные вопросы беременных, связанные со скринингом 1 триместра, такие:
· Какие анализы и процедуры в него входят?
· На каком сроке оптимально проводить скрининг 1 триместра?
· Что делать, если результаты оказались неблагоприятными?
По порядку отвечаем на каждый.
Скрининг 1 триместра включает процедуру УЗИ и биохимический анализ крови будущей матери.
Сроки проведения первого скрининга – с 11-й по 14-ю неделю, оптимально – в 12 недель беременности. В любом случае, наилучшую дату скрининга рассчитает гинеколог, который наблюдает вашу беременность.
Скрининг первого триместра позволяет выявить следующие аномалии развития и генетические патологии плода:
· синдром Дауна
· синдром Патау
· синдром Смита-Опитца
· аномалии нервной трубки
· синдром Корнелии де Ланге
· синдром Эдвардса
· гастрошизис
· омфалоцеле
Подозрение на один из этих диагнозов – не повод впадать в депрессию и принимать решение о прерывании беременности. Гинеколог посоветует, какие исследования пройти повторно и, возможно, назначит новые. В любом случае, ваша беременность будет нуждаться в более пристальном наблюдении.
УЗИ первого триместра
Ультразвуковое исследование (УЗИ) – информативный и безвредный метод, который повсеместно применяется при обследовании беременных.
В первом триместре беременности применяется как трансвагинальное (через влагалище), так и абдоминальное УЗИ.
В процессе УЗИ-скрининга 1 триместра врач обратит внимание на:
· КТР (размер плода от копчика до темени)
· сердцебиение плода
· ТВП (толщина воротникового пространства плода)
· наличие или отсутствие носовой кости
О наличии хромосомных аномалий скажет ТВП более 3 мм (подозрение на синдром Дауна), а также отсутствие или гипоплазия носовой кости.
Следует помнить, что развитие каждого ребенка индивидуально и постановка окончательного диагноза на основании данных первого УЗИ невозможна. Необходимо более тщательное дальнейшее обследование.
Очень важно, на каком оборудовании проводится скрининговое УЗИ. Это гарантирует точность диагностики.
Voluson E8 Expert – один из лучших аппаратов для акушерских УЗИ в 1, 2 и 3 триместре беременности.
Нередко самый главный вопрос к врачу УЗ диагностики звучит так: мальчик или девочка? УЗИ до 13 недель очень редко позволяет безошибочно определить пол будущего малыша. Однако в клинике Примамед вам предложат записать памятное видео на любом сроке исследования, которое будет радовать всю семью на протяжении долгих лет.
Биохимический скрининг
Второй важной составляющей скрининга 1 триместра является биохимический анализ крови. Кровь берется из вены. Сдать анализ лучше в один и тот же день с процедурой УЗИ.
Подготовка к анализу проста:
· за сутки исключить из рациона жирную пищу
· исключить физическое и умственное перенапряжение
· не курить за 30 минут до исследования
· можно легкий завтрак
Биохимический скрининг покажет уровень гормонов, число которых возрастает в период беременности:
· свободный b-ХГЧ: гормон, который вырабатывает плацента, его повышение – важнейший показатель благоприятного течения беременности
· протеин А плазмы крови (PAPP-A): белок, концентрация которого в крови беременной растет каждую неделю, его уровень позволяет обнаружить тяжелые хромосомные аномалии плода на ранней стадии
Оценка результатов скрининга первого триместра
После прохождения УЗИ и биохимического скрининга данные беременной заносятся в специальную программу, которая рассчитывает риск возникновения аномалий плода в числовой форме. Например, соотношение 1:1900 будет означать, что на 1900 женщин с такими данными скрининга возможен 1 случай рождения больного ребенка. В нашей стране порогом риска считается соотношение 1:100.
Кроме результатов анализов учитываются также личные данные пациентки:
· возраст
· дата исследований и срок беременности
· количество плодов
· наличие диабета 1 типа
· вес
· этническая принадлежность
· курение
· наступила ли беременность естественным путем или с помощью ЭКО
Скрининг 1 триместра позволяет выявить риск синдрома Дауна с достоверностью до 85%. Важно помнить, что обозначенный риск не приговор, а повод для более серьезного обследования, в том числе, у врача-генетика. Скорее всего, пациентке будет назначена хорионбиопсия (забор плацентарной ткани через прокол передней брюшной стенки под контролем УЗИ) или амниоцентез (забор околоплодных вод). Анализ материалов позволит с точностью до 99% определить наличие или отсутствие у плода генетических аномалий. Все манипуляции проводятся в условиях стационара.
Основным недостатком этих процедур является стресс для беременной. Лишь в очень небольшом проценте случаев они могут привести к выкидышу, кровотечению, травмированию плода и т.п.
Где сделать скрининг 1 триместра?
Чтобы сделать выбор из многочисленных клиник в Ярославле, которые проводят скрининговые исследования, можно обратиться за советом к знакомым, почитать отзывы в интернете, посетить сайты медицинских центров и обратить внимание на квалификацию специалистов, класс оборудования, цены.
В клинике Примамед скрининговое УЗИ проводится на всемирно признанном аппарате экспертного класса Voluson E8 с датчиком высокого разрешения. Все наши специалисты, проводящие скрининг 1 триместра, имеют сертификаты FMF и ежегодно подтверждают свою квалификацию. Для вашего комфорта вся процедура УЗИ транслируется на экран и счастливые будущие родители могут смотреть на малыша, наблюдать за его движениями, послушать сердцебиение и, если необходимо, забрать домой видео или фото малыша.
Стоит ли проходить скрининг 1 триместра?
Скрининг 1 триместра стоит пройти по двум причинам:
· ни одна пара не застрахована от рождения ребенка с генетическими аномалиями;
· один или оба родителя могут быть носителями наследственных заболеваний, даже не подозревая об этом.
Некоторые пары отказываются от прохождения скринингов, чтобы избежать лишнего стресса в случае выявленного риска патологии, или мотивируют свое нежелание делать исследования тем, что примут любого ребенка. В этом случае остается лишь надеяться на благополучный исход беременности, но изучить все доступные материалы о врожденных пороках развития все же стоит.
Как правило, ответственные родители предпочитают знать о возможных рисках и принимать решение на основании результатов исследований.
Цены на скрининговое УЗИ.
Скрининг в первом триместре для выявления врожденных пороков
Обзор темы
Что такое скрининг в первом триместре на врожденные дефекты?
Ближе к концу первых 3 месяцев беременности (первый триместр) женщина может пройти два типа тестов, чтобы показать вероятность того, что у ее ребенка врожденный дефект. Когда результаты объединяются, эти тесты называются скринингом в первом триместре. Их также можно назвать комбинированным скринингом в первом триместре или комбинированным скринингом.
Эти скрининговые тесты помогают вашему врачу определить шанс , что у вашего ребенка есть определенные врожденные дефекты, такие как синдром Дауна или трисомия 18. Эти тесты не могут точно показать, что у вашего ребенка врожденный дефект. Чтобы выяснить, есть ли проблема, вам понадобится диагностический тест, например, забор проб ворсинок хориона или амниоцентез.
Скрининг в первом триместре сочетает в себе результаты двух тестов.
- Тест на затылочную прозрачность.В этом тесте используется ультразвук для измерения толщины задней части шеи ребенка. Увеличение толщины может быть ранним признаком синдрома Дауна. Этот тест доступен не везде, потому что для его проведения врач должен иметь специальную подготовку.
- Анализы крови в первом триместре . Эти тесты измеряют количество двух веществ в вашей крови: бета-хорионический гонадотропин человека (бета-ХГЧ) и связанный с беременностью белок плазмы A (PAPP-A). Бета-ХГЧ – это гормон, вырабатываемый плацентой.Высокий или низкий уровень может быть связан с определенными врожденными дефектами. PAPP-A – это белок крови. Низкий уровень может быть связан с определенными врожденными дефектами.
Скрининг в первом триместре также может проводиться как часть интегрированного скринингового теста. Он объединяет результаты тестов в первом триместре с результатами скрининга во втором триместре (анализ крови, называемый тройным или четырехкратным скринингом). Вы получите результаты после сдачи теста во втором триместре.
Как проходят тесты?
Для теста на прозрачность шеи ваш врач или ультразвуковой техник намазывает гель на живот.Затем он или она осторожно перемещает портативное устройство, называемое датчиком, по вашему животу. Изображения малыша отображаются на мониторе. Врач может найти и измерить толщину задней части шеи ребенка.
Простой анализ крови – это все, что нужно для остальной части скрининга в первом триместре.
Медицинский работник, взявший образец вашей крови, позвонит:
- Оберните эластичную ленту вокруг плеча. Это увеличивает размер вены под лентой, что упрощает введение иглы в вену.
- Очистите место иглы спиртом.
- Введите иглу в вену.
- Присоедините к игле трубку, чтобы наполнить ее кровью.
- Снимите повязку с руки, когда наберется достаточно крови.
- При извлечении иглы наденьте марлевую салфетку или ватный диск на место укола.
- Надавите на участок и наложите повязку.
Нет известных физических рисков для сдачи анализов, кроме возможного синяка на руке в результате анализа крови.
Врач смотрит на результаты анализа, а также на ваш возраст и другие факторы, чтобы определить вероятность того, что у вашего ребенка могут быть определенные проблемы.
Насколько точны тесты?
Скрининговый тест показывает шанс , что у ребенка врожденный дефект. Точность скринингового теста зависит от того, насколько часто тест правильно обнаруживает врожденный дефект.
- Тест на затылочную прозрачность правильно выявляет синдром Дауна у 64–70 из 100 плодов, у которых он есть.Он пропускает синдром Дауна у 30–36 плодов из 100. сноска 1
- Скрининг в первом триместре (прозрачность воротниковой зоны в сочетании с анализами крови) правильно выявляет синдром Дауна у 82–87 из 100 плодов, у которых он есть. Это также означает, что эти тесты пропускают его у 13-18 из 100 плодов. сноска 1
- Интегрированный тест (тесты в первом триместре плюс четырехкратный скрининг во втором триместре) правильно выявляет синдром Дауна у 96 из 100 плодов, у которых он есть.Это также означает, что тест пропускает синдром Дауна у 4 из 100 плодов. сноска 1
Возможно, скрининговый тест будет положительным – это означает, что результат теста ненормальный, – но у ребенка нет проблемы. Это называется ложноположительным результатом теста. И также возможно, что обследование может показать, что у ребенка нет врожденного дефекта, когда он или она есть. Это называется ложноотрицательным результатом теста.
Ложноположительный результат может вызвать стресс и привести к ненужному анализу (например, забор проб ворсин хориона [CVS]).Многие женщины с положительным результатом скринингового теста на самом деле вынашивают здорового ребенка.
Что означают результаты?
«Положительный» результат означает, что вероятность выше среднего . У вашего ребенка синдром Дауна или трисомия 18. Если результат «отрицательный», это означает, что у вашего ребенка, вероятно, нет этих врожденных дефектов. Но это не гарантирует, что у вас будет нормальная беременность или ребенок.
Ваш врач может сообщить вам результат теста в виде набора чисел.Врачи часто используют определенное число в качестве отсечки для положительного результата. Например, ваш врач может сказать, что пороговое значение составляет 1 из 200. Это означает, что если ваш результат – 1 из 200 или 1 из числа меньше 200 (например, 1 из 100), вы получите положительный результат и у вашего ребенка больше шансов получить врожденный дефект. Если ваш результат – 1 из 300, это означает, что у вас отрицательный результат и у вашего ребенка меньше шансов на врожденный дефект.
Что вы делаете с результатами?
Если у вас положительный результат теста, ваш врач может попросить вас пройти диагностический тест забор проб ворсинок хориона (CVS) или тест на амниоцентез во втором триместре, чтобы выяснить, есть ли у вашего ребенка проблемы.Но делать ли еще один тест – это ваш выбор.
Если у вас отрицательный результат, вы можете отказаться от проведения дополнительных анализов.
Следует ли вам проходить обследование в первом триместре?
Решение о том, проходить ли тест на врожденные дефекты, является личным решением. И это может быть нелегкий выбор. Вам нужно подумать о том, что будут значить для вас результаты теста и как они могут повлиять на ваш выбор относительно вашей беременности.
Если вы решите пройти тест, вы можете поговорить с генетическим консультантом.Консультант может поговорить с вами о причинах сдачи теста или отказа от него. Он или она также может помочь вам найти другие ресурсы для поддержки и принятия решений.
Для получения дополнительной информации о выборе УЗИ см .:
Скрининг в первом триместре | Американская ассоциация беременности
Скрининг в первом триместре – это ранняя необязательная неинвазивная оценка, которая сочетает в себе скрининговый тест материнской крови с ультразвуковой оценкой плода для выявления рисков конкретных хромосомных аномалий, включая трисомию-21 и трисомию-18 с синдромом Дауна.
В дополнение к скринингу этих аномалий, часть теста (известная как затылочная прозрачность) может помочь в выявлении других значительных аномалий плода, таких как сердечные заболевания. Скрининговый тест не обнаруживает дефектов нервной трубки.
Что такое скрининговый тест в первом триместре?
Очень важно помнить, что такое скрининговый тест, прежде чем его проводить. Это поможет уменьшить беспокойство, которое может сопровождать результаты анализов.Скрининговые тесты смотрят не только на результаты анализа крови. Они сравнивают ряд различных факторов (включая возраст, этническую принадлежность, результаты анализов крови и т. Д.), А затем оценивают шансы человека на наличие отклонений.
Эти тесты НЕ диагностируют проблему; они только сигнализируют о необходимости проведения дальнейших испытаний.
Как проводится скрининг в первом триместре?
Анализ крови включает забор крови матери, что занимает от 5 до 10 минут.Затем образец крови отправляется в лабораторию для анализа. Ультразвук проводится специалистом по ультразвуку или перинатологом и занимает от 20 до 40 минут. Результаты оцениваются в течение недели после тестирования.
Каковы риски и побочные эффекты для матери или ребенка?
За исключением дискомфорта при заборе крови, нет никаких известных рисков или побочных эффектов, связанных со скринингом в первом триместре. Уровень ложноположительных результатов теста составляет 5%. Родители должны знать о возможности получения ненормальных результатов, а затем обнаружить, после дальнейшего тестирования, что ребенок здоров.
Почему вам стоит рассмотреть этот тест
Одним из преимуществ скрининга в первом триместре является то, что у вас будет информация о вашем риске синдрома Дауна и трисомии 18 на более раннем этапе беременности, чем при стандартном скрининге материнской сыворотки. В то время как скрининг как в первом триместре, так и в материнской сыворотке позволяет выявить синдром Дауна и трисомию 18, скрининг материнской сыворотки также позволяет выявить дефекты нервной трубки.
Когда проводится скрининг в первом триместре?
Скрининг первого триместра проводится между 11 и 13 неделями беременности.Поскольку тест проводится так рано, его часто используют, чтобы определить, следует ли матери рассмотреть возможность прохождения раннего (в первом триместре) диагностического теста, такого как забор проб ворсинок хориона или амниоцентез во втором триместре.
Что нужно для проверки в первом триместре?
У младенцев с повышенным риском хромосомных аномалий повышенная жидкость часто обнаруживается в затылочной области. Также часто обнаруживаются аномально высокие или низкие уровни ХГЧ и PAPP-A. Скрининг в первом триместре объединяет результаты этих трех измерений (затылочная прозрачность, ХГЧ и PAPP-A) с факторами риска материнского возраста и определяет общий фактор риска хромосомных аномалий.
Что означают результаты?
Важно помнить, что скрининг в первом триместре – это скрининговый, а не диагностический тест. Этот тест только отмечает, что мать подвержена риску вынашивания ребенка с генетическим заболеванием. Многие женщины, которые прошли ненормальный тест, позже обнаруживают, что тест оказался ложным.
Вам не будут предоставлены конкретные количественные значения для отдельных частей экрана первого триместра. Вместо этого вам сообщат, являются ли ваши результаты «нормальными или ненормальными», и ваш генетический консультант определит уровень риска.Консультант сообщит вам фактор риска хромосомных аномалий на основе результатов теста (например, 1/250, 1/1300).
Ненормальные результаты теста требуют дополнительного тестирования для постановки диагноза. Ваш генетический консультант обсудит с вами результаты и поможет выбрать диагностические тесты, такие как CVS или амниоцентез. Эти инвазивные процедуры следует тщательно обсудить с вашим лечащим врачом и между вами и вашим партнером. Дополнительная консультация может оказаться полезной.
Каковы причины дальнейшего тестирования?
Скрининг в первом триместре поможет выявить около 84 процентов, или 5 из каждых 6 детей, с синдромом Дауна, и примерно 80 процентов, или 4 из каждых 5, детей с трисомией 18.
- Синдром Дауна, также называемый трисомией 21, вызывается дополнительной хромосомой у развивающегося ребенка. Это вызывает умственную отсталость и серьезные проблемы с сердцем. Один ребенок из каждых 600 рождается с синдромом Дауна. Хотя рождение ребенка с синдромом Дауна чаще встречается у женщин постарше, это может произойти в любом возрасте.
- Трисомия 18 вызвана лишней хромосомой у развивающегося ребенка. Немногие дети с трисомией 18 доживают до рождения. Один ребенок из 6000 рождается с трисомией 18. Трисомия 18 вызывает умственную отсталость, пороки сердца, очень плохой рост и другие проблемы.
Дальнейшее тестирование позволяет подтвердить диагноз , а затем предоставляет определенные возможности:
- Осуществлять возможные вмешательства, которые могут существовать (т.е. хирургия плода по поводу расщелины позвоночника)
- Начать планирование для ребенка с особыми потребностями
- Начать реагирование на ожидаемые изменения образа жизни
- Определите группы поддержки и ресурсы
- Принять решение о вынашивании ребенка до срока
Некоторые люди или пары могут решить не проходить тестирование или дополнительное тестирование по разным причинам:
- Они довольны результатом независимо от результата
- По личным, моральным или религиозным причинам принятие решения о рождении ребенка не является вариантом
- Некоторые родители предпочитают не допускать никаких анализов, представляющих риск причинения вреда развивающемуся ребенку
- Важно тщательно обсудить риски и преимущества тестирования с вашим лечащим врачом.Ваш лечащий врач поможет вам оценить, может ли польза от результатов перевесить любые риски, связанные с процедурой.
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
- Акушерство Дартмута-Хичкока
- Медицинский журнал Новой Англии, Том 349, номер 15, октябрь 2003 г., Скрининг на трисомию в первом триместре 21 и 18
- Национальное общество синдрома Дауна
- Фонд Немур
пренатальных генетических скрининговых тестов | ACOG
Амниоцентез : Процедура, при которой из матки берутся околоплодные воды и клетки для исследования.В этой процедуре используется игла для извлечения жидкости и клеток из мешочка, в котором находится плод.
Анеуплоидия: Аномальное количество хромосом. Типы включают трисомию, при которой есть лишняя хромосома, или моносомию, при которой хромосома отсутствует. Анеуплоидия может поражать любую хромосому, в том числе половые хромосомы. Синдром Дауна (трисомия 21) – распространенная анеуплоидия. К другим относятся синдром Патау (трисомия 13) и синдром Эдвардса (трисомия 18).
Скрининг носителей: Тест, проводимый на человеке без признаков или симптомов, чтобы выяснить, несет ли он или она ген генетического заболевания.
Внеклеточная ДНК: ДНК плаценты, которая свободно перемещается в крови беременной женщины. Анализ этой ДНК может быть выполнен в качестве неинвазивного пренатального скринингового теста.
Ячейки: Наименьшие элементы конструкции в теле. Клетки – это строительные блоки для всех частей тела.
Взятие пробы ворсинок хориона (CVS) : процедура, при которой небольшой образец клеток берут из плаценты и тестируют.
Хромосомы : структуры, расположенные внутри каждой клетки тела. Они содержат гены, определяющие физическое состояние человека.
Муковисцидоз (CF): Наследственное заболевание, вызывающее проблемы с дыханием и пищеварением.
Диагностические тесты: Тесты для выявления заболевания или причины заболевания.
ДНК: Генетический материал, передающийся от родителей к ребенку.ДНК упакована в структуры, называемые хромосомами.
Синдром Дауна (трисомия 21): Генетическое заболевание, которое вызывает аномальные черты лица и тела, проблемы со здоровьем, такие как пороки сердца, и умственную отсталость. Большинство случаев синдрома Дауна вызвано дополнительной 21-й хромосомой (трисомия 21).
Синдром Эдвардса (трисомия 18) : генетическое заболевание, вызывающее серьезные проблемы. Это вызывает маленькую голову, пороки сердца и глухоту.
Плод : стадия развития человека после 8 полных недель после оплодотворения.
Гены: Сегменты ДНК, содержащие инструкции по развитию физических качеств человека и управлению процессами в организме. Ген является основной единицей наследственности и может передаваться от родителя к ребенку.
Консультант по генетике: Специалист в области здравоохранения со специальной подготовкой в области генетики, который может дать экспертную консультацию по генетическим нарушениям и пренатальному тестированию.
Генетические заболевания : Заболевания, вызванные изменением генов или хромосом.
Наследственные заболевания: Заболевания, вызванные изменением гена, который может передаваться от родителей к детям.
Моносомия: Состояние, при котором отсутствует хромосома.
Мутации: Изменения в генах, которые могут передаваться от родителя к ребенку.
Дефекты нервной трубки (ДНТ) : Врожденные дефекты, возникающие в результате проблем в развитии головного, спинного мозга или их покровов.
Скрининг затылочной прозрачности: Тест для выявления определенных врожденных дефектов, таких как синдром Дауна, синдром Эдвардса или пороки сердца.При обследовании используется ультразвук для измерения жидкости в задней части шеи плода.
Акушер: Врач, который ухаживает за женщинами во время беременности и родов.
Синдром Патау (Triso my 13): Генетическое заболевание, вызывающее серьезные проблемы. Это касается сердца и мозга, расщелины губы и неба, а также лишних пальцев рук и ног.
Плацента : Орган, который обеспечивает питательными веществами плод и выводит его отходы.
Скрининговые тесты: Тесты для выявления возможных признаков заболевания у людей, не имеющих признаков или симптомов.
Половые хромосомы : хромосомы, определяющие пол человека. У людей есть две половые хромосомы, X и Y. У женщин две хромосомы X, а у мужчин – X и Y хромосомы.
Серповидноклеточная болезнь: Наследственное заболевание, при котором эритроциты имеют форму полумесяца, вызывающую хроническую анемию и приступы боли.
Болезнь Тея – Сакса : наследственное заболевание, которое вызывает умственную отсталость, слепоту, судороги и смерть, обычно к 5 годам.
Триместр: 3-месячный срок беременности. Он может быть первым, вторым или третьим.
Трисомия: Состояние, при котором имеется лишняя хромосома.
Ультразвуковые исследования: Тесты, в которых звуковые волны используются для исследования внутренних частей тела. Во время беременности можно использовать УЗИ для проверки плода.
стандартных тестов во время беременности | ACOG
Синдром приобретенного иммунодефицита (СПИД) : Группа признаков и симптомов, обычно тяжелых инфекций, у человека, инфицированного вирусом иммунодефицита человека (ВИЧ).
Анемия : аномально низкий уровень эритроцитов в кровотоке. Большинство случаев вызвано дефицитом железа (недостатком железа).
Антибиотики : препараты для лечения определенных типов инфекций.
Антитела : Белки в крови, которые организм вырабатывает в ответ на чужеродные вещества, такие как бактерии и вирусы.
Бактерии : одноклеточные организмы, которые могут вызывать инфекции в организме человека.
Врожденные дефекты : Физические проблемы, присутствующие при рождении.
Клетки : наименьшие единицы структур в теле.
Шейка матки : нижний узкий конец матки в верхней части влагалища.
Хламидиоз : инфекция, передающаяся половым путем, вызываемая бактериями. Эта инфекция может привести к воспалительным заболеваниям органов малого таза и бесплодию.
Хромосомы : структуры, расположенные внутри каждой клетки тела. Они содержат гены, определяющие физическое состояние человека.
Осложнения : Заболевания или состояния, возникшие в результате другого заболевания или состояния. Примером может служить пневмония, возникшая в результате гриппа.Осложнение также может возникнуть в результате такого состояния, как беременность. Примером осложнения беременности являются преждевременные роды.
Сахарный диабет : Состояние, при котором уровень сахара в крови слишком высок.
Плод : стадия развития человека после 8 полных недель после оплодотворения.
Ген : сегменты ДНК, содержащие инструкции по развитию физических качеств человека и контролю процессов в организме.Ген является основной единицей наследственности и может передаваться от родителя к ребенку.
Консультант по генетике : Специалист в области здравоохранения со специальной подготовкой в области генетики, который может дать экспертный совет по генетическим нарушениям и пренатальному тестированию.
Гестационный диабет : Диабет, возникающий во время беременности.
Глюкоза : сахар в крови, который является основным источником топлива для организма.
Гонорея : Инфекция, передающаяся половым путем, которая может привести к воспалительным заболеваниям органов малого таза, бесплодию и артриту.
Стрептококк группы B (GBS) : Тип бактерий, который многие люди переносят нормально и могут передаваться плоду во время родов. СГБ может вызвать серьезную инфекцию у некоторых новорожденных. Женщинам, являющимся носителями бактерий, во время родов назначают антибиотики, чтобы предотвратить инфицирование новорожденных.
Гепатит B : инфекция, вызванная вирусом, который может передаваться через кровь, сперму или другие жидкости организма, инфицированные этим вирусом.
Гепатит C : инфекция, вызванная вирусом, который может распространяться при совместном использовании игл, используемых для инъекций наркотиков.
Вирус иммунодефицита человека (ВИЧ) : вирус, атакующий определенные клетки иммунной системы организма. Если не лечить, ВИЧ может вызвать синдром приобретенного иммунодефицита (СПИД).
Immune : Защищено от инфекционных заболеваний.
Внутривенная (IV) линия : трубка, вводимая в вену и используемая для доставки лекарств или жидкостей.
Вакцина против кори, эпидемического паротита и краснухи (MMR) : Прививка для защиты от кори, эпидемического паротита и краснухи.В кадре содержатся живые вирусы, которые были изменены, чтобы не вызывать заболевания. Укол не рекомендуется беременным.
Поставщик акушерских услуг : Медицинский работник, который ухаживает за женщиной во время беременности, родов и родов. В число этих специалистов входят акушеры-гинекологи (акушеры-гинекологи), сертифицированные медсестры-акушерки (CNM), специалисты по медицине матери и плода (MFM) и врачи семейной практики, имеющие опыт работы с матерями.
Врач акушер-гинеколог (акушер-гинеколог) : Врач со специальной подготовкой и образованием в области женского здоровья.
Преэклампсия : заболевание, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов. Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких или сильную головную боль или изменения зрения.
Прямая кишка : последний отдел пищеварительного тракта.
Rh-фактор : белок, который можно найти на поверхности красных кровяных телец.
Краснуха : вирус, который может передаваться плоду, если женщина заразится во время беременности. Вирус может вызвать выкидыш или серьезные врожденные дефекты.
Инфекции, передаваемые половым путем (ИППП) : Инфекции, передающиеся половым путем. Инфекции включают хламидиоз, гонорею, вирус папилломы человека (ВПЧ), герпес, сифилис и вирус иммунодефицита человека (ВИЧ, причина синдрома приобретенного иммунодефицита [СПИД]).
Сифилис : Инфекция, передающаяся половым путем (ИППП), вызываемая организмом под названием Treponema pallidum .Эта инфекция может вызвать серьезные проблемы со здоровьем или смерть на более поздних стадиях.
Триместр : 3-месячный срок беременности. Он может быть первым, вторым или третьим.
Туберкулез (ТБ) : заболевание, поражающее легкие и другие органы тела. ТБ вызывается бактериями.
Инфекция мочевыводящих путей (ИМП) : Инфекция в любой части мочевыделительной системы, включая почки, мочевой пузырь или уретру.
Вакцина: Вещество, которое помогает организму бороться с болезнями.Вакцины производятся из очень небольшого количества слабых или мертвых агентов, вызывающих заболевания (бактерии, токсины и вирусы).
Влагалище : Трубчатая структура, окруженная мускулами. Влагалище выходит из матки наружу тела.
общих тестов во время беременности | Johns Hopkins Medicine
Ваш лечащий врач может порекомендовать вам различные обследования, тесты и методы визуализации во время вашей беременности.Эти тесты предназначены для получения информации о здоровье вашего ребенка и могут помочь вам оптимизировать дородовой уход и развитие вашего ребенка.
Генетический скрининг
Многие генетические аномалии можно диагностировать еще до рождения. Ваш врач или акушерка могут порекомендовать генетическое тестирование во время беременности, если у вас или вашего партнера есть семейная история генетических нарушений. Вы также можете пройти генетический скрининг, если у вас был плод или ребенок с генетической аномалией.
Примеры генетических заболеваний, которые можно диагностировать до рождения:
Во время беременности доступны следующие методы обследования:
Тест на альфа-фетопротеин (AFP) или множественный маркер
Амниоцентез
Взятие проб ворсинок хориона
Внеклеточная ДНК плода
Чрескожный забор пуповинной крови (забор небольшой пробы крови плода из пуповины)
УЗИ
Пренатальные скрининговые тесты в первом триместре
Скрининг в первом триместре – это комбинация ультразвукового исследования плода и анализа крови матери.Этот процесс скрининга может помочь определить риск наличия у плода определенных врожденных дефектов. Скрининговые тесты можно использовать отдельно или с другими тестами.
Скрининг в первом триместре включает:
УЗИ для определения прозрачности затылочной кости плода . При скрининге на прозрачность затылочной кости используется ультразвук для исследования области задней части шеи плода на предмет увеличения жидкости или утолщения.
УЗИ для определения носовой кости плода .Носовая кость может не визуализироваться у некоторых детей с определенными хромосомными аномалиями, такими как синдром Дауна. Этот экран выполняется с помощью ультразвука на сроке от 11 до 13 недель беременности.
Анализы сыворотки (крови) матери . Эти анализы крови измеряют два вещества, обнаруженные в крови всех беременных женщин:
Белок плазмы A, связанный с беременностью . Белок, вырабатываемый плацентой на ранних сроках беременности.Аномальные уровни связаны с повышенным риском хромосомной аномалии.
Хорионический гонадотропин человека . Гормон, вырабатываемый плацентой на ранних сроках беременности. Аномальные уровни связаны с повышенным риском хромосомной аномалии.
При совместном использовании в качестве скрининговых тестов в первом триместре скрининг на затылочную прозрачность и анализы крови матери позволяют лучше определить, есть ли у плода врожденный дефект, например синдром Дауна (трисомия 21) и трисомия 18.
Если результаты этих скрининговых тестов в первом триместре отклоняются от нормы, рекомендуется генетическое консультирование. Для постановки точного диагноза могут потребоваться дополнительные исследования, такие как забор проб ворсинок хориона, амниоцентез, внеклеточная ДНК плода или другое ультразвуковое исследование.
Пренатальные скрининговые тесты во втором триместре
Пренатальный скрининг во втором триместре может включать несколько анализов крови, называемых множественными маркерами. Эти маркеры предоставляют информацию о вашем потенциальном риске рождения ребенка с определенными генетическими заболеваниями или врожденными дефектами.Скрининг обычно проводится путем взятия пробы крови между 15 и 20 неделями беременности (в идеале – от 16 до 18 недель). Несколько маркеров включают:
Скрининг AFP . Этот анализ крови, также называемый АФП материнской сыворотки, измеряет уровень АФП в крови во время беременности. АФП – это белок, обычно вырабатываемый печенью плода, который присутствует в жидкости, окружающей плод (амниотическая жидкость). Он проникает через плаценту и попадает в вашу кровь. Аномальный уровень AFP может указывать на:
Неправильный расчет срока родов, так как уровни меняются на протяжении всей беременности
Дефекты брюшной стенки плода
Синдром Дауна или другие хромосомные аномалии
Открытые дефекты нервной трубки, такие как расщелина позвоночника
Близнецы (белок вырабатывают более одного плода)
Эстриол .Это гормон, вырабатываемый плацентой. Его можно измерить в материнской крови или моче, чтобы определить состояние здоровья плода.
Ингибин . Это гормон, вырабатываемый плацентой.
Хорионический гонадотропин человека . Это также гормон, вырабатываемый плацентой.
Ненормальные результаты теста на AFP и другие маркеры могут означать, что необходимо дополнительное тестирование. Ультразвук используется для подтверждения основных этапов беременности и проверки позвоночника плода и других частей тела на наличие дефектов.Для постановки точного диагноза может потребоваться амниоцентез.
Поскольку скрининг множественных маркеров не является диагностическим, он не дает 100-процентной точности. Это помогает определить, кому из населения следует предложить дополнительное тестирование во время беременности. Ложноположительные результаты могут указывать на проблему, когда плод действительно здоров. С другой стороны, ложноотрицательные результаты указывают на нормальный результат, когда у плода действительно есть проблемы со здоровьем.
Когда вы выполняете скрининговые тесты как в первом, так и во втором триместре, способность тестов выявлять отклонения выше, чем при использовании только одного скрининга независимо.Большинство случаев синдрома Дауна можно выявить при проведении обследований как в первом, так и во втором триместре.
УЗИ
Ультразвуковое сканирование – это метод диагностики, который использует высокочастотные звуковые волны для создания изображения внутренних органов. Во время беременности иногда проводят скрининговое ультразвуковое исследование, чтобы проверить нормальный рост плода и установить дату родов.
Когда проводят УЗИ при беременности?
УЗИ можно проводить в разное время на протяжении беременности по нескольким причинам:
Первый триместр
Для установления срока платежа (это наиболее точный способ определения срока платежа)
Для определения количества плодов и выявления структур плаценты
Для диагностики внематочной беременности или выкидыша
Для исследования анатомии матки и других органов малого таза
Для выявления аномалий плода (в некоторых случаях)
Промежуточное триместр (также называемое сканированием от 18 до 20 недель)
Для подтверждения срока родов (срок родов, установленный в первом триместре, редко меняется)
Для определения количества плодов и исследования структур плаценты
Для помощи в пренатальных исследованиях, таких как амниоцентез
Для исследования анатомии плода на предмет аномалий
Проверить количество околоплодных вод
Для исследования картины кровотока
Для наблюдения за поведением и активностью плода
Для измерения длины шейки матки
Для наблюдения за ростом плода
Третий триместр
Для наблюдения за ростом плода
Проверить количество околоплодных вод
Для проведения теста биофизического профиля
Для определения положения плода
Для оценки плаценты
Как проводится УЗИ?
Во время беременности можно проводить два вида УЗИ:
УЗИ брюшной полости .При УЗИ брюшной полости гель наносится на живот. Ультразвуковой датчик скользит по гелю на животе, создавая изображение.
Трансвагинальное УЗИ . При трансвагинальном УЗИ ультразвуковой преобразователь меньшего размера вводится во влагалище и опирается на заднюю часть влагалища для создания изображения. Трансвагинальное УЗИ дает более четкое изображение, чем УЗИ брюшной полости, и часто используется на ранних сроках беременности.
Какие методы ультразвуковой визуализации доступны?
Существует несколько типов методов ультразвуковой визуализации.Как наиболее распространенный вид, двухмерное ультразвуковое исследование дает плоское изображение одного аспекта ребенка.
Если требуется дополнительная информация, можно провести трехмерное ультразвуковое исследование. Эта техника, позволяющая получить трехмерное изображение, требует специальной машины и специальной подготовки. Трехмерное изображение позволяет врачу видеть ширину, высоту и глубину изображений, что может быть полезно во время диагностики. Трехмерные изображения также можно снимать и сохранять для последующего просмотра.
Новейшая технология – это четырехмерное ультразвуковое исследование, которое позволяет врачу визуализировать движение будущего ребенка в реальном времени.С помощью 4-D изображения трехмерное изображение постоянно обновляется, обеспечивая просмотр «живого действия». Эти изображения часто имеют золотистый цвет, который помогает показать тени и блики.
Ультразвуковые изображения могут быть записаны на фото или видео для документирования результатов.
Каковы риски и преимущества ультразвуковой визуализации?
Ультразвук плода не имеет известных рисков, кроме легкого дискомфорта из-за давления датчика на живот или во влагалище.Во время процедуры не используется излучение.
Для трансвагинального ультразвукового исследования ультразвуковой датчик необходимо накрыть пластиковой или латексной оболочкой, что может вызвать реакцию у женщин с аллергией на латекс.
Ультразвуковая визуализация постоянно совершенствуется и совершенствуется. Как и в случае с любым другим тестом, результаты могут быть не совсем точными. Однако УЗИ может предоставить ценную информацию родителям и поставщикам медицинских услуг, помогая им вести беременность и ребенка и заботиться о них.Кроме того, ультразвуковое исследование дает родителям уникальную возможность увидеть своего ребенка до рождения, помогая им сблизиться и установить отношения на ранних этапах.
УЗИ плода иногда предлагается в немедицинских учреждениях, чтобы предоставить родителям изображения или видео на память. Хотя сама процедура УЗИ считается безопасной, необученный персонал может пропустить аномалию или дать родителям ложные заверения в благополучии их ребенка. Лучше всего, чтобы УЗИ проводил обученный медицинский персонал, который сможет правильно интерпретировать результаты.Если у вас есть вопросы, поговорите со своим врачом или акушеркой.
Амниоцентез
Амниоцентез включает взятие небольшого образца околоплодных вод, окружающих плод. Он используется для диагностики хромосомных нарушений и открытых дефектов нервной трубки, таких как расщелина позвоночника. Доступно тестирование на другие генетические дефекты и расстройства в зависимости от вашего семейного анамнеза и наличия лабораторных анализов во время процедуры.
Кто является идеальным кандидатом на амниоцентез?
Амниоцентез обычно предлагается женщинам между 15 и 20 неделями беременности, у которых есть повышенный риск хромосомных аномалий.К кандидатам относятся женщины, которым на момент родов будет больше 35 лет, или те, у кого были отклонения скринингового анализа материнской сыворотки.
Как проводится амниоцентез?
Амниоцентез включает в себя введение длинной тонкой иглы через брюшную полость в амниотический мешок для забора небольшого образца амниотической жидкости. В околоплодных водах содержатся выделенные плодом клетки, содержащие генетическую информацию. Хотя конкретные детали каждой процедуры могут отличаться, типичный амниоцентез следует за этим процессом:
Ваш живот обработают антисептиком.
Ваш врач может назначить или не назначить местный анестетик для обезболивания кожи.
Ваш врач будет использовать ультразвуковую технологию, чтобы ввести полую иглу в амниотический мешок. Он или она возьмет небольшой образец жидкости для лабораторного анализа.
Во время или после амниоцентеза вы можете почувствовать спазмы. Следует избегать физических нагрузок в течение 24 часов после процедуры.
Женщины, беременные двойней или другими близнецами, нуждаются в отборе проб из каждого амниотического мешка для изучения каждого ребенка.В зависимости от положения ребенка и плаценты, количества жидкости и анатомии женщины иногда амниоцентез не может быть проведен. Затем жидкость отправляется в генетическую лабораторию, чтобы клетки могли расти и анализироваться. АФП также измеряется, чтобы исключить открытый дефект нервной трубки. Результаты обычно доступны от 10 дней до двух недель, в зависимости от лаборатории.
Взятие пробы ворсинок хориона (CVS)?
CVS – это пренатальный тест, который включает взятие образца некоторой части плацентарной ткани.Эта ткань содержит тот же генетический материал, что и плод, и ее можно проверить на хромосомные аномалии и некоторые другие генетические проблемы. Доступно тестирование на другие генетические дефекты и нарушения, в зависимости от вашего семейного анамнеза и наличия лабораторных анализов во время процедуры. В отличие от амниоцентеза, CVS не дает информации об открытых дефектах нервной трубки. Таким образом, женщинам, перенесшим сердечно-сосудистые заболевания, также требуется повторный анализ крови между 16 и 18 неделями беременности для выявления этих дефектов.
Как выполняется CVS?
CVS может быть предложен женщинам с повышенным риском хромосомных аномалий или имеющим в семейном анамнезе генетический дефект, который можно проверить с помощью плацентарной ткани. CVS обычно выполняется между 10 и 13 неделями беременности. Хотя точные методы могут отличаться, процедура включает следующие шаги:
Ваш врач вставит небольшую трубку (катетер) через влагалище в шейку матки.
Используя ультразвуковую технологию, ваш врач направит катетер на место рядом с плацентой.
Ваш врач удалит часть ткани с помощью шприца на другом конце катетера.
Ваш врач может также выбрать выполнение трансабдоминальной CVS, которая включает введение иглы через брюшную полость и в матку для взятия пробы плацентарных клеток. Вы можете почувствовать спазмы во время и после любого типа процедуры CVS. Образцы тканей отправляются в генетическую лабораторию для роста и анализа. Результаты обычно доступны от 10 дней до двух недель, в зависимости от лаборатории.
Что делать, если CVS невозможно?
Женщинам, имеющим близнецов или других близнецов более высокого порядка, обычно требуется отбор проб из каждой плаценты. Однако из-за сложности процедуры и расположения плаценты CVS не всегда возможна или успешна при использовании множественных.
Женщинам, не являющимся кандидатами на CVS или не получившим точных результатов процедуры, может потребоваться последующий амниоцентез. Активная вагинальная инфекция, такая как герпес или гонорея, запретит процедуру.В других случаях врач может взять образец, в котором недостаточно ткани для роста в лаборатории, что приведет к неполным или неубедительным результатам.
Мониторинг плода
На поздних сроках беременности и родов ваш врач может захотеть контролировать частоту сердечных сокращений плода и другие функции. Мониторинг сердечного ритма плода – это метод проверки частоты и ритма сердцебиения плода. Средняя частота сердечных сокращений плода составляет от 120 до 160 ударов в минуту. Этот показатель может измениться по мере того, как плод реагирует на состояния матки.Аномальная частота сердечных сокращений плода может означать, что плод не получает достаточно кислорода, или указывать на другие проблемы. Аномальный рисунок также может означать, что необходимо экстренное кесарево сечение.
Как осуществляется мониторинг плода?
Использование фетоскопа (разновидность стетоскопа) для прослушивания сердцебиения плода является самым основным типом мониторинга сердечного ритма плода. Другой тип мониторинга выполняется с помощью портативного доплеровского прибора. Это часто используется во время дородовых посещений для подсчета частоты сердечных сокращений плода.Во время родов часто используется постоянный электронный мониторинг плода. Хотя конкретные детали каждой процедуры могут отличаться, стандартный электронный мониторинг плода следует за этим процессом:
- Гель
наносится на брюшную полость в качестве среды для ультразвукового преобразователя.
Ультразвуковой датчик прикреплен к брюшной полости ремнями, поэтому он может передавать сердцебиение плода на регистратор. Частота сердечных сокращений плода отображается на экране и печатается на специальной бумаге.
Во время схваток внешний токодинамометр (устройство для наблюдения, которое помещается поверх матки с помощью ремня) может регистрировать характер сокращений.
Когда необходим внутренний мониторинг плода?
Иногда требуется внутренний мониторинг плода, чтобы обеспечить более точное определение частоты сердечных сокращений плода. Ваш мешок с водой (околоплодные воды) должен быть разбит, а шейка матки должна быть частично расширена, чтобы использовать внутренний мониторинг.Внутренний мониторинг плода включает введение электрода через расширенную шейку матки и прикрепление электрода к коже черепа плода.
Определение уровня глюкозы
Тест на глюкозу используется для измерения уровня сахара в крови.
Тест с провокацией глюкозы обычно проводится между 24 и 28 неделями беременности. Аномальный уровень глюкозы может указывать на гестационный диабет.
Что входит в тест на провокацию глюкозы?
Первоначальный одночасовой тест – это тест с провокацией глюкозы.Если результаты отклоняются от нормы, необходим тест на толерантность к глюкозе.
Как проводится тест на толерантность к глюкозе?
Вас могут попросить пить только воду в день проведения теста на толерантность к глюкозе. Хотя конкретные детали каждой процедуры могут отличаться, типичный тест на толерантность к глюкозе включает следующие шаги:
Первичный образец крови натощак будет взят из вашей вены.
Вам дадут выпить специальный раствор глюкозы.
Кровь будет браться в разное время в течение нескольких часов для измерения уровня глюкозы в организме.
Культура стрептококка группы B
Стрептококк группы B (GBS) – это тип бактерий, обнаруженный в нижних отделах половых путей примерно у 20 процентов всех женщин. Хотя СГБ-инфекция обычно не вызывает проблем у женщин до беременности, она может вызвать серьезные заболевания у матерей во время беременности. СГБ может вызвать хориоамнионит (тяжелую инфекцию плацентарных тканей) и послеродовую инфекцию.Инфекции мочевыводящих путей, вызванные СГБ, могут привести к преждевременным родам и родам или к пиелонефриту и сепсису.
GBS является наиболее частой причиной опасных для жизни инфекций у новорожденных, включая пневмонию и менингит. Новорожденные дети заражаются инфекцией во время беременности или через половые пути матери во время схваток и родов.
Центры по контролю и профилактике заболеваний рекомендуют обследовать всех беременных женщин на предмет вагинальной и ректальной колонизации GBS между 35 и 37 неделями беременности.Лечение матерей с определенными факторами риска или положительными культурами важно для снижения риска передачи СГБ ребенку. Младенцы, матери которых получают лечение антибиотиками в связи с положительным результатом теста на GBS, имеют в 20 раз меньшую вероятность развития болезни, чем дети, не получающие лечения.
Пренатальные тесты
Что такое пренатальные тесты и почему они важны?
Пренатальные тесты – это медицинские тесты, которые вы проходите во время беременности. Они помогают вашему врачу узнать, как поживаете вы и ваш ребенок.
Во время беременности вы несколько раз проходите пренатальные тесты на медосмотрах. Эти тесты помогут убедиться, что вы и ваш ребенок здоровы. Есть и другие тесты, которые проводятся в определенное время во время беременности. Эти пренатальные тесты проверяют, есть ли у вашего ребенка какие-либо проблемы со здоровьем, в том числе:
- Врожденные дефекты. Это состояния здоровья, которые присутствуют при рождении. Они изменяют форму или функцию одной или нескольких частей тела. Врожденные дефекты могут вызвать проблемы с общим здоровьем, развитием или работой организма.
- Генетические и хромосомные состояния. Эти состояния вызваны изменениями генов и хромосом. Ген – это часть клеток вашего тела, в которой хранятся инструкции о том, как ваше тело растет и работает. Хромосома – это структура в клетке, которая содержит гены. Генетические состояния включают муковисцидоз (также называемый CF), серповидно-клеточную анемию и пороки сердца. Распространенным хромосомным заболеванием является синдром Дауна. Иногда эти условия передаются от родителя к ребенку, а иногда случаются сами по себе.
Если у вашей семьи в анамнезе были определенные заболевания, вы можете поговорить с генетическим консультантом. Консультант-генетик прошел обучение, чтобы помочь вам разобраться в врожденных дефектах и других заболеваниях, передаваемых в семьях, и в том, как они могут повлиять на ваше здоровье и здоровье вашего ребенка.
Что такое скрининговые и диагностические тесты?
Скрининговые тесты проверяют, есть ли у вашего ребенка какое-либо заболевание, но они не говорят вам наверняка, есть ли у вашего ребенка заболевание.
Диагностические тесты говорят вам, есть ли у вашего ребенка состояние здоровья. Если скрининговый тест показывает, что у вашего ребенка высокий риск заболевания, ваш врач может порекомендовать диагностический тест для подтверждения результатов. Некоторые диагностические тесты могут иметь определенный риск для вашего ребенка, например, выкидыш. Выкидыш – это когда ребенок умирает в утробе матери до 20 недели беременности.
Результаты скринингового теста могут помочь вам решить, хотите ли вы пройти диагностический тест. Вы можете знать, а можете и не знать, есть ли у вашего ребенка какое-либо заболевание.Если вы решите пройти диагностический тест, вы сможете узнать больше о состоянии вашего ребенка и о том, как ухаживать за ним после его рождения. Вы также можете спланировать рождение ребенка в больнице, где вашему ребенку будет оказана особая медицинская помощь.
Какие пренатальные тесты вы проходите во время беременности?
Эти пренатальные тесты можно делать несколько раз во время беременности:
- Проверка артериального давления. Ваш врач проверяет ваше артериальное давление, чтобы убедиться, что у вас нет преэклампсии.Преэклампсия – это высокое кровяное давление, которое может возникнуть после 20 недели беременности. Преэклампсия может вызвать серьезные проблемы во время беременности.
- Анализ мочи. Ваш врач проверяет вашу мочу на наличие инфекций, таких как инфекция мочевого пузыря или почек, и других состояний, таких как преэклампсия. Наличие белка в моче может быть признаком преэклампсии.
- Анализы крови. Ваш врач проверяет вашу кровь на наличие определенных инфекций, таких как сифилис, гепатит B и ВИЧ.Ваш анализ крови также используется для определения вашей группы крови и резус-фактора, а также для проверки на анемию. Анемия – это когда у вас недостаточно здоровых эритроцитов для переноса кислорода в остальную часть вашего тела. Резус-фактор – это белок, который у большинства людей есть в эритроцитах. Если у вас его нет, а у ребенка есть, это может вызвать у него резус-инфекцию. Лечение во время беременности может предотвратить резус-инфекцию.
Ваш врач, вероятно, будет проверять ваш вес во время каждого дородового осмотра, чтобы убедиться, что вы набираете нужное количество.
Какие пренатальные тесты проводятся в первом триместре?
В первом триместре (1, 2 и 3 месяцы) вы можете пройти несколько тестов. Поговорите со своим врачом, чтобы узнать, какие тесты подходят вам.
- Скрининг носителей генетических заболеваний. Этот скрининговый тест проверяет вашу кровь или слюну, чтобы определить, являетесь ли вы носителем определенных генетических заболеваний, которые могут повлиять на вашего ребенка. Если вы носитель, это означает, что вы сами не страдаете этим заболеванием, но у вас есть генетическое изменение, которое вы можете передать своему ребенку.Если и вы, и ваш партнер являетесь носителями одного и того же заболевания, существует больший риск того, что ваш ребенок заболеет этим заболеванием. Скрининг носительства можно проводить до беременности или в первые недели беременности. Если результаты покажут, что вы или ваш партнер являетесь носителем, вы сможете узнать, есть ли у вашего ребенка заболевание или является его носителем. Поговорите со своим врачом о том, какие тесты для выявления носителей могут вам подойти.
- Внеклеточное тестирование ДНК плода (также называемое неинвазивным пренатальным скринингом или тестированием).Этот скрининговый тест проверяет вашу кровь на ДНК вашего ребенка. ДНК исследуется на наличие определенных генетических состояний, таких как синдром Дауна. Этот тест проводится после 9 недель беременности. Ваш врач может порекомендовать этот тест, если УЗИ показывает, что у вашего ребенка может быть врожденный дефект, или если у вас уже был ребенок с врожденным дефектом. Если у вас есть этот тест, ваш врач может порекомендовать вам пройти диагностический тест, например, амниоцентез, для подтверждения результатов.
- Образец ворсин хориона (также называемый CVS).Этот диагностический тест проверяет ткань плаценты, чтобы узнать, есть ли у вашего ребенка генетическое заболевание. CVS проводится на 10-13 неделе беременности. Ваш поставщик медицинских услуг может предложить вам пройти CVS, если вам больше 35 лет, если в вашей семье есть наследственные заболевания или если ваш скрининг в первом триместре показывает, что у вашего ребенка повышенный риск врожденных дефектов.
- Раннее УЗИ (также называемое УЗИ первого триместра). Ультразвук использует звуковые волны и экран компьютера, чтобы сделать снимок вашего ребенка в утробе матери.Ваш врач может использовать УЗИ на ранних сроках, чтобы убедиться, что вы беременны, или назначить дату беременности, чтобы вы знали, на каком сроке беременности (сколько недель) вы находитесь.
Скрининг в первом триместре. Этот скрининговый тест включает в себя анализ крови и УЗИ, чтобы определить, подвержен ли ваш ребенок некоторым врожденным дефектам, таким как синдром Дауна и пороки сердца. Тест обычно проводится на сроке от 11 до 13 недель беременности.
Какие анализы делают во втором триместре?
Ваш поставщик медицинских услуг может предложить вам следующие пренатальные тесты во втором триместре (4, 5 и 6 месяцы беременности):
- Скрининг материнской крови (также называемый квадроэкраном).Этот скрининговый тест проверяет вашу кровь, чтобы определить, подвержен ли ваш ребенок некоторым врожденным дефектам, например синдрому Дауна. Он называется квадроциклом, потому что он измеряет 4 вещества в вашей крови: альфа-фетопротеин (АФП), эстриол, хорионический гонадостропин человека (ХГЧ) и ингибин А. Тест проводится между 15 и 22 неделями беременности.
- УЗИ. Ваш лечащий врач проведет УЗИ между 18 и 22 неделями беременности. Ультразвук проверит рост и развитие вашего ребенка и определит наличие врожденных дефектов.
- Амниоцентез. Во время амниоцентеза берется образец околоплодных вод вокруг ребенка. Жидкость проверяется, чтобы определить, есть ли у вашего ребенка врожденный дефект или генетическое заболевание. Тест обычно проводится на сроке от 15 до 20 недель беременности. Ваш поставщик медицинских услуг может предложить вам пройти амниоцентез, если вам больше 35 лет, если в вашей семье в анамнезе были генетические заболевания или если обследование в первом триместре показало, что у вашего ребенка повышенный риск врожденных дефектов.
- Скрининг глюкозы. Этот скрининговый тест проверяет, есть ли у вас гестационный диабет. Это разновидность диабета, которым заболевают некоторые женщины во время беременности. Вы можете пройти этот тест на сроке от 24 до 28 недель беременности.
Какие анализы проводятся в третьем триместре?
В вашем последнем триместре (7, 8 и 9 месяцы беременности) ваш врач может сделать тест на стрептококк группы B (также называемый GBS). Стрептококк группы B – это инфекция, которую вы можете передать ребенку во время родов.Тест проверяет жидкость из шейки матки, чтобы определить, есть ли у вас СГБ. Этот тест обычно проводится на сроке от 35 до 37 недель беременности.
Что такое подсчет ударов и как вы его делаете?
Счетчик ударов (также называемый счетчиком движений плода) – это способ отследить, как часто шевелится ваш ребенок. Примерно к 5 месяцам (20 неделям) беременности вы должны почувствовать, как ваш ребенок шевелится в животе. Ваш ребенок может поворачиваться из стороны в сторону, а иногда и по уши. Сообщите своему провайдеру, если:
- Вы находитесь на сроке 20 недель беременности и не чувствуете, как ребенок шевелится.
- Вы беспокоитесь, что ваш ребенок не двигается.
- Вы замечаете изменение того, как часто ваш ребенок двигается, особенно если подвижность уменьшается.
Ваш медработник может попросить вас провести подсчет ударов ног, чтобы узнать, когда и как часто ваш ребенок двигается. Вот 2 способа подсчета ударов:
- Каждый день 10 раз измеряйте, сколько времени нужно вашему ребенку, чтобы шевелиться. Если это займет больше 2 часов, сообщите об этом своему провайдеру.
- Посмотрите, сколько движений вы почувствуете за 1 час. Делайте это 3 раза в неделю.Если номер изменится, сообщите об этом своему провайдеру.
Вы можете подсчитывать удары в третьем триместре. Если ваш поставщик услуг обеспокоен движениями вашего ребенка, он может провести другие тесты, чтобы проверить его здоровье.
Дополнительная информация
Последний раз рассмотрено: сентябрь 2020 г.
Скрининг в первом триместре | Лабораторные тесты онлайн
Источники, использованные в текущем обзоре
(проверено 21 октября 2014 г.). Центры по контролю и профилактике заболеваний.Данные и статистика, частота возникновения синдрома Дауна. Доступно в Интернете по адресу https://www.cdc.gov/ncbddd/birthdefects/downsyndrome/data.html. Дата обращения 26.12.2016.
Льюис, Р. (3 июля 2015 г.). Комитет заявляет, что внеклеточный анализ ДНК плода требует осторожности. Медицинские новости Medscape. Доступно в Интернете по адресу http://www.medscape.com/viewarticle/847440. Дата обращения 26.12.2016.
(сентябрь 2015 г.). Американский колледж акушеров и гинекологов. Заключение комитета, номер 640. Доступно на сайте http: // www.acog.org/Resources-And-Publications/Committee-Opinions/Committee-on-Genetics/Cell-free-DNA-Screening-for-Fetal-Aneuploidy. Дата обращения 26.12.2016.
(8 октября 2015 г.). Скрининг в первом триместре. Клиника Майо. Доступно в Интернете по адресу http://www.mayoclinic.com/health/first-trimester-screening/MY00126. Дата обращения 26.12.2016.
(май 2016 г.). Практический бюллетень № 163: Скрининг на анеуплоидию плода. Американский колледж акушеров и гинекологов. Доступно на сайте https://s3.amazonaws.com / cdn.smfm.org / публикации / 224 / download-491f0e6962960848d2097447ab57a024.pdf. Дата обращения 26.12.2016.
Грегг А.Р., Скотко Б.Г., Бекендорф Дж.Л. и др. (28 июля 2016 г.). Неинвазивный пренатальный скрининг на анеуплоидию плода, обновление 2016 г .: Заявление о позиции Американского колледжа медицинской генетики и геномики. Генетика в медицине . Доступно в Интернете по адресу http://www.nature.com/gim/journal/vaop/ncurrent/full/gim201697a.html. Дата обращения 26.12.2016.
(сентябрь 2016 г.).Американский колледж акушеров и гинекологов. Скрининг на врожденные дефекты. Доступно в Интернете по адресу http://www.acog.org/~/media/For%20Patients/faq165.pdf?dmc=1&ts=20130213T1410405774. Дата обращения 26.12.2016.
(октябрь 2016 г.). Марш десятицентовиков. Синдром Дауна. Доступно в Интернете по адресу http://www.marchofdimes.com/baby/birthdefects_downsyndrome.html. Дата обращения 26.12.2016.
(проверено 20 октября 2016 г.). Центры по контролю и профилактике заболеваний. Врожденные пороки, диагностика. Доступно в Интернете по адресу http: // www.cdc.gov/ncbddd/birthdefects/diagnosis.html. Дата обращения 26.12.2016.
(© 1995-2016). Медицинские лаборатории Мэйо. Скрининг матери в первом триместре. Доступно в Интернете по адресу http://www.mayomedicallaboratories.com/test-catalog/2011/Clinical+and+Interpretive/87857. Дата обращения 26.12.2016.
(© 2016). Основание трисомии 18. Что такое трисомия 18? Доступно в Интернете по адресу http://www.trisomy18.org/site/PageServer?pagename=whatisT18_whatis. Дата обращения 26.12.2016.
(сентябрь 2016 г.) Американский конгресс акушеров и гинекологов.Пренатальные генетические скрининговые тесты. Доступно в Интернете по адресу http://www.acog.org/Patients/FAQs/Prenatal-Genetic-Screening-Tests?IsMobileSet=false. По состоянию на январь 2017 г.
Источники, использованные в предыдущих обзорах
Пагана, Кэтлин Д. и Пагана, Тимоти Дж. (© 2007). Справочник по диагностическим и лабораторным испытаниям Мосби, 8-е издание: Mosby, Inc., Сент-Луис, Миссури. Стр. 710-713.
Томас, Клейтон Л., редактор (1997). Циклопедический медицинский словарь Табера. Компания F.A. Davis, Филадельфия, Пенсильвания [18-е издание].
Ньюбергер, Д. (15 августа 2000 г.). Синдром Дауна: оценка и диагностика пренатального риска. Американский семейный врач [Интернет-журнал]. Доступно в Интернете по адресу http://www.aafp.org/afp/20000815/825.html. Доступно 15.04.07.
Qin, Q., et. al. (2002). Иммунофлюорометрический анализ с временным разрешением в месте оказания медицинской помощи для определения белка плазмы крови человека, связанного с беременностью: Использование в первом триместре скрининга синдрома Дауна. Clinical Chemistry 48: 473-483 [Электронный журнал]. Доступно в Интернете по адресу http: // www.Clinchem.org/cgi/content/full/48/3/473. Доступно 15.04.07.
(январь 2007 г.). Скрининг материнской крови на врожденные пороки. Марш десятицентовиков [Он-лайн информация]. Доступно в Интернете по адресу http://www.marchofdimes.com/printableArticles/14332_1166.asp. Доступно 15.04.07.
Барклай, Л. и Ли, Д. (4 января 2007 г.). Новые рекомендации рекомендуют универсальный пренатальный скрининг синдрома Дауна. Medscape Medical News [Он-лайн информация]. Доступно в Интернете по адресу http://www.medscape.com/viewarticle/550256_print.Доступ 4/10/07
.Клири-Голдман, Дж. И Мэлоун, Ф. (26 сентября 2005 г.). Достижения в пренатальной диагностике. Medscape from Appl Radiol 2005; 34 (9): 8-18 [Он-лайн информация]. Доступно в Интернете по адресу http://www.medscape.com/viewarticle/513126_print. Доступ 4 октября 2007 г.
Коул, Д.С. (© 2005). Достижения в пренатальной диагностике в первом триместре: комбинированный, интегрированный или амниоцентез? Освещение конференции Medscape: 53-е ежегодное клиническое собрание Американского колледжа акушеров и гинекологов [онлайн-информация].Доступно в Интернете по адресу http://www.medscape.com/viewprogram/4078_pnt. Доступ 4 октября 2007 г.
Американский колледж радиологии и Радиологическое общество Северной Америки. Radiology Info, Акушерское ультразвуковое исследование (онлайн-информация, по состоянию на июнь 2007 г.). Доступно в Интернете по адресу http://www.radiologyinfo.org/en/info.cfm?PG=obstetricus.
Malone FD, et al. Скрининг в первом или втором триместре или в обоих случаях при синдроме Дауна. Медицинский журнал Новой Англии . 2005; 353: 2001-2011.
Пресс-релиз ACOG (2 января 2007 г.). Новые рекомендации при синдроме Дауна призывают к скринингу всех беременных женщин. Доступно в Интернете по адресу http://www.acog.org/from_home/publications/press_releases/nr01-02-07-1.cfm.
Практический бюллетень ACOG Руководство по клиническому ведению акушеров-гинекологов. Номер 77, январь 2007 г. Скрининг хромосомных аномалий плода. Акушерство и гинекология 2007; 109: 217-227.
(© 2010). Скрининг на врожденные пороки.ACOG [Он-лайн информация]. Доступно в Интернете по адресу http://www.acog.org/publications/patient_education/bp165.cfm. По состоянию на июнь 2010 г.
(ноябрь 2008 г.). Скрининг материнской крови на врожденные пороки. Марш десятицентовиков [Он-лайн информация]. Доступно в Интернете по адресу http://www.marchofdimes.com/professionals/14332_1166.asp. По состоянию на июнь 2010 г.
Персонал клиники Мэйо. (2 июля 2008 г.). Скрининг в первом триместре. MayoClinic.com [Он-лайн информация]. Доступно в Интернете по адресу http://www.mayoclinic.com/health/first-trimester-screening/MY00126.По состоянию на июнь 2010 г.
Ekelund, C. et. al. (2008 декабря 8). Воздействие новой национальной политики скрининга синдрома Дауна в Дании: популяционное когортное исследование. Medscape из BMJ . 2008; 337 (2547) [Он-лайн информация]. Доступно в Интернете по адресу http://www.medscape.com/viewarticle/584622. По состоянию на июнь 2010 г.
Пагана, К. Д. и Пагана, Т. Дж. (© 2007). Справочник по диагностическим и лабораторным испытаниям Мосби, 8-е издание: Mosby, Inc., Сент-Луис, Миссури. С. 757-759.
Ву, А.(© 2006). Клиническое руководство Tietz по лабораторным испытаниям, 4-е издание: Saunders Elsevier, Сент-Луис, Миссури. С. 252-259, 886-889.
(февраль 2006 г.) Американская ассоциация беременных. Экран первого триместра. Доступно в Интернете по адресу http://www.americanpregnancy.org/prenataltesting/firstscreen.html. По состоянию на сентябрь 2010 г.
Кларк В. и Дюфур Д. Р., редакторы (2006). Современная практика в клинической химии, AACC Press, Вашингтон, округ Колумбия, стр. 416-418.
ACOG. Скрининг на врожденные пороки.Доступно в Интернете по адресу http://www.acog.org/~/media/For%20Patients/faq165.pdf?dmc=1&ts=20130213T1410405774. По состоянию на февраль 2013 г.
CDC. Врожденные пороки, диагностика. Доступно в Интернете по адресу http://www.cdc.gov/ncbddd/birthdefects/diagnosis.html. По состоянию на февраль 2013 г.
MayoClinic.com. Скрининг в первом триместре. Доступно в Интернете по адресу http://www.mayoclinic.com/health/first-trimester-screening/MY00126. По состоянию на февраль 2013 г.
Марш десятицентовиков. Врожденные пороки: синдром Дауна.Доступно в Интернете по адресу http://www.marchofdimes.com/baby/birthdefects_downsyndrome.html. По состоянию на февраль 2013 г.
Основание трисомии 18: что такое трисомия 18? Доступно в Интернете по адресу http://www.trisomy18.org/site/PageServer?pagename=whatisT18_whatis. По состоянию на февраль 2013 г.
LabCorp. Скрининг материнской сыворотки в первом триместре. PDF-файл доступен для загрузки по адресу http://www.ptow.com/x_upload/files/Maternal%20Serum%20Screening.pdf. По состоянию на февраль 2013 г.
.
 С помощью этих размеров врач может точно определить срок беременности, а также выявить возможную задержку роста плода (ЗРП).
С помощью этих размеров врач может точно определить срок беременности, а также выявить возможную задержку роста плода (ЗРП).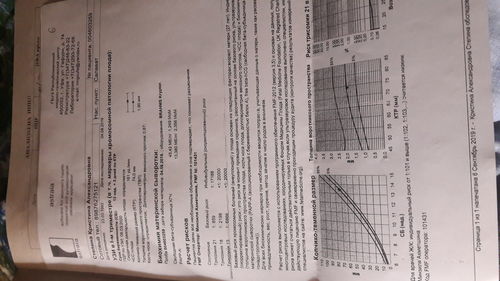 Помните, что анализ крови сдается натощак (или хотя бы не есть за 4 часа до сдачи анализа).
Помните, что анализ крови сдается натощак (или хотя бы не есть за 4 часа до сдачи анализа). Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода.
Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода. По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр.
По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр.