Кардит у детей: симптомы, лечение и последствия
Из числа недугов сердечно-сосудистой системы достаточно часты кардиты самого разного происхождения. Врожденный кардит у детей – обобщенное наименование воспалительных процессов сердечных оболочек. Заболевание возникает у многих людей, независимо от возрастной категории больного, в том числе у младенцев и детей более старшего возраста. Кардит наделен несвойственной для сердечно-сосудистых недугов клинической картиной, опасность заключается в появлении осложнений. Выделяют несколько видов заболевания. Классификация кардита у детей представлена ниже.
Клиническая картина
У детей кардиты возникают в утробе матери: ранний внутриутробный на четвертом – шестом месяце беременности, поздний – на третьем триместре. Самым распространенным основанием возникновения являются островирусные инфекции или заболевания, вызванные микробами, перенесенные будущей матерью в период беременности. Ребенок рождается уже с симптомами недуга (тахикардия, экстрасистолия, увеличение сердечных камер), или они начинают проявляться на первом-третьем месяце после рождения ребенка. Выявление симптомов кардита у детей не отличается от взрослых. Лечение обязательно проводится в стационаре.

Симптомы
Первыми симптомами становятся затруднение дыхания, одышка, бледность или цианоз (синюшный цвет) видимых оболочек слизистой. Общая симптоматика дополняется кашлем, сбоями работы желудка, расстройствами нервной системы. На электрокардиограмме можно увидеть сбои в ритме разной степени тяжести. Первые проявления признаков воспаления оболочек сердца являются непростыми, и поэтому им необходим особенный контроль специалиста-кардиолога.
Разновидность протекания недуга нечасто позволяет выявить непосредственно кардиологические заболевания. Особенно в ситуациях, когда кардиты приобретены после инфекционной болезни. Пациент чувствует слабость, быстро устает, плохо питается, ощущает тошноту, у него понижено внимание. Подобного рода общие признаки свойственны множеству заболеваний. У маленьких детей кардиту сопутствует кашель, сердечные боли. Заявить о болезненных ощущениях малыш не в состоянии, он пытается не шевелиться резко, дышать неглубоко.
В процессе развития заболевания симптомы выражаются еще ярче и четче. Тогда начинает возникать учащенное сердцебиение, тахикардия, глухость тона сердца, часто появляется затрудненное дыхание, отеки, цианоз, боли в сердечной области, кашель. Однако и это не свидетельствует о появлении кардита, поскольку симптомы схожи с такими проявлениями сердечных болезней, как аритмия, опухолевые образования, которые поражают миокард, митральный стеноз, порок сердца.

Ранний неревматический кардит
Ранний неревматический кардит у детей выявляют сразу после появления на свет либо в течение первого полугода жизни. У таких детей замечают бледный цвет кожи, видимые слизистые оболочки, малый вес, отставание от сверстников в росте или физическом формировании организма. Тахикардия (учащение сердцебиение) может появляться даже при полностью спокойном положении, она усиливается при небольшой физической нагрузке (когда малыша кормят, купают). Клинические рекомендации при неревматическом кардите у детей указывают на то, что родителям необходимо поддерживать здоровое состояние малыша. Также нужно обратить внимание на другие симптомы – это кроме прочего кардиомегалия (увеличение мышцы сердца), сердечная недостаточность, горб на сердце, появление отеков. Острая форма имеет место после инфекций, которые перенес ребенок.
Вирусный кардит
Вирусный кардит у детей чрезвычайно сложно определить, ведь для сеяния возбудителя необходим продолжительный период времени. При этом симптоматика дополняется повышением температуры до 39–40 °C, сбоями пульса, болезнями печени, увеличенным лейкоцитозом. Тщательно проследив за ребенком, который имеет проблемы с сердцем, можно увидеть, что он вялый и не такой энергичный, как его сверстники. Сердечные недуги различного вида на каком-либо периоде формирования всегда вызывают появление болевых ощущений в области груди.

Подострый кардит
Подострый кардит, главным образом, обнаруживается у детей в возрасте от двух до пяти лет. Такая разновидность недуга появляется или после острого кардита, или сама по себе через продолжительный промежуток времени после простудных и вирусных заболеваний.
Признаки подострой формы
Признаками подострого кардита являются:
- Интоксикационные реакции (бледный цвет кожи, быстрая утомляемость, возбудимость нервной системы и другие).
- Недобор массы тела.
- Сердечная недостаточность, развивающаяся с течением времени.
- Учащенное сердцебиение.
- Систолический шум.
- Увеличение размеров сердца.
В целом признаки подострого заболевания идентичны признакам острого кардита, но лечение вызывает затруднения, потому что появившаяся сердечная недостаточность порождена продолжительным деструктивными переменами. Как утверждают доктора, возвратное развитие болезни может наблюдаться через год-полтора, иначе подострый кардит становится хроническим. Не вызванные инфекциями типы кардита выражаются приблизительно схожими признаками разного уровня выраженности.
Ревматический кардит
Определение ревматического кардита у детей выявляется расхождением воспалительного процесса на сердечные оболочки. Как правило, беспокоит отдышка, сердцебиение при двигательной деятельности, боль в грудной клетке. У детей при постановке диагноза наблюдают учащенное сердцебиение, пониженное давление, систолический шум у верхушки сердца, патологический ритм галопа. После возникают признаки застоявшейся сердечной недостаточности, сбои в сердечном ритме. В ситуации с ревматическим перикардитом страдает сердечный клапан.
Лечение
Непростое сердечное заболевание, такое как кардит, излечивается у детей достаточно продолжительное время, в несколько этапов. Принцип комплексного лечения устанавливается, в первую очередь, от того, насколько вовремя отклонение было обнаружено и в какой степени оно запущено.
Учитываются причины и виды заболевания, сопровождающие хронические болезни, общее состояние здоровья (психическое, физиологическое). Острые формы течения болезни предполагают немедленную госпитализацию. Ребенок может проходит стационарное лечение от десяти дней до месяца. Ему назначается строжайший пастельный режим, лечебные процедуры начинаются с этиотропных антибактериальных лекарственных средств. Помимо них может быть назначено лечение кислородом, когда заболевание обретает запущенную степень и ребенок чрезвычайно тяжело переносит процедуры.

Режим питания
При кардите, лечащий специалист подбирает пациенту определенный режим питания, учитывая индивидуальные особенности организма больного. Предпочтительны продукты, богатые питательными веществами, калиевыми солями. Рекомендуется включить в рацион сухофрукты и печеный картофель. Следует убрать из меню соль, продукты, способствующие образованию отеков, те, что задерживают в организме жидкость (копченое, соленое).
Медикаментозное лечение кардита у ребенка
Чтобы устранить острую воспаленность сердечных оболочек, иногда доктора считают возможным назначить домашнее лечение. Примерно в течение двух месяцев вводится применение противовоспалительных нестероидных средств, например, «Вольтарен», «Индометацин», «Преднизолон». Кроме того, назначают витаминные комплексы, антигистамиинные средства, калий. Могут прописать диуретические средства, сердечные гликозиды. Когда у малыша отмечается свертываемость крови внутри сосудов, ему назначают средства для улучшения циркуляции крови, стабилизирующие в миокарде метаболизм.

Физкультура
В зависимости от течения заболевания предписывается лечение, направленное на устранение аритмии. К этой категории можно отнести лечебную физкультуру, которая исключает тяжелые занятия. После этого ребенка отправляют на восстановление в оздоровительные учреждения, пансионаты, лечебные учреждения по профилю кардиологии.
Наблюдение за состоянием малыша
Специалист, назначавший лечение, стабильно в течение года после лечения проводит наблюдение за ребенком. Чтобы определить состояние ребенка после курса терапии, раз в три месяца ребенок проходит электрокардиограмму. Задача родителей – соблюдать клинические рекомендации при кардите у детей. В течение пяти лет после лечения запрещаются все прививки. При проведении электрокардиограммы определяются сбои сердечного ритма и проводимости. На рентгеновских изображениях можно будет рассмотреть увеличение сердца в объеме, видоизменение его формы, увеличение легких вследствие застоя вен, возникновение отечности. Исследование с помощью ультразвука выявит увеличение сердечных полостей и прочие видимые отклонения от нормы.

Осложнения
Кардиты у детей вызывают новые проблемы со здоровьем. Как и при хроническом заболевании, появляются осложнения в работе сердца, дыхательной системы, побуждая возникновение болезней сердечно-сосудистой системы. Такого рода последствия тормозят устранение основного заболевания, в этом случае прогнозирование может быть лишь негативным, вплоть до летального исхода. Поэтому своевременное начало лечения чрезвычайно важно. Результатом этого отклонения у маленьких детей может явиться разрастание соединительной рубцовой ткани или гипертрофия миокарда, время от времени появляется слипчивый перикардит, склероз в системе артерий легких либо нарушения работы клапана (при обострившемся течении заболевания). У пациентов, которые старше трех лет, недуг зачастую оканчивается возвращением к полноценной здоровой жизни.
В завершение можно еще раз заметить, что лишь только вовремя совершенный визит к специалистам при появлении признаков заболевания у малыша, подробное исследование и качественно подобранные методы лечения в разы увеличивают возможность удачного выздоровления и уменьшает возможность появления осложнений.
Как предотвратить заболевание?
Первичная профилактика предусматривает предотвращение заражения плода в период беременности, закаливание малыша, терапию острой и хронической очаговой инфекции, диспансерный мониторинг за ребенком из группы риска по сердечно-сосудистым болезням.
Вторичная профилактика ориентирована на предотвращение осложнений и рецидивирования процесса, достигаемое точным соблюдением принципов диспансерного исследования пациентов.
fb.ru
симптомы и клинические рекомендации по лечению
Термин «неревматический кардит» объединяет группу воспалительных болезней сердечных оболочек, не связанных с ревматизмом и другими системными патологиями, часто инфекционного или аллергического характера. В зависимости от локализации поражений выделяют миокардиты, эндокардиты, перикардиты, а при воспалении двух и более оболочек – миоперикардиты, панкардиты. Клиническая картина зависит от возраста ребёнка, наиболее характерные признаки – это нарушения сердечного ритма, одышка, анемия, отставание в росте или физическом развитии.

Оглавление статьи
На чем основано развитие заболевания
Болезнь может быть обусловлена различными факторами аллергической либо заразной природы. Инфекционные агенты могут поражать сердечную мышцу у пациентов любого возраста, а также становиться причиной врожденных патологий сердца. Среди патогенной микрофлоры, которая вызывает сердечные проявления, выделяют:
- Вирусы (аденовирусы, вирус гриппа, ЕСНО, Коксаки).
- Бактерии (стрептококки, стафилококки).
- Грибы.
При аллергической этиологии патология развивается на фоне гиперчувствительности организма после введения вакцин, сывороток, приема медикаментов. Наблюдается также смешанная форма, когда причиной становятся как вирусы или бактерии, так и аллергические реакции.
Характеристика и проявление
Болезнь классифицируют в зависимости от причины возникновения, а также времени, за которое возникают первые клинические признаки.
Течение врожденной формы
Врожденные неревматические кардиты могут проявляться в первые дни или месяцы жизни либо протекать бессимптомно на протяжении нескольких лет. В зависимости от этого фактора следует различать ранний или поздний врожденные кардиты.
- Ранний кардит
Ранний неревматический кардит диагностируют у новорожденных сразу после рождения либо в течение первых 6-ти месяцев. У таких больных отмечают бледность кожи, видимых слизистых оболочек, недостаточный вес, они отстают от сверстников в росте или физическом развитии. Тахикардия (учащение сердечного ритма) может наблюдаться даже при полном покое, она усиливается при незначительной физической активности (при кормлении, купании). Клинические признаки – это также кардиомегалия (увеличение сердечной мышцы), сердечная недостаточность, сердечный горб, отечность.
- Поздний кардит
Поздний кардит у детей проявляется в возрасте 2-3 лет. Основными симптомами, которые сопровождают такое течение болезни, являются нарушения сердечного ритма (тахикардия) и проводимости (атриовентрикулярная блокада). Признаки сердечной недостаточности присутствуют, но в меньшей степени, чем у новорожденных. Если вместе с нарушениями сердечной функции наблюдаются судороги, есть основание диагностировать инфекционное поражение центральной нервной системы.
Врожденные неревматические кардиты у детей следует отличать от пороков сердца и других врожденных патологий. При своевременном начале лечения прогноз благоприятный: у детей, перенёсших болезнь, работа сердца со временем нормализуется. При сопутствующих заболеваниях либо тяжелой форме существует риск летального исхода.
Не стоит тянуть с походом к врачу, это может усугубить ситуацию!
Течение приобретенной формы
Приобретенный кардит встречается у пациентов дошкольного или школьного возраста. В зависимости от течения различают острую, подострую и хроническую формы.
Острая форма развивается после перенесённой ребенком инфекционной патологии. Первыми симптомами становятся затруднение дыхания, одышка, бледность или цианоз (синюшность) видимых слизистых оболочек. Общая картина сопровождается кашлем, диспепсией, нервными расстройствами. На ЭКГ обнаруживают нарушения ритма и проводимости различной тяжести.
- Подострая форма.
Подострое течение характерно для детей школьного возраста, оно проявляется быстрой утомляемостью, также присутствуют признаки сердечной недостаточности. При хронизации процесс протекает без явных симптомов воспаления сердечной мышцы. Хроническому течению соответствуют кашель, одышка, тошнота, болезненные ощущения в брюшной полости, отставание в росте. Болезнь следует отличать от заболеваний дыхательной и пищеварительной систем.
Патология развивается после перенесенной болезни инфекционного характера либо как следствие аллергических реакций. Острая форма может заканчиваться полным выздоровлением либо переходить в хроническую.
Окончательный диагноз ставит кардиолог на основании данных анамнеза и дополнительных методов исследования (электрокардиография, УЗИ, рентген). Пациентам, перенесшим инфекционные заболевания, приходится быть особо внимательными, поскольку они составляют группу риска. Эти данные врач собирает при первом обследовании. Существуют трудности при диагностике хронической формы, поскольку болезнь может длительное время протекать бессимптомно, при этом пациент несет полноценные физические нагрузки.
Необходимо сделать все анализы, чтобы убедиться в отсутствии заболевания
При проведении ЭКГ выявляют нарушения ритма и проводимости (тахикардия, брадикардия, различные блокады). На рентгеновских снимках будет видно увеличение сердца в объеме, изменение его формы, увеличение легких за счет венозного застоя, появление отеков. Ультразвуковое исследование определит расширение полостей сердца и другие видимые патологии.
Общие рекомендации по терапии
При неревматическом кардите терапия проходит в условиях стационара, под наблюдением кардиолога. Ребенку назначают постельный режим, диету с повышенным содержанием кальция. Восстановление двигательной активности больного происходит постепенно, назначают лечебную физкультуру.
Медикаментозная терапия подбирается индивидуально, с учетом возраста пациента и формы течения заболевания. Для лечения назначают препараты следующих групп:
- Нестероидные противовоспалительные препараты.
- При тяжелом течении – глюкокортикоиды.
- При сердечной недостаточности – сердечные гликозиды, сосудорасширяющие, мочегонные средства.
- При хроническом течении – производные аминохинолина.
При установленной этиологии необходимо лечение основного заболевания. Назначают курс противовирусных, антибактериальных, фунгицидных (противогрибковых) препаратов, направленных на устранение инфекционной микрофлоры.
Для предупреждения врожденной формы заболевания следует избегать возможности инфицирования плода в период беременности. В младшем возрасте стоит укреплять иммунную систему для борьбы с возможными болезнями инфекционного характера. Вторичная профилактика заключается в предупреждении осложнений и рецидивов.
Неревматические кардиты в детском возрасте опасны и могут приводить к нежелательным последствиям. При проявлении первых симптомов стоит срочно проконсультироваться с кардиологом, провести все необходимые исследования. Курс лечения подбирается индивидуально. Помимо специфических медикаментов назначается режим питания и физических нагрузок, проводятся периодические наблюдения за пациентом. Соблюдение всех рекомендаций врача обязательно.
kardioved.com
причины, симптомы, классификация, диагноз, лечение и профилактика заболевания
Такое понятие, как кардит, довольно недавно было введено в педиатрическую клиническую практику. Под ним понимается одновременное поражение сердечных оболочек – пери-, эндо- и миокарда.
Для обозначения воспаления миокарда, вызванного бактериальными и вирусными агентами, до недавнего времени использовался термин «миокардит».
Но как было показано в многочисленных новейших исследованиях, у детей с бактериальными и вирусными миокардитами в болезнетворный процесс почти во всех случаях включаются пери- и эндокард. Именно по этой причине использование понятия «миокардит» не отражает полностью суть патологического процесса. На основании этого было предложено пользоваться в педиатрии таким термином, как «кардит».

Чтобы обозначить различия кардитов, которые имеют нестрептококковое происхождение, до недавнего времени применяли понятие «инфекционно-аллергический». Но с позиции настоящего положения вещей в патогенезе болезни такой термин нельзя считать верным. Сейчас нестрептококковый кардит в педиатрии обозначается как неревматический.
Описание данной патологии
У детей неревматические кардиты представляют собой воспалительные процессы в одной либо нескольких сердечных оболочках, не обусловленные ревматической либо прочей системной патологией. Протекание этого заболевания сопровождается одышкой, тахикардией, цианозом, недостаточностью сердца, аритмией, отставанием ребенка в физическом развитии. Во время диагностики у детей берутся в расчет лабораторные, клинические, рентгенологические и электрокардиографические сведения. В лечении патологии в педиатрии применяются сердечные гликозиды, гормоны, НВПС, метаболические, антимикробные, мочегонные и противовирусные лекарственные средства.
Развитие болезни в педиатрии
У детей неревматические кардиты (по МКБ 10 – I51.8) являются группой воспалительных процессов в сердце, главным образом инфекционно-аллергического происхождения. Целесообразность классификации их в педиатрии обусловлена как изолированным, так и во многих случаях сочетанным поражением двух и трех сердечных оболочек у маленьких пациентов. В детской кардиологии в числе неревматических кардитов встречаются эндо-, пери- и миокардиты, а также панкардиты и миоперикардиты. Настоящая распространенность данной патологии среди детского населения точно не известна; сведения аутопсии говорят о том, что заболевание диагностируется у 3-9% пациентов. Выявляются неревматические кардиты у детей любой возрастной категории, но среди них подавляющее количество пациентов раннего возраста, в основном мужского пола.
Причины данного заболевания
У ребенка недуг может быть вызван аллергоиммунологическими или инфекционными факторами. В числе инфекционных агентов особенно сильными являются вирусы (Коксаки В и А, ЕСНО, вирусы гриппов типов В или А, аденовирусы), бактерии (стафило- и стрептококки), грибы, риккетсии, ассоциированная флора.
Врожденный неревматический кардит у детей возникает по причине внутриутробных инфекций, которые влияют на плод. Бактериальные кардиты часто представляют собой осложнение сепсиса, назофарингеальной инфекции, дифтерии, гематогенного остеомиелита и сальмонеллеза.
Аллергоиммунологические кардиты
Аллергоиммунологические кардиты способны развиваться в качестве следствия вакцинации, приема медикаментозных средств и введения пациенту сывороток. Зачастую отмечается инфекционно-аллергическое происхождение поражения сердца. У примерно 10% маленьких пациентов этиология неревматического кардита остается неизвестной.
Предрасполагающие факторы к развитию болезни
Предрасполагающими факторами, из-за которых усиливается вирусно-бактериальная микрофлора, а также восприимчивость к аллергенам и токсинам, происходят изменения иммунологической реактивности, могут становиться инфекции, перенесенные ребенком, интоксикации, физические и психоэмоциональные перегрузки, переохлаждения, предшествующие оперативные вмешательства на сосудах и сердце, тимомегалия. У некоторых детей с такой патологией выявляются наследственные дефекты иммунной толерантности.
Классификация неревматических кардитов у детей
В зависимости от происхождения, таким образом, различаются идиопатические, вирусные, аллергические, бактериальные, грибковые, паразитарные кардиты у маленьких пациентов. У инфекционно-аллергического кардита существует такая разновидность, как миокардит Абрамова-Фидлера.
Учитывая временной фактор, кардиты подразделяют на врожденные (могут быть ранними и поздними), а также приобретенные. Течение патологии по продолжительности может быть хроническим (свыше 18-ти месяцев), подострым (не более 18-ти месяцев) и острым (не более трех месяцев). Заболевание по степени тяжести может быть легким, тяжелым и среднетяжелым. Это наиболее распространенная классификация неревматических кардитов у детей.

Кардиты врожденные: симптомы
Врожденный ранний кардит чаще всего заявляет о себе сразу после рождения либо в первые полгода жизни ребенка. Малыш рождается с гипотрофией умеренного типа, у него с первых дней отмечаются быстрая утомляемость и вялость при кормлении, периоральный цианоз и бледность покровов кожи, потливость, беспокойство без причины. Одышка и тахикардия в состоянии покоя усиливаются еще больше при плаче, сосании, купании, дефекации и пеленании. У детей с неревматическими врожденными кардитами отмечаются заметные отставания в физическом развитии и наборе веса. Уже в первые месяцы жизни у малышей отмечаются сердечный горб, кардиомегалия, отеки, гепатомегалия, недостаточность сердца, рефрактерность к терапии.
Клиника врожденного позднего неревматического кардита в педиатрии получает развитие на 2-3-ем году жизни. Зачастую поражает две либо три сердечные оболочки. Симптомы сердечной недостаточности и кардиомегалии получают выражение в меньшей степени в сравнении с кардитом ранним, но в клинической картине особо сильные нарушения проводимости и ритма (полная сердечная атриовентрикулярная блокада, трепетания предсердий и т.д.). Если у ребенка имеется судорожный синдром, это говорит об инфекционном поражении центральной нервной системы.
Кардиты приобретенные
Неревматические кардиты у детей особенно часто развиваются в раннем возрасте на фоне инфекционного процесса. Среди неспецифических признаков отмечаются раздражительность, слабость, приступы цианоза, навязчивый кашель, энцефалитические и диспепсические реакции. Постепенно или остро появляется недостаточность левого желудочка, характеризующаяся застойными хрипами и одышкой в легких. Клиническая картина детского неревматического кардита обычно характеризуется различными дефектами проводимости и ритма (синусовая брадикардия или тахикардия, атриовентрикулярные и внутрижелудочковые блокады, экстрасистолия).

Подострый кардит – чем он характеризуется?
Подострый кардит отличается сильной утомляемостью, аритмией, бледностью, недостаточностью деятельности сердца. Неревматический хронический кардит преимущественно отмечается у школьников, протекает с малой симптоматикой, в основном с экстракардиальными проявлениями (утомляемостью, слабостью, отставаниями физического развития, потливостью, болями в животе, тошнотой, сухим навязчивым кашлем). Очень трудно распознать хронический кардит. Нередко дети безрезультатно и долго лечатся у педиатра с такими диагнозами, как гепатит, пневмония и хронический бронхит.
Диагностика данного заболевания
Диагностика неревматического кардита в педиатрии требует обязательного присутствия детского кардиолога. Во время сбора истории болезни важно установить связь проявления болезни с предшествующими инфекциями и прочими провоцирующими факторами.
Диагноз неревматический кардит может быть установлен с помощью ряда клинико-инструментальных сведений. Электрокардиография не показывает патогномоничных симптомов: у детей обычно определяются долгое время сохраняющиеся дефекты сердечного ритма; блокады ножек пучка Гиса, АВ-блокады, симптомы гипертрофии левых сердечных отделов.
При рентгенографии грудной клетки определяются кардиомегалия, усиление рисунка легких из-за венозного застоя, изменение формы тени сердца, симптомы легочного интерстициального застоя.
При неревматическом кардите на эхокардиограмме можно выявить дилатацию сердечных полостей, уменьшение сократительной активности миокарда левого желудочка, а также фракции выброса.
Во время иммунологического кровяного анализа обнаруживается повышение иммуноглобулинов, рост титров вирусных антител. Самые точные диагностические данные можно получить посредством эндомиокардиальной биопсии мышцы сердца.
Неревматические врожденные кардиты у детей нужно отличать от врожденных пороков сердца (в первую очередь синдрома Бланда-Уайта-Гарланда, аномалии Эбштейна, открытого атривентрикулярного канала), перинатальной гипоксии.
Приобретенные кардиты нуждаются в разграничении с кардиомиопатией, сердечными опухолями, ревматизмом, пролапсом митрального клапана, аритмиями иного генеза, констриктивным перикардитом.
Лечение неревматических кардитов
Лечение патологии включает в себя стационарный и амбулаторное реабилитационный этапы. Во время госпитализации двигательная активность пациента ограничивается – постельный режим требуется соблюдать на протяжении 2-4-х недель. В основе рациона лежит диета с усиленным содержанием витаминов и солей калия. Ребенку назначаются занятия ЛФК в сопровождении инструктора.
Лечение неревматического кардита вирусной этиологии включает в себя ингибиторы АПФ, НПВС, антиаритмические средства, глюкокортикостероиды, антикоагулянты, гликозиды, антиагреганты, сердечные диуретики, средства метаболического действия и т.п. Если этиологический фактор заболевания известен, пациенту назначается необходимая этиотропная терапия (антибиотики, интерфероны, иммуноглобулины).
Что происходит на амбулаторной стадии?
На амбулаторной стадии лечения неревматического кардита у детей требуются реабилитационные процедуры в санаторных условиях кардиоревматологического профиля. У малышей после подострого и острого недуга диспансерное наблюдение осуществляется на протяжении двух-трех лет, хронический и врожденный типы требуют наблюдения в течение всей жизни. Профилактические прививки маленьким пациентам, которые перенесли заболевание, делаются после того, как они были сняты с диспансерного учета, а при хроническом кардите вакцинация противопоказана.
Теперь вы знаете, чем опасны неревматические кардиты в педиатрии. Чтобы защитить своего малыша от нежелательного недуга, следует следить за состоянием его здоровья и соблюдать профилактические меры.

Прогноз и профилактика данной патологии у малышей
Если события развиваются благоприятно, то симптомы недостаточности сердца понемногу регрессируют, размеры сердца уменьшаются, сердечный ритм приходит в норму. Легкие типы детского неревматического кардита чаще всего оканчиваются полным выздоровлением. Тяжелые формы могут привести к летальному исходу в 80% случаев. Факторы, которые отягощают прогноз, следующие: прогрессирующая недостаточность сердца, гипертензия легких, кардиосклероз, стойкие дефекты проводимости и ритма.
Профилактика неревматического врожденного кардита в педиатрии заключается в предупреждении возможности инфицирования плода внутри утробы. Исключить патологию помогут также закаливание малыша, предотвращение осложнений после вакцинации, терапия очаговых инфекций.
Мы рассмотрели клинические рекомендации при неревматическом кардите.
fb.ru
5 главных причин, симптомы, 10 методов диагностики и 7 способов лечения, профилактика
Последнее обновление статьи:
В период эпидемии дифтерии в 1990 — 92 годах частота миокардита у детей достигала до 60 %, со смертельными исходами в 20 % случаях.
Впервые о миокардите заговорили в 1837 году. Миокардит может быть как самостоятельным заболеванием, так и являться осложнением инфекционной патологии.
Если говорить о частоте встречаемости среди всех сердечно-сосудистых заболеваний, то на долю миокардита выходит до 11 % случаев среди детского населения.
Школьникова М. А., профессор: «Диагностика миокардита затруднена тем, что он протекает бессимптомно, эта болезнь преимущественно детского возраста».
Причины миокардита
- Вирусы.
- Бактерии.
- Инфекционные факторы.
- Аллергические компоненты.
- Системные заболевания.
 В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
В более половины случаев миокардит вызывают вирусы. В последние годы выявлено преобладание аденовирусов у детей.
У детей раннего возраста преобладающую роль играют энтеровирусы, аденовирусы, вирус простого герпеса. Если во время беременности мама перенесла какую-либо инфекцию, следует очень внимательно отнестись к сердечной мышце малыша.
Если говорить о бактериальной причине, то здесь превалируют такие заболевания, как дифтерия, скарлатина, туберкулёз, сальмонеллёз.
Также миокардиты у детей могут возникать после ожогов, трансплантации внутренних органов, при лекарственном отравлении, бронхиальной астме.Классификация
В 1998 году принята классификация, согласно которой присутствует следующее разделение миокардитов:
- ревматические кардиты у детей;
- неревматические кардиты.
Затем миокардит стали разделять по течению:
- острый. Длится до 6 недель;
- подострый. Продолжительность до 6 месяцев;
- хронический активный. Заболевание длится более 6 месяцев;
- хронический персистирующий. Хроническое течение с периодами ремиссии и обострения.
По времени появления:
- врождённый;
- приобретённый.
По форме:
- очаговый;
- диффузный. Затрагивает практически весь миокард.
Профессор Белоконь Н. А. в 1984 — 85 годах использовал термин «кардит». Считалось, что воспалительные заболевания сердца затрагивают все оболочки сердца, и было бы не рационально подразделять их. Но в 2010 году Ассоциация детских кардиологов России предложила применять термин «миокардит».
Что такое миокард?
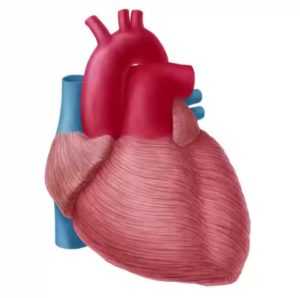 Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Сердце имеет три оболочки – эндокард (внутренняя), миокард, эпикард, а также околосердечная сумка – перикард. Они все располагаются близко друг к другу, поэтому любое воспаление в одной оболочке может затронуть и другую.
Вообще, миокард — это по своей сути мышца. Одной из её важных функций является создание сокращений сердца. Основную её часть образуют клетки, называемые кардиомиоцитами, или мышечносердечными клетками.
В этих клетках существуют специальные участки — саркомеры, которые имеют светлые и чёрные полосы. Суть работы этих клеток направлена на то, чтобы электрический импульс мог легко проходить по ним и сокращать миокард.
Следует учитывать, что мышечная ткань предсердий и желудочков разделена перегородкой, благодаря чему они сокращаются в разное время.
Общая симптоматика миокардита
Появление миокардита всегда связано с перенесённой инфекцией. Жалобы возникают через 1 — 2 недели после вирусной или бактериальной атаки. Миокардит может протекать как бессимптомно, так и молниеносно с быстро нарастающей сердечной недостаточностью, отёком легких.
Выделяют варианты течения данного заболевания:
- кардиальный;
- абдоминальный;
- респираторный;
- гипоперфузионный.
Респираторный вариант отмечается у большинства детей. Характеризуется появлением одышки. Врач может выслушать хрипы. Как правило, с такими жалобами ребёнка лечат от трахеита или бронхита. Кардиальный вариант можно отметить у более старших детей, которые могут субъективно предъявлять жалобы на боли в области сердца.
Гипоперфузионный вариант означает, что сердечная мышца не справляется со своей работой, в результате нарушается насосная функция сердца и уменьшается сердечный выброс. Это может грозить появлением аритмии, обмороков и судорог.
Абдоминальный вариант. От латинского abdomen – живот. Характеризуется болями в животе. Опять же, это связано с нарушением кровообращения и низкого сердечного выброса, в результате начинают страдать другие органы.
Врождённый миокардит проявляется сердечной недостаточностью и увеличением размеров сердца, которое выявляют в утробе матери либо через несколько суток после рождения. Как правило, мама такого ребёнка перенесла какой-либо инфекционный процесс. Но также врождённый миокардит нельзя исключать у ребёнка до полугода при отсутствии у него каких-либо заболеваний с очагами инфекций.
Перикардит у детей (воспаление околосердечной сумки) характеризуется появлением выпота между листками перикарда. В результате чего листки перикарда утолщаются, может возникнуть «панцирное сердце». Перикардит у детей грозен быстрым развитием сердечной недостаточности, так как воспалённый перикард сдавливает снаружи камеры сердца и не даёт им в полную меру сокращаться.
КЛИНИЧЕСКИЙ СЛУЧАЙ. Ребёнок 5 лет, переболел ОРВИ. Аденовирусная инфекция с высокой температурой, получал противовирусное лечение 5 дней. Через 2 недели после выздоровления мальчик стал утомляться при обычных подвижных играх. На приёме педиатр выслушала шум в сердце и отправила на УЗИ сердца. В результате данного обследования был выставлен диагноз «очаговые воспалительные изменения в миокарде, миокардит». Ребёнка незамедлительно госпитализировали. В стационаре он получал антибактериальную терапию, через 14 дней на повторном обследовании остались остаточные воспалительные очаги.
Инфекционно-аллергический миокардит у детей
Развивается на фоне хронических очагов инфекций — синуситов, отитов, тонзиллитов. Также при этом имеется отягощённый аллергический фон, наличие диатеза, астмы, поллиноза, лекарственной непереносимости.
Пусковым механизмом развития является перенесённая инфекция либо обострение хронической патологии.
Главный симптом данного заболевания — боли в области сердца как в покое, так и после физической нагрузки. Но в большинстве случаев инфекционно-аллергический миокардит может протекать бессимптомно. Миокардит в основном заканчивается благоприятно.
При постоянно персистирующей хронической инфекции миокардит может давать рецидивы (обострения).
Ревмокардит у детей
Является одним из проявлений заболевания ревматизм. Данная патология вызывается стрептококком и появляется после ангины или скарлатины.
 Воспаление сердца всегда будет сопровождаться лихорадкой до 40 градусов.
Воспаление сердца всегда будет сопровождаться лихорадкой до 40 градусов.«Ревматизм лижет суставы, кусает сердце». Это говорит о том, что ревматическое заболевание может вызывать также артриты.
Клиника ревмокардита может характеризоваться болями в области сердца. Также он может быть выпотным, то есть протекает с появлением жидкости между оболочками. Также при нарастании воспалительных изменений могут появиться проявления сердечной недостаточности:
- одышка;
- учащение сердцебиения;
- боли в области сердца.
Ревмокардит требует комплексной терапии с применением антибиотиков пенициллинового ряда.
Диагностика миокардитов
- Общий анализ крови и мочи.
- Биохимические анализы. Существуют характерные маркеры повреждения миокарда (Тропонин, Креатининфосфокиназа (КФК МВ), Лактатдегидрогиназа (ЛДГ)). Данные ферменты появляются в крови в повышенном количестве при возникновении воспалительных изменений в сердце.
- Биохимический анализ крови (белки острой фазы, ревматоидный фактор при подозрении на ревматизм).
- Антистрептолизин. Говорит о наличии продуктов жизнедеятельности стрептококка в крови.
- Бактериологический посев крови.
- Рентгенография грудной клетки поможет уточнить размеры сердца, изменение его формы.
- Электрокардиография.
- Эхокардиография. Самое важное по значимости. С её помощью возможно определить работу левого желудочка, обнаружить признаки сердечной недостаточности на раннем этапе.
- МРТ (магнитнорезонансная томография).
- Инвазивные методы исследования – взятие биопсии миокарда, катетеризация сердца. Проводится в специализированных кардиохирургических центрах.
Лечение вирусного и других видов миокардита
Лечение миокардитов обязательно должно быть комплексным, в условиях стационара.

Оно основано на устранении причины, вызвавшей миокардит – вируса, бактерии, или иного инфекционного процесса.
- Постельный режим. Но обязательна дыхательная гимнастика для поддерживания работы сердечной мышцы.
- Полноценное сбалансированное питание.
- Питье под контролем выделенной мочи за сутки для предотвращения отёчности.
- Антибактериальная терапия. Чаще используют ряд цефалоспоринов, пенициллинов при стрептококковой инфекции. Длительность 2 — 4 недели, лучше с внутривенным или внутримышечным введением.
- Противовирусная терапия. Все зависит от возбудителя, вызвавшего миокардит. Если герпес-инфекция — Ацикловир, ЦМВ-инфекции — Цитотект.
- Симптоматическая терапия сердечной недостаточности с применением мочегонных препаратов, сердечных гликозидов.
Американская ассоциация кардиологов не рекомендует назначение иммунодепрессантов детям с миокардитами. Недавно проводимые исследования доказали их неэффективность.
- Препараты интерферона. Как правило, применяются при вирусных, вирусно-бактериальных миокардитах.
Профилактика
1. Первичная профилактика:
- профилактика внутриутробных инфекций, своевременное их выявление и лечение
- иммунопрофилактика инфекций;
- расширение Национального календаря прививок;
- сезонная профилактика гриппа и ОРВИ;
- закаливание ребёнка;
- санация очагов инфекции;
- своевременное лечение кариеса, тонзиллита.
2. Вторичная профилактика. Правильное диспансерное наблюдение и реабилитация излеченных от миокардита. Адекватное лечение детей со стертыми клиническими формами миокардита.
Инфекционный миокардит — грозное заболевание с тяжёлыми осложнениями. Но если внимательно относиться к ребёнку и делать ежегодные обследования, хотя бы минимальные лабораторные и инструментальные, то можно избежать этой проблемы.
Врач педиатр всегда должен настороженно относиться к часто болеющим малышам с хроническими инфекциями и вовремя направлять к детскому кардиологу.
kroha.info
коды по МКБ-10, симптомы и лечение у детей и взрослых
Неревматические кардиты у детей, как и у взрослых – это заболевания сердца с поражением миокарда, основная причина возникновения которых связана с инфекционно-аллергическими факторами.
Рассмотрим все особенности этого заболевания, развитие в организме, причины возникновения, симптоматику и методы диагностики, схемы лечения и прогнозы на выздоровление. Просто о важном!
Описание и распространенность
Неревматический кардит у детей встречается нередко, но диагностировать это заболевание довольно трудно ввиду отсутствия конкретных критериев диагностики. Клиническая картина вариабельна. В среднем 0,5% всех детей, находящихся на госпитализации, страдают неревматическим кардитом.
Аутопсия показывает, что частота случаев данного заболевания доходит до 8%. При возникновении вирусной инфекции частота патологии возрастает до 15%.
Большое значение в развитии болезни имеет ухудшение микроциркуляции, повышение степени проницаемости сосудов, что приводит к отечности тканей миокарда и отложению иммуннокомплексов
. К развитию проницаемости сосудов приводит высвобождение гистамина, серотонина, лизосомальных ферментов.Фагоцитоз и элиминация вирусов заканчиваются через 10 дней после появления болезни. По истечении 14 дней в сердце они уже отсутствуют. В дальнейшем ускоряется выработка коллагена с уплотнением и превращением в фиброз, который начинает замещать участки некроза.
Наличие вирусов в сердце в течение длительного периода – явление достаточно редкое. Но если это происходит, кардит приобретает рецидивирующий вид заболевания.
После ухода вирусов из тканей миокарда в пораженных клетках длительный период сохраняется нарушение обмена нуклеинов. Под воздействием возбудителей клетки начинают приобретать антигенный характер, образуя при этом определенные антитела. По причине того, что поврежденные и здоровые клетки имеют одинаковый антигенный характер, появляющиеся антитела начинают вступать в контакт со здоровыми клетками миокарда, имеющую перекрестный характер.
Это приводит к образованию новых аутоантигенов, которые стимулируют производство антител. В результате начинается аутоиммунный процесс, приводящий к хронической форме кардита.
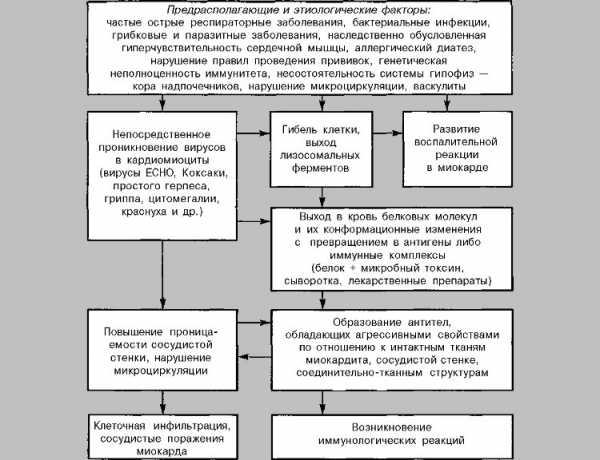
Иммунный статус организма также играет важную роль в развитии аутоиммунного процесса. В результате трансформации кардита вирусной природы в аутоиммунный процесс происходит увеличение производства антикардиальных антител и активация клеточного иммунитета.
Причины возникновения
К развитию кардитов чаще всего приводят инфекционные заболевания. Поражение миокарда может произойти в результате воздействия на организм таких возбудителей, как вирусы, грибы, риккетсии, микробы. Основным фактором считаются вирусы. Большой тропностью к тканям сердца обладают энтеровирусы, возбудители краснухи, гриппа, ветрянки.
Также к патологии миокарда могут привести возбудители дифтерии и брюшного тифа. Имеются случаи заболевания, связанные с токсоплазмозом, трихинеллезом.
Замечено, что спектр возбудителей, вызывающих патологию сердца, имеет определенную зависимость от возраста. Например, в первые годы кардиты чаще развиваются в результате воздействия энтеровирусов. После пятилетнего возраста кардиты вызываются наиболее часто стрептококковой инфекцией. Это значит, что заболевание имеет инфекционное происхождение.
Неинфекционные факторы гораздо реже приводят к патологии миокарда: диффузные патологии соединительных тканей, лекарственные или пищевые аллергии.
Классификация
Существует определенная классификация кардитов, хотя зачастую причина развития данного заболевания остается невыясненной. Кардит разделяется по периоду появления заболевания на врожденный и приобретенный.
По характеру природы возникновения
- вирусную;
- грибковую;
- вирусно-бактериальную;
- аллергическую;
- бактериальную;
- паразитарную.
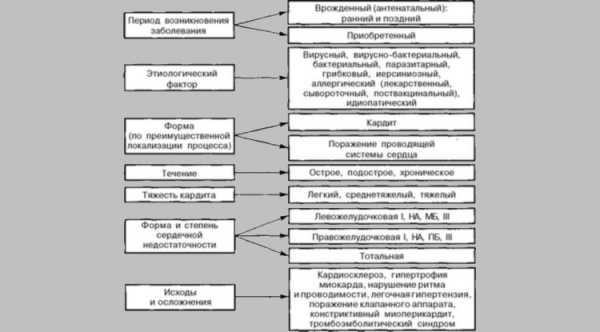
По локализации процесса различают кардит или поражение проводимости сердца. Течение болезни может иметь острый, подострый или хронический характер. По степени тяжести заболевание подразделяют на легкую, среднетяжелую, тяжелую формы. Форма сердечной недостаточности: левожелудочковая, правожелудочковая, тотальная.
Для острой формы характерно острое течение, при котором быстро развивается сердечно-сосудистая недостаточность. Терапия при такой форме имеет достаточно хороший эффект. Заболевания длится не более трех месяцев.
Для подострой формы характерно постепенное начало и более длительный период выздоровления, составляющий нередко полтора года. Хроническая форма
длится более полутора лет.Степень тяжести диагностируют по клиническим данным: размерам сердца, признакам ишемии и нарушения метаболизма на ЭКГ, виду аритмий, проявлению сердечной недостаточности.
При легкой степени заболевания выздоровление чаще всего полное. Тяжелое заболевания приводит к миокардическому кардиосклерозу, с сохраняющимися признаками нарушений функций миокарда. Воспалительные признаки при этом отсутствуют.
Коды по МКБ-10
У неревматических кардитов нет единого кода по МКБ-10. Приведем все возможные вариации, существующие в текущей версии международной классификации.
| Коды по МКБ-10 у неревматических миокардитов |
 |
| Коды по МКБ-10 у неревматических эндокардитов |
 |
| Коды по МКБ-10 у неревматических перикардитов |
 |
Симптоматика и диагностика
Подозрение на кардит возникает при обнаружении связи поражения сердца с вирусными инфекциями, аллергиями, применением лекарственных препаратов. Острый процесс инфекционной природы наиболее часто развивается в первую неделю заболевания. Клинически поражение сердца проявляется воспалительными признаками.
Симптомами кардитов могут быть субфебрильная температура (высокая температура бывает редко), слабость, повышенное потоотделение. Появляются жалобы на покалывание в области сердца или сильные боли. При поражении миокарда характерны тахикардии, перебои в работе этого органа, появление одышки.
При визуальном осмотре обнаруживается посинение губ, носогубного участка, повышенное сердцебиение. При тяжелых формах пульс иногда альтернирующий.

Обычно определяют ослабление тонов сердца, расщепление 1 тона. Иногда выявляются 3 и 4 тоны с ритмом «галопа». Это говорит о том, что снижены тонус миокарда и его сократительная функция. Также бывают выявлены мышечные систолические шумы. Нередко шумы происходят из-за образующегося в результате заболевания пролапса митрального клапана.
Иногда диагностируются шумы трения перикарда. Это наблюдается при вирусных миокардитах, а также при системных нарушениях в соединительных тканях.
В зависимости от видов проявления различают миокардиты:
- малосимптомные;
- болевые;
- декомпенсационные;
- аритмические;
- псевдоклапанные;
- тромбоэмболические;
- смешанные.
К сердечной недостаточности приводит снижение сократительной функции. Для нее характерна одышка, увеличение вен на шее, размеров печени, отечность.
Лабораторные данные неспецифичны. Обычно бывают выявлены в анализах лейкоцитозы, повышение СОЭ, диспротеинемии, наличие СРБ. Повышенные уровни АсАт и КФК говорят о том, что имеется некроз кардиомиоцитов, что более характерно для тяжелой формы. У пациентов с острым кардитом вирусного характера выделяют бактерии и вирусы.
 В анализах крови увеличиваются титры противовирусных антител, что зависит от вида инфекции. Иммунный статус также изменен. В крови находят антикардиальные антитела.
В анализах крови увеличиваются титры противовирусных антител, что зависит от вида инфекции. Иммунный статус также изменен. В крови находят антикардиальные антитела.
Немалую роль в диагностике миокардитов отводят ЭКГ, которая может показывать поражение миокарда даже при легкой форме заболевания. Данные, полученные с помощью эхоКГ малоспецифичны. Обычно выявляются дискенизии миокарда, накопление малого объема жидкости в перикарде, увеличение размеров левого желудочка и предсердия.
Рентген при выраженном заболевании определяет увеличение размеров сердца.
Диагноз острого кардита подтверждают также при помощи метода сцинтиграфии. С помощью радиоактивного галлия выявляют воспалительные инфильтраты.
Инфекционные формы, характерные для маленьких детей, характеризуется чаще всего ярким кардиальным синдромом, нередко с проявлением перикардитов, которые проявляются даже раньше, чем поражения миокарда.
Для энтеровирусных патологий более характерны поражение миокарда в сочетании с энцефалокардитами. Обычно при этом всегда происходит возникновение недостаточности кровообращения. При устранении этой проблемы в начале болезни, динамика улучшения состояния происходит достаточно быстро — в течение трех недель.
При поражениях сосудов миокарда
Кардиты дифференцируют с другими болезнями сердца. При легкой форме заболевания, имеющей слабую симптоматику, дифференцировать кардит довольно затруднительно.
Если у маленьких детей имеются врожденные пороки сердца, этот фактор еще больше затрудняет установку правильного диагноза. Причинами гипердиагностики кардита могут стать аритмии, возникшие в результате вегетативных дисфункций.
Слышали ли вы о пароксизмальной наджелудочковой тахикардии? Выясните все об это заболевании на нашем сайте.
О неотложной терапии при пароксизмальной желудочковой тахикардии и чем отличается эта форма от наджелудочковой, читайте тут.
О том, как лечить синусовую тахикардию и чем она опасна, вы можете прочесть в следующей статье.
Тактика лечения
Тактика лечение неревматических кардитов следующая:

- уничтожение возбудителя заболевания;
- уменьшение воспаления;
- восстановление иммунной реактивности организма;
- улучшение состояния сердечно-сосудистой системы;
- восстановление метаболизма в миокарде.
Если болезнь вызвана стрептококковыми инфекциями, используют пенициллин, клафоран, ампиокс. Для улучшения иммунной реактивности организма применяют внутривенно иммуноглобулины на протяжении 5 дней. Для воздействия на иммунную систему возможно применение экзогенного интерферона-альфа-2, выпускаемого в суппозиториях. Он обладает антивирусным эффектом.
При тяжелой форме назначается преднизолон перорально в течение месяца. При диффузном заболевании и возникновении сердечной недостаточности назначают глюкокортикоиды.
Показано кардиотропное лечение с помощью поляризующей смеси, состоящей из глюкозы, панангина, инсулина, новокаина. Показан также рибоксин. В качестве нестероидных противовоспалительных средств согласно возрасту ребенка назначают диклофенак, напроксен, ингибиторы циклооксигеназы-2.
Из диуретиков при недостаточности кровообращения возможно назначение верошпирона, триампура в комбинации с фуросемидом.
Для снижения нагрузки на миокард показано применение милпринона. Курс обычно короткий. При наличии склонности к тромбообразованию целесообразно включать в терапию дезагреганты (трентал, курантил).
В острый период и при обострении лечение проходит в стационаре. В этих периодах физическую активность следует ограничивать на 2 недели. Терапия направлена на восстановление измененных функций сердца и нормализацию кровообращения.
В рационе питания ребенку назначают богатую витаминами пищу с ограниченным содержанием соли. Объем употребления жидкости назначают исходя из диуреза. При улучшении кровообращения количество соли и жидкости доводят до нормы.
В рационе должно присутствовать повышенное количество калия, особенно если ребенку назначены диуретики и глюкокортикоиды. В период острой фазы кардита запрещено употреблять кофе, чаи, специи, пряности.
Осложнения и прогноз
Основными осложнениями кардитов являются:

- кардиосклерозы;
- гипертрофии миокарда;
- изменения проводимости и ритмов сердца;
- поражение клапанов;
- перикардиты;
- тромбоэмболия.
При вовремя начатой терапии и положительной динамики признаки нарушения работы миокарда постепенно уменьшаются. При легких формах прогноз благоприятен. При тяжелых формах летальность достигает 80%.
Иногда кардит может трансформироваться в дилатационную кардиомиопатию, что может привести к тому, что возникает необходимость в трансплантации сердца. Профилактическими мерами предотвращения кардитов являются своевременное лечение вирусных и бактериальных инфекций, назначенное педиатрами.
oserdce.com
Кардит симптомы, лечение, описание
Кардитом называется воспалительный процесс сердечных оболочек, имеющий различную этиологию (причину) и локализацию. Воспаление может охватывать миокард (мышечный слой) эндокард (внутренний слой), эпикард (наружный слой), а также и перикард (сердечную сумку). Но в связи с тем, что обычно в патологический процесс оказываются втянутыми одновременно несколько оболочек в современной медицине и используется термин «кардит».
Этиология и патогенез кардита
Наиболее часто к развитию кардита приводит вирусная инфекция, вызываемая:
- Вирусом простого герпеса;
- Энтеровирусами Коксаки;
- Цитомегаловирусом;
- ЕСНО;
- Вирусом полиомиелита;
- Вирусом краснухи;
- Аденовирусами.
К развитию кардита могут также привести и многие другие инфекции: грибковые, паразитарные, бактериальные. Кроме того, заболевание может возникнуть и как следствие аллергических реакций.
В тех случаях, когда установить причину, вызвавшую воспаление в сердечных оболочках не удается, говорят об идиопатической форме заболевания.
Патологический механизм кардита достаточно сложен. Первоначально возбудитель с током крови попадает в сердечные ткани и проникает в их клетки. В них и происходит размножение (репликация) возбудителя, в результате чего происходит серьезное повреждение белковых клеточных структур. Естественно, что это вызывает нарушение процесса жизнедеятельности клеток-хозяев.
Ответом на инфекционное поражение развивается защитная воспалительная реакция, в ходе которой начинают активно вырабатываться особые вещества, в частности интерфероны, главной функцией которых является ограничение распространения патологического процесса. Это приводит к блокированию возбудителя и его элиминации. По мере стихания воспаления в пораженных участках сердечных оболочек происходит усиленный синтез коллагеновых волокон, которыми замещаются поврежденные воспалением ткани. Со временем коллаген уплотняется и образует рубцовую фиброзную ткань.
Затяжной воспалительный процесс в тканях сердца наблюдается достаточно редко. И она свидетельствует о продолжающейся персистирующей латентной инвазии, то есть о нахождении в организме пациента очага хронической инфекции, откуда возбудитель постоянно в небольших количествах с током крови проникает в оболочки сердца.
Классификация кардитов
Достаточно широко в медицинской практике встречаются ревматические кардиты. Они возникают на фоне ревматизма – системного хронического аутоиммунного заболевания. Все кардиты, развитие которых обусловлено любыми другими причинами относятся к группе неревматических.
Неревматические кардиты поражают людей обоего пола и любого возраста, но несколько чаще диагностируются у детей и подростков.
В настоящее время неревматические кардиты классифицируются специалистами по различным признакам: тип возбудителя, период возникновения, характер течения, степень тяжесть, исход.
В зависимости от периода возникновения заболевания неревматические кардиты делятся на две группы:
- Врожденные. Они диагностируются у новорожденных и детей первых месяцев жизни. Причиной их возникновения является перенесенная беременной женщиной бактериальная или вирусная инфекция. В свою очередь врожденные неревматические кардиты подразделяются на ранние и поздние. В первом случае женщина переносит заболевание в первом триместре беременности, а во втором – в третьем.
- Приобретенные. Развиваются как осложнение острых инфекционных заболеваний (пневмония, сепсис, грипп и т.д.).
В зависимости от длительности течения кардиты классифицируются на следующие типы:
- Острый. При нем продолжительность воспалительного процесса в сердечных оболочках составляет менее трех месяцев;
- Подострый. О нем говорят тогда, когда воспаление сохраняет свою активность до восемнадцати месяцев;
- Хронический. Этот диагноз ставится тогда, когда заболевание длится более полутора лет.
Кардиты: дифференциальная диагностика
Диагностика кардитов нередко бывает затрудненной и требует от врача особого внимания. Заболевание имеет немало схожих симптомов с другими патологиями сердечно-сосудистой системы, например, с аритмией экстракардиального происхождения, ревматизмом, опухолевыми процессами в миокарде, пороками сердца, митральным стенозом.
Кардит: осложнения и прогноз
Прогноз при кардите зависит от многих факторов:
- Наследственная предрасположенность;
- Возраст пациента;
- Общее состояние здоровья и наличие сопутствующей патологии;
- Состояние иммунной системы;
- Правильность и своевременность начатого лечения.
О полном выздоровлении при кардите можно говорить если у пациента спустя год-полтора от начала заболевания все признаки воспалительного процесса в сердце исчезают. Полное выздоровление обычно отмечается при острой форме кардита, а при подостром и хроническом кардите заболевание чаще всего принимает затяжное течение, на фоне которого возникают и различные осложнения:
- Аритмии – нарушение ритма сердечных сокращений, что в некоторых случаях может привести к летальному исходу.
- Гипертрофия миокарда и кардиосклероз. Это достаточно серьезные осложнения, возникающие при тяжелом течении хронических кардитов, способные стать причиной смерти пациентов.
- Легочная гипертензия – стойкое ухудшение кровообращения в малом (легочном) кругу кровообращения. Появление этого осложнения значительно ухудшает прогноз заболевания.
Симптомы кардитов
Симптомы кардитов зависят от формы, времени возникновения и причины (этиологии) заболевания. Так при остром и подостром приобретенном кардите первоначальные признаки нередко имеют экстракардиальный характер, то есть совершенно не указывают на заболевание сердца. К ним относятся:
- Повышенная утомляемость;
- Слабость;
- Ухудшение аппетита;
- Раздражительность;
- Снижение концентрации внимания;
- Тошнота и/или рвота.
Помимо этих признаков симптомокомлекс кардита нередко дополняется и характерными признаками, вызвавшего его инфекционного заболевания: мышечные боли (миалгии), орхит, различные высыпания на кожных покровах и слизистых оболочках.
По мере прогрессирования воспалительного процесса в сердце и ухудшения его функции к перечисленным выше симптомам добавляются:
- Аритмия;
- Тахикардия;
- Одышка;
- Цианоз;
- Отеки.
Все они свидетельствуют о развитии хронической сердечной недостаточности.
Кардиты у детей раннего возраста проявляются кашлем и общим беспокойством ребенка. Малыш стремится избегать резких движений, плачет при их совершении, что свидетельствует о возможной боли в области сердца. Также о болевом синдроме может свидетельствовать и поверхностное дыхание ребенка – таким образом он уменьшает глубину экскурсии грудной клетки, стремясь избежать неприятных ощущений.
Специфические симптомы хронической формы кардита проявляются достаточно поздно. К ним относятся:
- Цианоз лица, ногтей;
- Сильный кашель, который усиливается в положении больного лежа.
Лечение кардита
Терапия кардита должна быть длительной и обязательно комплексной. При назначении лечения врач обязательно учитывает характер течения заболевания, его давность, форму, этиологию, возраст и общее состояние здоровья.
Острая форма кардита, а также обострение хронической, являются веским основанием для госпитализации пациента в специализированное кардиологическое отделение. При хроническом кардите в стадии ремиссии, когда активность воспалительного процесса в сердечных оболочках минимальна, терапия проводится в амбулаторных условиях.
В терапии кардитов обычно используют глюкокортикоиды и противовоспалительные нестероидные препараты, оказывающие мощное противовоспалительный эффект. Для улучшения сократительной функции миокарда показано назначение сердечных гликозидов, а при появлении отечности – мочегонных лекарственных средств.
При остром кардите и обострении хронического больным показан строгий постельный режим. Необходимо тщательно следить за диурезом (количеством выделенной за сутки мочи). Объем употребляемой жидкости не должен превышать количество выведеной за сутки мочи. В рационе питания следует ограничить содержание поваренной соли, способствующей задержки жидкости в организме и увеличить количество продуктов питания богатых калием (курага, изюм, печеный картофель).
После стихания активности воспалительного процесса пациенты начинают заниматься лечебной физкультурой под наблюдением специалистов. А вот значительные физические нагрузки им противопоказаны. Поэтому дети с диагнозом «кардит» должны быть освобождены от уроков физкультуры, субботников. Желательно чтобы им был представлен и дополнительный выходной день.
Хронический кардит является противопоказанием для проведения плановых профилактических прививок. После перенесенного острого кардита прививки можно начать ставить не ранее чем через пять лет и только после консультации кардиолога.
promedicinu.ru
Кардиты у детей | Наш здоровый малыш
Кардиты – воспаление одного из слоев сердца (эндо-, мио- или перикарда). Вызываются различными инфекционными возбудителями, среди которых ведущими являются возбудители дифтерии, скарлатины и ангины, а также вирусы Коксаки, гриппа и краснухи. Кардиты могут быть врожденными (ранними и поздними). Врожденные ранние кардиты возникают у детей, матери которых на 4—7-й неделе беременности переболели какой-либо острой вирусной или бактериальной инфекцией. Поздние врожденные кардиты развиваются, если мать перенесла инфекционное заболевание незадолго до родов. Врожденный кардит встречается относительно редко. Его можно заподозрить, если у новорожденного имеются ярко выраженные симптомы перенесенной внутриутробно генерализованной инфекции, сопровождающейся поражением многих органов и систем, что подтверждается лабораторными исследованиями.
Среди врожденных кардитов большое значение имеет врожденный ранний эндокардит — фиброэластоз эндокарда. Фиброэластоз — это распространенное утолщение эндокарда одного или нескольких отделов сердца (предсердия, желудочков). Это утолщение формируется из коллагеновых или эластических волокон. По данным некоторых исследователей, фиброэластоз не является собственно заболеванием, а развивается как неспецифический ответ эндокарда на любой испытанный им стресс (миокардиальный стресс), которым могут быть врожденные пороки сердца и сосудов и их сочетание, острые инфекционные заболевания, генетические заболевания, внутри- и внеутробная гипоксия, кардиомиопатии и др. Миокардиальный стресс вызывает изменения клеток эндокарда с переходом их в фибробласты (клетки соединительной ткани) с последующим синтезом коллагена и эластина.
Фиброэластоз представляет собой крайне тяжелое состояние, симптомы которого отмечаются у ребенка с первых месяцев жизни. Родители обычно в течение первого месяца жизни ребенка обращают внимание на вялость, слабое сосание или отказ от груди, возникновение тахикардии и одышки при сосании или даже в покое. Кожа ребенка обычно бледная, могут быть цианотические приступы. Дети отстают в физическом развитии. При появлении вышеуказанных симптомов необходимо сообщить о них педиатру, который направит ребенка на консультацию к врачу-кардиологу для уточнения диагноза и назначения лечения. Причем сделать это нужно как можно быстрее, чтобы. предотвратить развитие сердечной недостаточности и улучшить течение заболевания.
Приобретенные кардиты у новорожденных детей первого года жизни отмечаются очень редко. В основном они обусловлены последствиями перенесенных острых инфекций (пневмонией, гриппом, сепсисом и др.). У новорожденных и грудных детей гораздо чаще обнаруживаются кардиомиопатии инфекционно-токсической природы, нежели приобретенные кардиты. В то же время разницу между кардитом и инфекционно-токсической кардиомиопатией многие считают достаточно условной.
Инфекционный эндокардит — тяжелое инфекционное заболевание с локализацией воспаления на эндокарде клапанов и других отделов сердца. Эндокардиты развиваются вследствие острого инфекционного заболевания — после скарлатины, ангины и др. Однако инфекционный эндокардит у грудных детей практически никогда не является первичным, а развивается в большинстве случаев на фоне врожденных пороков сердца.
Острый эндокардит начинается с подъема температуры тела до высоких цифр, потливости, вялости ребенка. Кожные покровы имеют бледно-серый цвет (характерный цвет «кофе с молоком»), иногда желтоватый оттенок, может быть мелкая красная точечная сыпь. При подостром эндокардите симптомы заболевания нарастают постепенно: температура повышается незначительно, обычно до 37,5—38 °С, отмечаются вялость, плохой аппетит. Подострая форма заболевания нередко отмечается на фоне врожденных пороков сердца.
Лечение эндокардитов
Лечение эндокардитов производится детским кардиологом, при необходимости проводится консультация кардиохирурга для решения вопроса о возможности оперативного лечения.
Приобретенные миокардиты у грудных детей возникают крайне редко на фоне острого инфекционного заболевания или через 2—3 недели после него.
У ребенка при относительно удовлетворительном состоянии во время выздоровления без видимой причины возникает вялость, снижается аппетит. При тяжелом варианте миокардита отмечаются одышка, чрезмерная потливость, беспокойство, кашель. На стопах и кистях могут быть отеки. Острые миокардиты, если они протекали нетяжело и не имели осложнений, обычно заканчиваются выздоровлением при своевременном распознавании и адекватном лечении, но у некоторых детей на их фоне могут развиваться какие-либо нарушения сердечного ритма, длительно сохраняющиеся (иногда в течение всей жизни). При острых, тяжело протекавших миокардитах исход может быть неблагоприятным — инвалидизация или смерть ребенка. Исходом тяжелого течения миокардитов может стать переход в постмиокардитическую дилатационную (протекающую с расширением полостей сердца) кардиомиопатию.
Лечение миокардитов
Лечение миокардитов назначает детский кардиолог с учетом факторов, вызвавших заболевание (острая инфекция).
Перикардит — воспаление серозной оболочки (сумки) сердца, или перикарда. Перикардиты обычно развиваются на фоне острых или бактериальных инфекционных заболеваний, осложняя их течение. Острые перикардиты возникают обычно во время самого заболевания, реже — спустя некоторое время после окончания инфекции. У детей первого года жизни перикардиты наиболее часто возникают как осложнение в ходе острой пневмонии. Самый яркий признак перикардита — это боли в области сердца (в верхней половине грудной клетки слева), которые обычно усиливаются при поворотах туловища, движениях ручкой, а также во время глубокого дыхания. Хотя ребенок и не может пожаловаться на боли, однако их наличие внимательные родители все же могут заметить по тому, как ребенок рефлекторно старается меньше двигаться или плачет при движениях, пеленании. Может отмечаться поверхностное дыхание (поскольку движения грудной клетки при дыхании вызывают болевые ощущения, то дети рефлекторно ограничивают глубину дыхания). При тяжелом течении перикардита или в случае развития экссудативного, или выпотного, перикардита, когда между сердцем и листками перикарда накапливается большое количество жидкости (экссудата), у ребенка появляется одышка, усиливающаяся в положении лежа. Поэтому ребенок, если он уже может сидеть, принимает положение, в котором ему дышать легче: он садится в кроватке, иногда несколько наклоняя вперед туловище.
Диагностировать перикардит, осложнивший течение инфекции, часто бывает трудным даже для врача. Для того чтобы подтвердить или опровергнуть диагноз, необходимы консультация кардиолога, а также проведение ЭКГ-, ЭХО-обследования сердца, анализ крови и т. д.
Лечение перикардита
Лечение перикардита заключается главным образом в обязательном лечении инфекции, в результате которой он и возник.
alharaca.net
