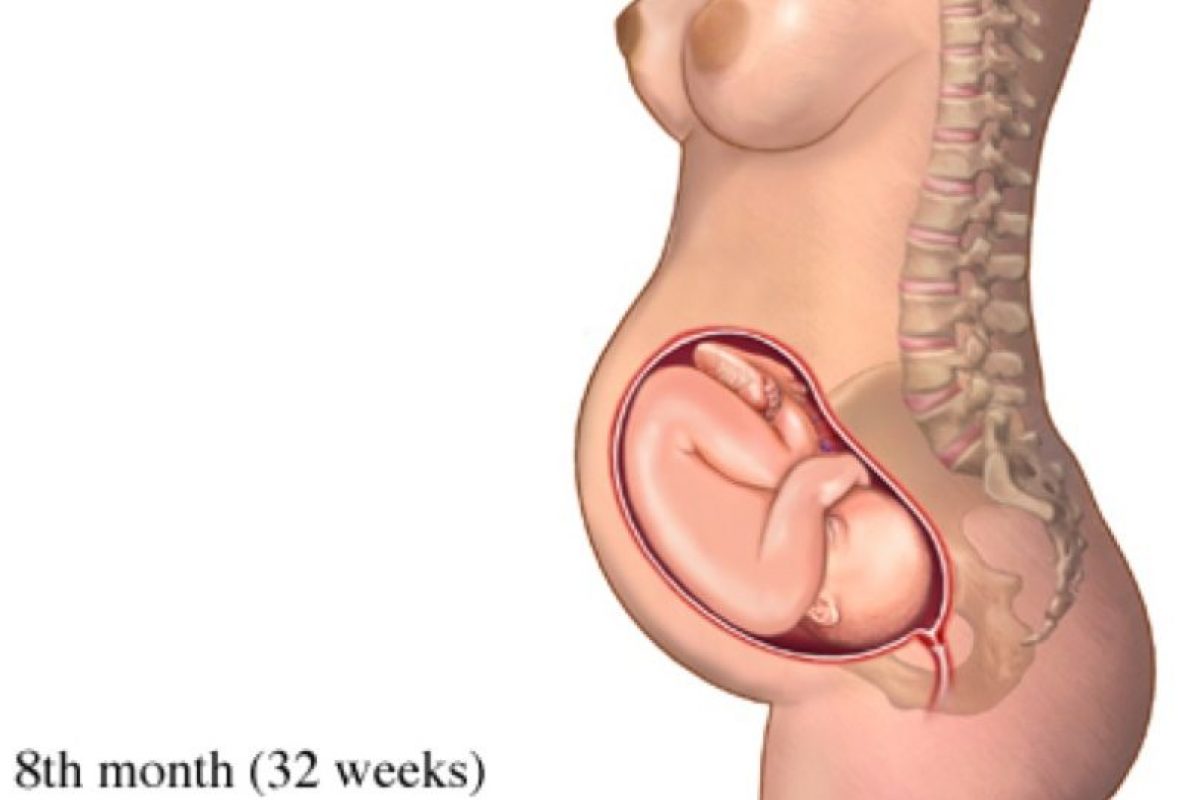
как вылечить, причины, симптомы, профилактика, консультация врача, последствия
Случается, что у женщин наблюдается многоводье на 37 неделе беременности, что может быть серьезно, приводить к негативному результату, именно об этой проблеме вы и узнаете, прочитав данный материал.
Содержание статьи
Если вы заметили плохое самочувствие, боли абдоминальной области и резкое увеличение брюшной полости – срочно обращайтесь к гинекологу!
Что это такое?
Это избыточное накопление околоплодной, то есть амниотической жидкости в матери вынашивании.
Методы определения:
- Не прослушивается сердце, особенно при высоком показателе больше 2-3 литров.
- Вы не ощущаете его движения.
- Активный рост брюшной полости до максимальных размеров.
- УЗИ, где определяется индекс симптоматики. Если он превышает отметку в 24 см – тогда врач точно определяет проблему и устанавливает соответствующий диагноз.
- Анализы: кровь на сахар, антитела, общий анализ, мазок из влагалища, моча, допплерометрия и кардиотокография.
Степени и виды
Такая проблема по своему течению может быть как хронической, так и острой. Второе – это тяжелый случай, когда за несколько дней или часов развиваются сопутствующие симптомы, приводящие к негативному итогу. При первом типе – нарастание производится постепенно и симптомы не такие явные. В последнем триместре отмечается именно плавное увеличение амниотических вод, однако оно может быть рискованным.
Хроническое – клиническая картина не критична, патологии и дополнительные проявления возникают не сразу. Определяется несоответствием размеров абдоминальной области сроку гестации, глухим сердцебиением эмбриона, одышкой, изжогой, тахикардией, слабостью, болями и тяжестью внизу живота.
Острое – ярко выражено, быстрое развитие патологий. Отмечается резкое увеличение объемов матери, сильная боль в нижней части и промежности, сильная одышка, плохое самочувствие.
Второе – это тяжелый случай, когда за несколько дней или часов развиваются сопутствующие симптомы, приводящие к негативному итогу. При первом типе – нарастание производится постепенно и симптомы не такие явные. В последнем триместре отмечается именно плавное увеличение амниотических вод, однако оно может быть рискованным.
Хроническое – клиническая картина не критична, патологии и дополнительные проявления возникают не сразу. Определяется несоответствием размеров абдоминальной области сроку гестации, глухим сердцебиением эмбриона, одышкой, изжогой, тахикардией, слабостью, болями и тяжестью внизу живота.
Острое – ярко выражено, быстрое развитие патологий. Отмечается резкое увеличение объемов матери, сильная боль в нижней части и промежности, сильная одышка, плохое самочувствие.
Степени тяжести:
- Начальная, то есть легкая. Показатель не превышает отметку в 3 л.
- Средняя по тяжести. Объем находится в пределах 5-6 л.

- Тяжелая, критическая. Наблюдается превышение в 5 л, что требует немедленного принятия мер.
Виды такого состояния:
- Умеренное многоводье при беременности в 37-м недель. Не несет сильной угрозы, немного повышены объемы, не характеризуется проявлением дополнительной симптоматики.
- Пограничный вид – верхняя граница нормы, что не является критическим случаем.
- Идиопатическое – неизвестная причина возникновения, несет высокие риски негативных последствий.
- Выраженное – образование патологий, наблюдается стремительный рост живота, что очень опасно для здоровья двоих.
- Относительное – не является угрозой и высчитывается в соотношении количества воды к объемам малыша.
Причины
До сих пор еще нет точной системы определения появления проблемы. Однако, существует специальная группа риска, у которых шанс столкновения с такой ситуацией максимально превышен. 30% всех случаев так и не подтверждаются объяснением почему женщина подверглась опасности.
30% всех случаев так и не подтверждаются объяснением почему женщина подверглась опасности.
Факторы и риски:
- Наличие таких заболеваний, как сахарный диабет, инфекции.
- Поражение почек, сниженная работоспособность, пороки сердца и сосудов.
- Конфликтный резус-фактор плода и мамы.
- Многоплодие – может приводить как к повышенному показателю амниотической жидкости так и наоборот.
- Очень большой по массе и размерам плод.
- Невысокая выделительная функция.
- Патологии и пороки формирования.
- Низкая способность заглатывания ребенком жидкости. В среднем, на последнем периоде гестации он должен поглощать 400 мл, которые через 3-4 часа полностью восстанавливаются.
- Выявленная опухоль плаценты.
- Нарушение хромосомного набора.

Это не весь перечень поводов, доводящие до многоводья при беременности на 37 неделе. Как мы уже говорили, не всегда гинеколог может определить, почему так случилось. Однако, нужно знать последствия, способы лечения и устранения.
ВАЖНО! Не пытайтесь заниматься самолечением и принимать какие-либо медикаментозные препараты! Они могут навредить не только вам, но и вашему ребенку!
Какие угрозы представляет?
Такая проблема может быть опасной и вызывает неправильное развитие ребенка, осложнениям последующего вынашивания и даже тяжелым родам.
Что случает при симптоме:
- Критическое многоводье ведет к преждевременным родам. Однако, на вашем периоде, если он может самостоятельно дышать, развиты все органы и был поставлен верный срок – это не принесет последствий.
- Преждевременная отслойка плаценты, что может стать поводом для экстренного проведения кесарево сечения.
- Выпадение пуповины и некоторых частей тела, а поэтому срочно необходимо делать операцию.
- Является источником тазового предлежания, то есть неправильного расположения малыша, особенно, если он очень активный и подвижный.
- Нарушение плацентарного и маточного кровоснабжения, приводящее к гипоксии плода, задержке формирования.
- Гестозы, артериальное повышенное давление, токсикоз, вызывающее обезвоживание.
- Пороки развития центральной нервной системы эмбриона, если она еще до конца не сформирована.

Способы лечения
Как устранять такую проблему может сказать вам только врач, что будет зависеть еще от причины такой ситуации. Все женщины при наблюдении как хронического, так и острого обязательно должны быть госпитализированы на сохранение и находиться под тщательным присмотром специалистов.
Что предпринимают доктора:
- При сахарном диабете – корректируют уровень глюкозы в крови.
- При резус-конфликте производят лечение и профилактику гемолитического заболевания малыша.
- Когда не могут установить основание зарождения даже после проведения полного обследования:
- антиагреганты, спазмолитики, токолити;
- прием витаминов;
- другие специфические медикаментозные средства.
- Назначают антибиотики при выявлении инфекционного заболевания, основанные на широком спектре действия.

- При экстренных случаях прокалывают брюшную стенку, вводят иглу и убирают лишнее накопление.
причины и последствия для ребенка
Многоводием называют патологическое протекание беременности, вызванное избытком околоплодной жидкости.
Плод окружает биоактивная жидкая субстанция, которая дает ему возможность свободно двигаться, тренировать жизненно необходимые навыки (глотание и дыхание). Помимо этого, околоплодные воды принимают немаловажное участие в родовой деятельности.
Благодаря этой «живой воде» для ребенка создаются идеальные условия: поддерживается стабильная температура – 37 °С, гасятся громкие звуки, смягчаются любые ударные воздействия. Объем околоплодных вод растет в соответствии с размерами ребенка, например:
- на 10-й неделе он равен 30 мл;
- на 14-й – 100 мл;
- на 20-й – 500 мл;
-
с 38-й и до родов – 1-1,5 л.

Казалось бы, что увеличение полезной водной среды сверх нормы не может нанести вреда. Но медицинская практика доказывает обратное. Неблагоприятным считается, когда к концу беременности объем вод превышает полтора литра (по оценкам некоторых зарубежных специалистов – два литра). Клинические последствия возникают, когда объем плодной жидкости достигает 3 л и более.
В таких случаях данная патология опасна как для ребенка, так и самой беременности. Почему возникает, чем грозит и как предупредить негативные осложнения многоводия, читайте в нашей статье.
Причины возникновения
Чтобы перенести это состояние с минимальными последствиями или полностью их избежать, нужно понимать, в чем оно заключается. В формировании околоплодных вод участвуют все звенья единой системы «женщина – плацента – плод».
По мере роста малыш заглатывает плодную жидкость, получая из нее питательные вещества.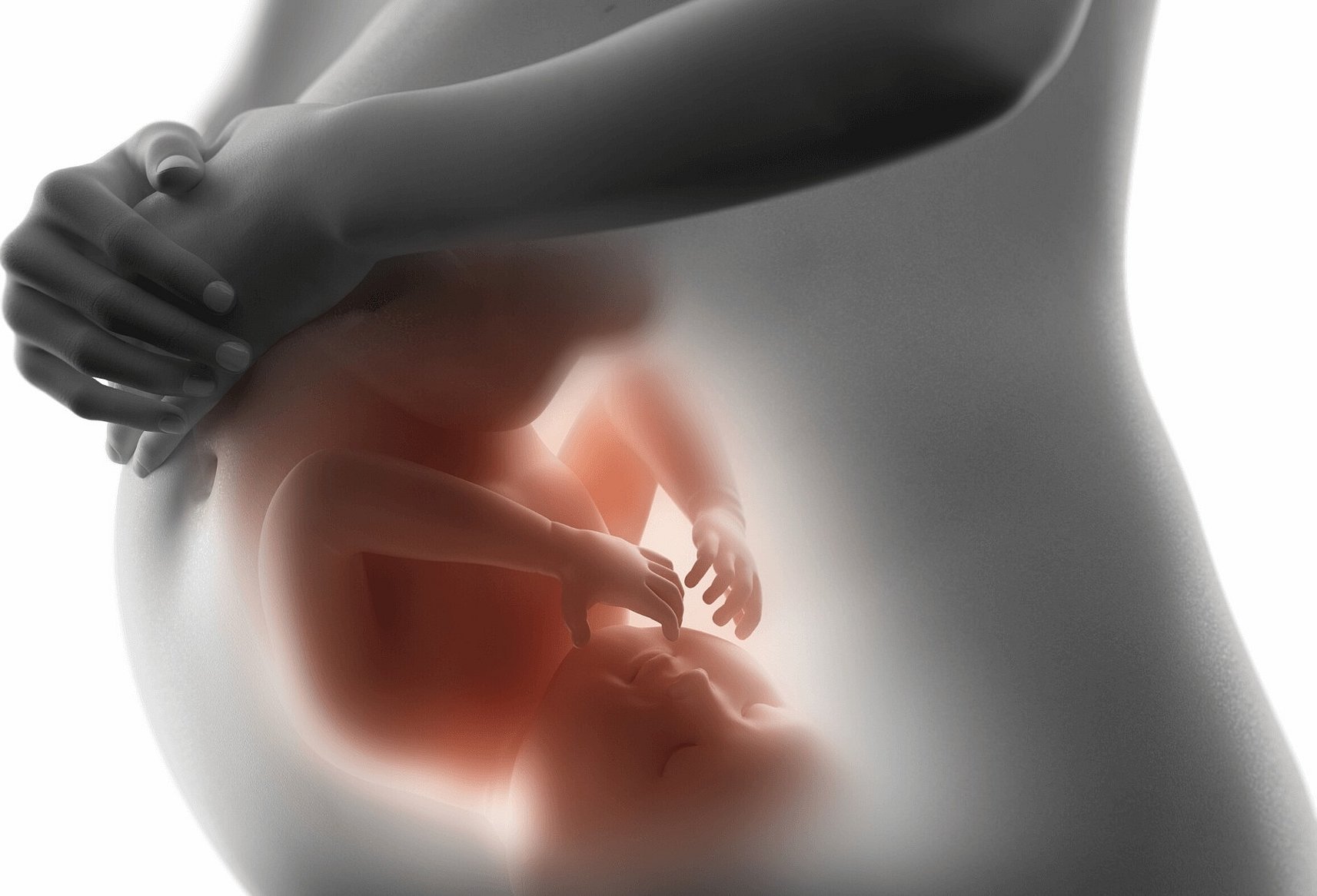 После переработки она выводится в амниотический пузырь в виде мочи. При этом через каждые три часа плодные воды полностью обновляются.
После переработки она выводится в амниотический пузырь в виде мочи. При этом через каждые три часа плодные воды полностью обновляются.
Вследствие различных негативных причин оптимальный баланс может нарушаться. Когда производство плодных вод превалирует над выведением из организма женщины, ее количество непропорционально возрастает.
Для контроля врачи пользуются показатель амниотической жидкости, который подсчитывается во время УЗИ. Если его индекс превышает табличные пределы, то диагностируется многоводие.
Разновидности многоводия у беременных
Учитывая многообразие причин, во время ожидания малыша патология протекает у женщин индивидуально. В зависимости от скорости процесса выделяют две ее формы. Наихудшими последствиями чревато острое многоводие на ранних сроках: от 16 до 20-й недели. Оно характеризуется ураганным возрастанием количества околоплодных вод. Острый процесс протекает молниеносно: за несколько дней, в редких случаях – даже часов.
При этом состояние беременной резко ухудшается: она чувствует нарастающую боль в пояснице и промежности. Вероятен отек брюшной стенки, который заметен визуально. Растущее напряжение на стенки матки может привести к ее разрыву и преждевременным родам. Угрожающее состояние для плода требует активного лечения и неотложной помощи.
Более распространено при беременности хроническое многоводие. Оно возникает преимущественно на позднем сроке. От острого оно отличается плавным увеличением количества вод, более стертыми симптомами. Несмотря на то, что роды происходят в положенный срок, оно также плохо влияет на самочувствие ребенка.
Диагностировать хроническое многоводие бывает сложнее, поэтому женщина должна знать определенные симптомы неблагополучия. В случае подозрения нужно своевременно сообщить о них акушеру, ведущему беременность.
Характерные признаки многоводия
- чувство тяжести и боли в животе;
- тахикардия;
- отечность;
- увеличение размеров живота до 100 и более сантиметров;
-
сильные растяжки на животе.

Не следует забывать, что большинство симптомов носят относительный характер и свойственны не только многоводию, но и другим патологиям беременности. Поэтому принимать какие-либо меры, основываясь только на них, не следует. Достаточно сообщить о причинах беспокойства врачу, который назначит нужные анализы и обследования.
На УЗИ диагност может увидеть увеличение высоты дна матки, а также активизацию плода. На плановом осмотре врача может насторожить высокая плотность матки при пальпации, глухое сердцебиение плода.
Почему развивается многоводие
Причины дисбаланса объема околоплодных вод до конца не установлены. Примерно в трети случаев современная медицина пока не в состоянии точно определить конкретный провоцирующий фактор. Однако в большинстве ситуаций проследить взаимосвязь все-таки удается. В красном списке следующие негативные причины:
- сахарный диабет;
- инфекции во время вынашивания ребенка, преимущественно половой сферы;
- воспалительные урологические заболевания;
- резус-конфликт матери и плода;
-
пороки развития плода.

Еще одна возможная причина многоводия – активное заглатывание ребенком амниотической жидкости. В свою очередь это нарушает процесс ее обновления.
Неблагоприятные последствия многоводия
На ранних сроках патология может стать причиной токсикоза, плацентарной недостаточности. В самом тяжелом случае – самопроизвольного аборта.
На поздних сроках при отсутствии врачебной помощи отрицательные последствия становятся еще многочисленнее. Ребенку многоводие грозит:
- обвитием пуповины из-за активного движения;
- гипоксией;
- задержкой развития;
- внутриутробным инфицированием;
- гибелью из-за отслойки плаценты.
После рождения у детей может быть снижена иммунная защита. По этой причине они растут ослабленными и болезненными.
Последствия для женщины:
- обезвоживание из-за частой рвоты при токсикозе;
- массивные кровотечения;
- поздний гестоз;
-
более сложная послеродовая реабилитация.

Роды при многоводии
Помимо осложнений беременности, избыток плодных вод негативно влияет на процесс родоразрешения. Просторное внутриматочное пространство провоцирует неправильное предлежание плода, что чревато осложнениями в родах. Если роды самостоятельные, то не исключено появление следующих отрицательных моментов:
- отсутствие или пропускание схваток из-за снижения тонуса;
- обвитие пуповиной ребенка;
- слабость родовой деятельности;
- обильное кровотечение.
Лечение и диагностика многоводия
Чем раньше выявляется данное состояние, тем выше вероятность полноценного вынашивания и успешных родов. Диагноз «многоводие» ставится после визуального осмотра и заключения УЗИ-диагностики. В случае подтверждения рекомендовано проведение КТГ плода. Для исключения неблагоприятных последствий беременности берется кровь на внутриутробные инфекции.
С момента обнаружения патологии будущей маме требуется пристальное врачебное наблюдение. Если нет серьезных признаков нарушения кровообращения и дыхания, беременность стремятся довести до физиологического разрешения. При лёгкой степени многоводия женщина остается дома и лечится амбулаторно.
Патология средней степени может потребовать госпитализации, где беременная круглосуточно находится под врачебным контролем. Классическая схема лечение последствий многоводия включает:
- антибиотикотерапию;
- препараты для стимулирования кровотока;
- иммунокорректоры;
- диуретики;
- витамины.
Если найдена конкретная причина патологии, то главные усилия будут направлены на ее устранение. Например, при многоводии, вызванном инфекционным или воспалительным заболеванием, необходима специфическая терапия для подавления возбудителя.
Как правило, врачам удается сохранить беременность до естественного завершения, не стимулируя роды. При осложненном многоводии, если существует очевидная угроза для женского здоровья, оправдано решение о досрочных родах. Если сроки позволяют, проводится кесарево сечение.
При осложненном многоводии, если существует очевидная угроза для женского здоровья, оправдано решение о досрочных родах. Если сроки позволяют, проводится кесарево сечение.
В экстренных ситуациях, когда срок еще достаточно мал, прибегают к выпусканию амниотической жидкости. Так как данная процедура имеет высокий риск негативных последствий, проводить ее следует с особой предосторожностью.
Врачи предупреждают, что при многоводии категорически не приемлемо лечиться народными средствами, а также следовать советами «бывалых» подруг. Это чревато пагубными последствиями для плода и беременной.
Профилактика
Будущие мамы справедливо задаются вопросом: «Что предпринять заранее, чтобы избежать возникновения многоводия?» Учитывая тяжесть возможных последствий, тревога женщин вполне оправдана. Вспомнив причины патологии, надо попытаться исключить те негативные факторы, связь которых с многоводием доказана.
Речь идет о выявлении и лечении инфекций на этапе планирования зачатия и предупреждении заражения во время беременности. Необходимо пройти диагностику на наличие заболеваний и резус-несовместимости, которые способны повлечь многоводие. Банальная профилактика поможет исключить многие медицинские проблемы в этот радостный период жизни женщины. Не забывайте о простых вещах:
Необходимо пройти диагностику на наличие заболеваний и резус-несовместимости, которые способны повлечь многоводие. Банальная профилактика поможет исключить многие медицинские проблемы в этот радостный период жизни женщины. Не забывайте о простых вещах:
- строго соблюдайте врачебные предписания;
- своевременно проходите плановые УЗИ и другие обязательные обследования при беременности;
- полноценно питайтесь и пейте достаточно жидкости;
- не переохлаждайтесь;
- избегайте общественных мест во время эпидемий ОРВИ;
- исключите стрессы и перенапряжение;
- при любых тревожных симптомах без промедления обращайтесь к врачу.
Как облегчить самочувствие при многоводии?
Частые спутники многоводия – одышка, отеки, учащенное сердцебиение. Чтобы легче переносить эти неприятные симптомы врачи советуют ограничить физическую нагрузку, связанную с ношением тяжелых сумок и хозяйственными делами. Избегайте утомительных подъемов по лестнице и эскалатору, старайтесь двигаться более медленно.
Избегайте утомительных подъемов по лестнице и эскалатору, старайтесь двигаться более медленно.
Увеличенная матка сдавливает желудок, зачастую вызывая изжогу. Чтобы избежать этого диетологи советуют питаться часто и небольшими порциями, отказаться от копченостей, жирного, острого, фастфуда и кофе. Для отдыха и сна идеально подойдет специальная подушка для беременных. Из обезболивающих препаратов доктор может порекомендовать ношпу, которая безвредна при беременности.
Если женщина испытывает навязчивую тревожность, ей нужно стараться отвлечься: посещать клуб для беременных, искать новые источники положительных эмоций.
Многим мамам профессионализм медицинского персонала помогли выносить и родить крепкого малыша, невзирая на наличие такой патологии. Немаловажную роль играет положительный настрой и доброжелательная поддержка окружения.
Мне нравится 1
Похожие посты
Оставить комментарий
Таблица норм ИАЖ (индекс амниотической жидкости)
Амниотическая жидкость, или, как её ещё называют, околоплодные воды, это та среда, в которой находится ещё не рождённый малыш. Околоплодные воды создают самые оптимальные условия для хорошего самочувствия плода. Их температура составляет около 37 градусов, т.e. немного выше обычной температуры тела, что является нормой.
Околоплодные воды создают самые оптимальные условия для хорошего самочувствия плода. Их температура составляет около 37 градусов, т.e. немного выше обычной температуры тела, что является нормой.
Амниотическая жидкость играет защитную роль, предохраняя плод от вредных внешних факторов. Околоплодные воды вырабатываются амнионом – одной из зародышевых оболочек.
В каждый срок беременности своя норма околоплодных вод, также их количество зависит от индивидуальных особенностей, но всё же должно укладываться в пределы норм. Обновление околоплодных вод происходит практически каждые три часа. Несоответствие количества околоплодных вод норме говорит о маловодии или многоводии. Эти состояния рассматриваются как патологические.
| Неделя: | от (мм) – до (мм) включительно. |
|---|---|
| 16: | 73 – 201 |
| 17: | 77 – 211 |
| 18: | 80 – 220 |
| 19: | 83 – 225 |
| 20: | 86 – 230 |
| 21: | 88 – 233 |
| 22: | 89 – 235 |
| 23: | 90 – 237 |
| 24: | 90 – 238 |
| 25: | 89 – 240 |
| 26: | 89 – 242 |
| 27: | 85 – 245 |
| 28: | 86 – 249 |
| 29: | 84 – 254 |
| 30: | 82 – 258 |
| 31: | 79 – 263 |
| 32: | 77 – 269 |
| 33: | 74 – 274 |
| 34: | 72 – 278 |
| 35: | 70 – 279 |
| 36: | 68 – 279 |
| 37: | 66 – 275 |
| 38: | 65 – 269 |
| 39: | 64 – 255 |
| 40: | 63 – 240 |
| 41: | 63 – 216 |
| 42: | 63 – 192 |
Медицинские услуги |
I триместр | II триместр | III триместр |
Осмотр врача акушера–гинеколога |
1 раз в 4 недели | 1 раз в 4 недели | 1 раз в 2 недели, после 37 недель, 1 раз в 7-10 дней |
Осмотр врача-терапевта |
1 раз | 1 раз | |
Осмотр врача-оториноларинголога |
1 раз | ||
Осмотр врача-офтальмолога |
1 раз | 1 раз в 36 недель (по показаниям) | |
Осмотр врача-стоматолога |
1 раз | ||
Клинический анализ крови |
1 раз | 1 раз | 2 раза |
Общий анализ мочи |
1 раз в 4 недели | 1 раз в 4 недели | 1 раз в 2 недели, после 37 недель.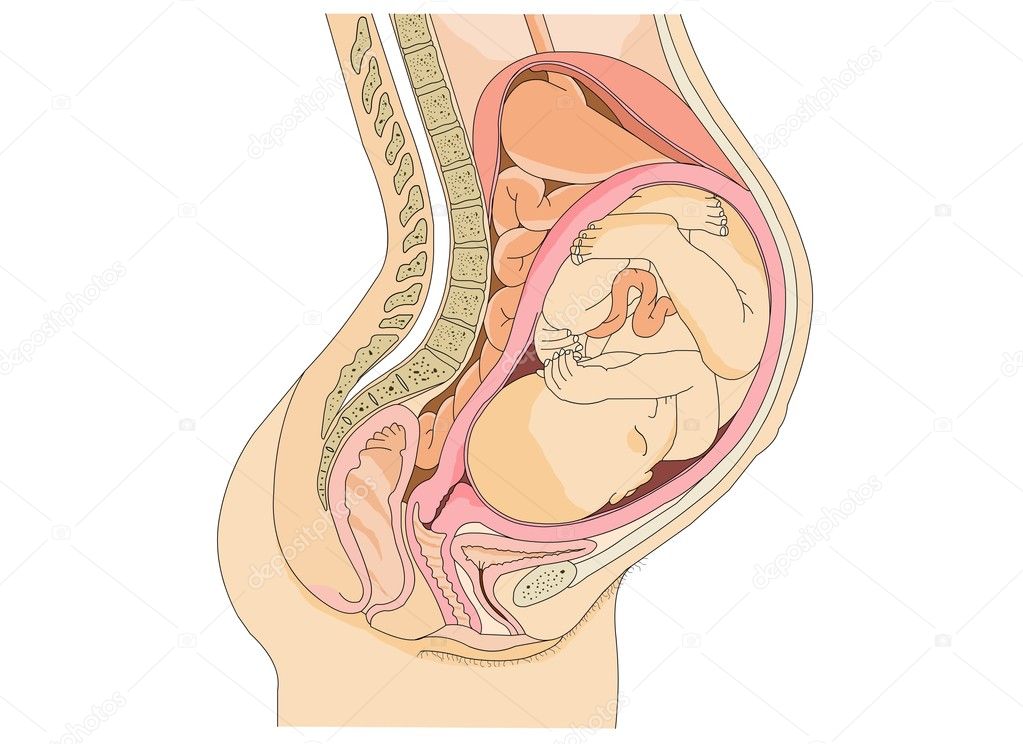 1 раз в 7-10 дней 1 раз в 7-10 дней |
Биохимический анализ крови |
1 раз | ||
Коагулограмма |
1 раз | ||
Анализ крови на RW, ВИЧ, HBS-антиген, HCV-антиген |
1 раз | 1 раз в 30 недель, 1 раз в 37 недель. Кровь на RW | |
Определение группы крови и резус фактор |
1 раз | ||
Определение антител в крови при Rh(-) |
1 раз в 4 недели | с 20 недели 1 раз в 2 неделю | 1 раз в 2 недели |
Анализ крови на В-ХГЧ |
2 раза | ||
Гормональное исследование крови |
1 раз | ||
Анализ крови на антителаIgM u IgG, к токсоплазмозу, цитомегаловирусу, герпес I u II типа, краснуха (G) |
1 раз | по показаниям повторное исследование в 30 – 37 неделю | |
Бактериоскопическое исследование отделяемого из влагалища |
1 раз | 1 раз в 30 неделю, 1 раз в 37 неделю. |
|
Мазок цитологический с поверхности шейки матки и из цервикального канала |
1 раз | ||
Мазок методом ПЦРхламидии, микоплазма генитальная, уреаплазма ,грибы. |
1 раз | ||
Анализ кала на я/г и простейшие |
1 раз | 1 раз в 37 недели | |
Пренатальная диагностика пороков развития плода |
Однократно в 10-13 неделю | Однократно в 16-20 неделю | |
УЗИ плода |
Однократно в 10-13 неделю | Однократно в 16-20 неделю | Однократно в 32-35 неделю c доплерографией |
КТГ плода |
2 раза после 34 недели |
Особенности течения беременности и родов при многоводии
1. Абухамад, А. УЗИ плода // Акушерство: справочник Калифорнийского университета: пер. с англ. / под ред. К. Нисвандера, А. Эванса. М., Практика, 1999. -704 с.
Абухамад, А. УЗИ плода // Акушерство: справочник Калифорнийского университета: пер. с англ. / под ред. К. Нисвандера, А. Эванса. М., Практика, 1999. -704 с.
2. Айламазян, Э.К. Морфологические особенности амниона при нормальной и патологической беременности / Э.К. Айламазян, Е.П. Калашникова, А.И. Танаков // Акушерство и гинекология. 1993. – №5. -С. 22-27.
3. Акушерские осложнения и перинатальные исходы при инфекционном многоводии / Е.К. Ушницкая, Н.В. Орджоникидзе // Мать и дитя: материалы V Российского форума. М., 2003.- С.244-245.
4. Акушерская тактика при многоводии инфекционного генеза / Н.В. Орджоникидзе, Е.К. Ушницкая, Н.Е. Кан и др. // Мать и дитя: материалы V Российского форума. М., 2003. – С. 157-158.
5. Анаэробная инфекция в гинекологической практике / Ю.В. Цвелев, Е.Ф. Кира, В.И. Кочеровец, В.П. Баскаков. СПб., 1995. – 345 с.
6. Анкирская, А.С. Бактериальный ваппюз / А.С. Анкирская // Акушерство и гинекология. 1995. – № 6. – С. 13-16.
7. Анюгрская, А. С. Достижения и задачи клинической микробиологии в акушерстве и неонатолопш / А.С. Анкирская // Клиническая лабораторная диагностика. 1996. -№ 1. – С. 23-26.
С. Достижения и задачи клинической микробиологии в акушерстве и неонатолопш / А.С. Анкирская // Клиническая лабораторная диагностика. 1996. -№ 1. – С. 23-26.
8. Асатова, М.М. Роль токсоплазменной инфекции в формировании акушерской и перинатальной патологии: автореф. дис. . д-ра мед. наук. -М., 1991.-45 с.
9. Атаева, Г.Б. Особенности течения беременности и родов у женщин с генитальным герпесом: автореф. дис. канд. мед. наук. М., 1992. – 20с.
10. Афанасьева, В.Г. Ранняя диагностика патологии плодного яйца у женщин, страдающих бактериальным вагинозом / В.Г. Афанасьева // Журнал акушерства и женских болезней. 1998. – Спец. вып. – С. 76.
11. Багдасарян, А.А. Клинико-морфологические аспекты при беременности, осложненной гидрамнионом / А.А. Багдасарян, О.Л. Лещенко // Актуальные вопр. акушерства. Ереван, 1987. – С. 66-71.
12. Барашнев, Ю.И. Перинатальная патология у новорожденного / Ю.И. Барашнев, А.Г. Антонов, Н.И. Кудашов // Акушерство и гинекология. -1994.-№4.-С. 26-31.
26-31.
13. Башмакова, М.А. Особенности акушерских инфекций / М.А. Башмакова,
14. A.M. Савичева // Вестн. Российской ассоциации акушеров-гинекологов. 1997.-№3.-С. 78-81.
15. Беременность и заболевания, передаваемые половым путем, у юных женщин / И.С. Савельева, Т.Г. Тареева, Т.М. Шувалова, И.Ф. Тютюнник // Вестн. Российской ассоциации акушеров-гинекологов. 1998. – № 3. -С. 90-92.
16. Берлев, И.В. Клинико лабораторная диагностика бактериального амниошгга: автореф. дне. канд. мед. наук. – СПб., 1995. – 16 с.
17. Берлев, И.В. Роль дисбиотических нарушений влагалища в развитии инфекционно- воспалительных осложнений новорожденных / И.В. Берлев, Е.Ф. Кира, А.А. Белевитина // Журнал акушерства и женских болезней. 2000. – Т. 49, № 4. – С. 58-61.
18. Берлев, И.В. Роль условно-патогенной микрофлоры в развитии невынашивания беременности у женщин с нарушением микробиоценоза влагалища / И.В. Берлев, Е.Ф. Кира // Журнал акушерства и женских болезней. 2002. – Т. 51, №2. – С. 33-37.
– С. 33-37.
19. Бодяжина, В.И. О структуре и функциях амниона и гладкого хориона /
20. B.И. Бодяжина// Акушерство и гинекология. 1982. -№ 9. – С. 8-12.
21. Ведение беременности и родов высокого риска / В.В. Абрамченко, А.Г. Киселев, О.О. Орлова, Д.Н. Абдулаев. СПб., 1995. – 200 с.
22. Внутриутробные бактериальные и вирусные инфекции плода и новорожденного / Б.Л. Гуртовой, А.С. Анкирская, Л.В. Ванько, Н.И. Бубнова // Акушерство и гинекология. 1994. – №4. – С. 20-26.
23. Внутриутробные инфекции / М.В. Федорова, В.Н. Серов, А.Н. Стрижаков, Т.Г. Тареева // Вести. Российской ассоциации акушеров-гинекологов.-1997. №2. – С. 89-99.
24. Внутриутробные инфекции у новорожденных детей / В.А. Воробьева, E.JI. Азова, О.Б. Овсянникова и др. // Нижегород. мед. журн.-1994.-№3.-С. 97-102.
25. Волина, С.Г. Клинико-морфологические параллели при внутриутробном инфицировании / С.Г. Волина, Б.Е. Гребенкин // Мать и дитя: матер. IV Российского форума.-М., 2002.-Ч.1.-С. 225-226.
225-226.
26. Волина, С.Г. Микрофлора родовых путей при беременности, осложненной внутриутробным инфицированием /С.Г. Волина // Журн. акушерства и женских болезней.-1998.-Спец. вып.-С.80.
27. Володин, Н.Н. Перинатология и экология / Н.Н. Володин // Современные методы диагностики и лечения в акушерстве и гинекологии: V Поволжская науч.-практич. конф. -Саратов, 1999.-С. 50-54.
28. Воропаева, С.Д. Диагностика и лечение хламидийной инфекции половых путей у женщин / С.Д. Воропаева // Акушерство и гинекология.-1997.-№5.-С. 60-63.
29. Глазкова, JI.K. Гешггальная хламидийная инфекция: этиология, патогенез, диагностика, клшшка и терапия / JI.K. Глазкова, B.C. Полканова, Н.М. Герасимова. Екатеринбург, 1994. – С. 8-10.
30. Глоба, О.В. Синдром задержки внутриутробного развития плода и пути снижения перинатальных потерь при данной патологии / О.В. Глоба, JI.B. Удолова, Л.П. Башкатова / Мать и дитя: матер. III Российского форума.-М., 2001.-С. 37-38.
31. Гребенкин, Б. Е. Роль инфекции родовых путей в развитии врожденных пороков плода / Б.Е. Гребенкин, С.Г. Волина // Мать и дитя: матер. IV Российского форума.- М., 2002.-Ч.1.-С. 242-243.
Е. Роль инфекции родовых путей в развитии врожденных пороков плода / Б.Е. Гребенкин, С.Г. Волина // Мать и дитя: матер. IV Российского форума.- М., 2002.-Ч.1.-С. 242-243.
32. Гурьев, А.В. Невынашивание беременности (этиологичексие аспекты) / А.В. Гурьев, А.А. Марчан, М.Г. Чмаро // Невынашивание беременностии недоношенный ребенок: матер, науч.-практич. конф. Петрозаводск, 2002. – С. 38-39.
33. Гусева, О.И. Многоводие: Этиология, патогенез, диагностика и акушерская тактика / О.И. Гусева // Ультразвуковая диагностика. 1996.- №4. С. 5-13.
34. Гусева, О.И. Прогностическое значение определения показателей гормональной, гемодинамической, иммунной систем фето-плацентарного комплекса при многоводии: автореф. дне. . канд. мед. наук. Иваново, 1992.-24 с.
35. Демидов, В.Н. Гипотрофия плода и возможности ее ультразвуковой диагностики / В.Н. Демидов, Б.Е. Розенфельд // Проблемы репродукции.- 1998.-Вып.4.-С. 11-18.
36. Демидов, В.Н. Нормативные показатели ультразвуковой плацентографии / В. Н. Демидов, Е.Г. Лебедева, А.В. Логвиненко // Вопросы охраны материнства и детства. 1990. – №7. – С. 37-40.
Н. Демидов, Е.Г. Лебедева, А.В. Логвиненко // Вопросы охраны материнства и детства. 1990. – №7. – С. 37-40.
37. Демидов, С.А. Антенальная диагностика состояния плода / С.А. Демидов, В.А. Бахарев, Н.Д. Фанченко // Акушерство и гинекология. -1994. №4.-С. 20-23.
38. Джумакулиев, Г.П. Патоморфология плодных оболочек, плаценты и пуповины при мало- и многоводии у женщин в условиях Туркменистана: автореф. дне. канд. мед. наук. Ашгабад, 1994.- 27 с.
39. Добротина, А.Ф. Допплерометрия маточно-плацентарного и плодово-плацентарного кровотока у беременных с многоводием / А.Ф. Добротина, О.Н. Гусева, И.Ю. Соболева // Нижегородский мед. журн. -1992. -№1.- С. 20-23.
40. Дурова, А.А. Этиология и патогенез внутриутробной инфекции / А.А. Дурова, Н.Г. Симакова, B.C. Смирнова // Акушерство и гинекология. -1995.-№6. -С. 9-12.
41. Евсюкова, И.И. Актуальные проблемы клиники, диагностики и лечения хламидийной инфекции у новорожденных детей / И.И. Евсюкова, Е.Н. Партушева, A.M. Савичева // Акушерство и гинекология. 1995. – №1. -С. 18-21.
1995. – №1. -С. 18-21.
42. Елизарьева, Т.Ю. Значение перинатального скрининга в выявлении патологии плода для практического здравоохранения / Т.Ю. Елизарьева, А.П. Фокина // Мать и дитя: матер. IV Российского форума. -М., 2002. -4.1. -С. 33-34.
43. Ефименко, И.Н. Содержание некоторых антимикробных факторов в околоплодных водах при полигидрамнионе / И.Н. Ефименко, Е.Н. Кондратьева // Тез. 6-й конф. молодых ученых ТОДНГМИ. -Ашхабад, 1991.-С. 58-69.
44. Зайдиева, Я.З. Хламидийная инфекция в гинекологии (Обзор литературы) / Я.З. Зайдиева, В.П. Сметник // Акушерство и гинекология. 1990. -№6.-С. 7-10.
45. Запорожан, В.Н. Практические проблемы современной перинатологии (лекция) / В.Н. Запорожан, H.JI. Аряев // Российский вестник перинатологии и педиатрии. 1995. – №5. – С. 1016.
46. Значение инфекционных факторов в генезе развития преждевременных родов / Т.Ю. Пестрикова, Т.М. Бутко, Е.А. Юрасова и др. // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 471-473.
471-473.
47. Значение исследования амниотической жидкости в диагностике врожденных инфекций / Н.И. Бубнова, Т.Б. Младковская, Б.Л. Гуртовой, О.А. Пустотина // Мать и дитя: матер. II Российского форума. М., 2000. – С. 22-23.
48. Золотухин, Н.С. Полигидрамнион с позиции современного родовспоможения / Н.С. Золотухин, Л.П. Дажиба // Медико соц. проблемы семьи. – 1997. – Т.2. – С. 22-26.
49. Зыкин, Б.И. Возможности эхографии в оценке состояния плаценты, плодных оболочек и околоплодных вод / Б.И. Зыкин // Клинические лекции по ультразвуковой диагностике в перинатологии. М., 1990. – С. 109-116.
50. Иванов, В.В. Роль инфекции в патогенезе многоводия / В.В. Иванова // Внутриутробная инфекция. Л., 1963. -С.202-210.
51. Игнатко, И.В. Клиническое значение исследования внутриплацентарного кровотока в оценке степени тяжести и прогнозирования течения беременности: автореф. дис. . канд. мед. наук. -М., 1996.-21 с.
52. Инфекции у беременных (диагностика, лечение, профилактика) / A. M. Сав1гчева, М.А. Башмакова, О.Н. Аржанова, Н.Г. Кошелева // Журн. акушерства и женских болезней. 2002. – Т. 51, №2. – С. 11-11.
M. Сав1гчева, М.А. Башмакова, О.Н. Аржанова, Н.Г. Кошелева // Журн. акушерства и женских болезней. 2002. – Т. 51, №2. – С. 11-11.
53. Инфекционный фон у беременных и внутриутробное инфицирование плода / С.М. Архангельский, Н.В. Мазина, О.М. Харитонова и др. // Внутриутробные инфекции плода и новорожденного: Всерос. междисциплин., науч.-практич. конф. Саратов, 2000. – С. 21-22.
54. Исход родов для плода при плацентарной недостаточности и инфекции / В.В. Зубков, В.Л. Тютюнник, В.В. Панченко и др. // Мать и дитя: матер. V Российского форума. М., 2003.- С.73-74.
55. Кадырова, А.А. К вопросу о многоводии у женщин, страдающих сахарным диабетом / А.А. Кадырова, М.Х. Каттаходжаева // Экстрагенитальная патология у беременных и некоторые вопросы профилактики перинатальной смертности. — Ташкент, 1980. С. 53-56.
56. Калашников В.Г. Роль ЦМВИ в акушерской патологии (клинико-морфологическое исследование): автореф. дис. . канд. мед. наук. М., 1992.- 16с.
57. Каткова, НЛО. Дифференцированные подходы к лечению беременных ш групп риска по внутриутробному инфицированию плода: автореф. дис. . канд. мед. наук. Н. Новгород, 2000. – 22 с.
Дифференцированные подходы к лечению беременных ш групп риска по внутриутробному инфицированию плода: автореф. дис. . канд. мед. наук. Н. Новгород, 2000. – 22 с.
58. Каттаходжаева, М.Х. Исход беременности и родов при многоводии различной этиологии / М.Х. Каттаходжаева // Беременность и экстрагеннтальная патология: сб. науч. тр. Ташкент, 1981. – С. 39-41.
59. Каттаходжаева, М.Х. Клинические особенности течения беременности, родов и морфологическое состояние плодных оболочек при многоводии: дис. канд. мед. наук. Ташкент, 1983. – 175 с.
60. Каюпова, Н.А. Критерии выделения групп риска акушерских осложнений у беременных / Н.А. Какшова // Акушерство и гинекология. 1992.-№1.-С. 5-8.
61. Кира, Е.Ф. Местное применение клиндамицина фосфата для лечения бактериального вагиноза / Е.Ф. Югра // Акушерство и гинекология. -1994.-№5.-С. 53-55.
62. Кирющснков, А.П. Хориоамниониты / А.П. Кирющенков // Акушерство и гинекология. 1977. – №6. – С. 73-77.
63. Клинико-морфологические параллели фетоплацентарного комплекса при герпетической инфекции у беременных / З. С. Зайдиева, B.JI. Тютюнник,’ Н.В. Орджоникидзе, Н.И. Бубнова // Вестн. Российской ассоциации акушеров-гинекологов. 1999. -№2. – С. 27-30.
С. Зайдиева, B.JI. Тютюнник,’ Н.В. Орджоникидзе, Н.И. Бубнова // Вестн. Российской ассоциации акушеров-гинекологов. 1999. -№2. – С. 27-30.
64. Клинические, морфологические и цитологические критерии диагностики врожденной патологии / О.А. Пустотина, Н.И. Бубнова, Б.Л. Гуртовой, Т.Б. Младковская // Акушерство и гинекология. 2002. – №2. – С. 13-16.
65. Клиническое руководство по узи-диагностике / под ред. В.В. Митькова, М.В. Медведева. М., 1996. – Т. 2. – 408 с.
66. Кондратьев, А.А. Применение низкоинтенсивного инфракрасного излучения в комплексном лечении женщин с многоводием инфекционного генеза: автореф. дис. канд. мед. наук. Иваново, 2001. – 19с.
67. Кондратьева, Е.Н. К вопросу о применении диуретиков в терапии полигидрамниона / Е.Н. Кондратьева, И.Н. Ефименко // Тез. 6-й конф. молодых ученых ТОДНГМИ. Ашхабад, 1989. – С. 66-68.
68. Кондратьева, Е.Н. Особенности морфологии плодных оболочек при мало- и многоводии / Е.Н. Кондратьева // Тез. 6-й конф. молодых ученых ТОДНГМИ. Ашхабад, 1991. – С. 18.
Ашхабад, 1991. – С. 18.
69. Кондратьева, Е.Н. Патогенез, диагностика и профилактика осложненного течения беременности и родов при патологии околоплодной среды: автореф. дис. д-ра мед. наук. М., 1999. – 34 с.
70. Кошелева, Н.Г. Многоводие / Н.Г. Кошелева, М.А. Ярцева // Советская медицина. 1986. – №8. – С. 62-67.
71. Кошелева, Н.Г. Многоводие: причины, клшшка, тактика ведения беременной, исходы для матери и плода / Н.Г. Кошелева, М.А. Ярцева // Акушерство и гинекология. 1986. – №3. – С. 76-78.
72. Кошелева, Н.Г. Особенности течения беременности и родов, исход для плода и новорожденного у носительниц стрептококка группы В / Н.Г. Кошелева, C.JI. Зациорская // Акушерство и гинекология. 1994. – №6. -С. 31-36.1.l
73. Краснопольский, В.И. Инфекция в акушерстве: сб. науч. тр. М., 1994. -124с.
74. Кузьмин, В.Н. Значение внутриутробной инфекции в акушерской патологии: автореф. дне. канд. мед. наук. Иваново, 1995. -22 с.
75. Кулаков, В.И. Здоровье матери и новорожденного / В. И. Кулаков, О.Г. Фролова// Акушерство и гинекология. 1994. -№1. – С. 3-6.
И. Кулаков, О.Г. Фролова// Акушерство и гинекология. 1994. -№1. – С. 3-6.
76. Кулаков, В.И. Морально- этические проблемы перинатальной медицины: маловесные дети / В.И. Кулаков, Ю.И. Барашнев // Акушерство и гинекология. 1995. -№1. – С. 3-7.
77. Кулаков, В.И. Преждевременные роды тактика ведения с учетом сроков гестации / В.И. Кулаков, В.Н. Серов, В.М. Сиделышкова // Журнал акушерства и женских болезней. – 2002. – Т.51, №2. – С. 13-17.
78. Кулаков, В.И. Развитие перинатального акушерства (проблемы и решения) / В.И. Кулаков // Мать и дитя: матер. IV Российского форума. -М., 2002. 4.1.-С. 6-8.
79. Кулаков, В.И. Репродуктивное здоровье населения России / В.И. Кулаков // Акушерство и гинекология. 2002. – №2. – С. 4-7.
80. Кулаков, В.И. Снижение перинатальной заболеваемости и смертности при невынашивании беременности / В.И. Кулаков, В.М. Сиделышкова // Акушерство и гинекология. -1991. №2. – С. 5-8.
81. Кулаков, В.И. Современные представления о внутриутробной инфекции / В.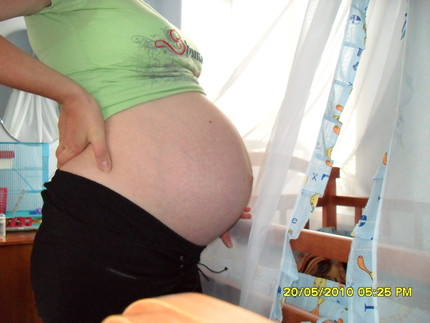 И. Кулаков // Журнал акушерства и женских болезней. 1998. – Спец. вып.-С. 137-138.
И. Кулаков // Журнал акушерства и женских болезней. 1998. – Спец. вып.-С. 137-138.
82. Кытманов, В.Н. Влияние многоводия на плод / В.Н. Кытманов // Тр. Новосиб. мед. ин-та. Новосибирск, 1966. – Т. 49. – С. 267-273.
83. Кытманов, В.Н. Клиника многоводия и изменения плодных оболочек при нем: автореф. дис. канд. мед. наук. Омск, 1962. – 24 с.
84. Лабораторный мониторинг гестационного процесса / В.И. Кулаков, М.Л. Алексеева, В.А. Бахарев, Н.Д. Фанченко // Проблемы репродукции. -1995. -ЛЬЗ. С. 77-81.
85. Левицкая, С.К. Некоторые аспекты внутриутробного инфицирования новорожденных / С.К. Левицкая, Г.Ф. Елисеевская // Акушерство и гинекология. -1991. №11. – С.5-7.
86. Лечение бактериального вагиноза у беременных / Б.И. Нездоминова, В.А. Аксененко, В.М. Рогов и др. // Журнал акушерства и женских болезней. 2000. – Т. 49, №2. – С. 44-50.
87. Малышева, З.В. Профилактика перинатальных потерь у жительниц Московской области /З.В. Малышева // Вестн. Российской ассоциации акушеров-гинекологов. 1998. -№3. – С. 46-49.
1998. -№3. – С. 46-49.
88. Мальцева, Л.И. Механизмы развития осложненной беременности и перинатальных повреждений плода при микоплазменной инфекции у женщин: автореф. дне. д-ра мед. наук. Казань, 1996. – 44 с.
89. Мальцева, Л.И. Состояние плаценты, плодово-материнского-плацентарного кровотока при микоплазменной и смешанной инфекции / Л.И. Мальцева, И.А. Бахтияров, В.И. Нефедов // Казанский мед. журнал.- 1997. Т.78, №6. – С. 416-422.
90. Маркеры внутриутробного инфицирования при недонашивании беременности / Ю.В. Раскуратов, О.В. Радьков, АЛО. Раскуратов и др. // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 502503.
91. Медведев, М.В. Задержка внутриутробного развития плода / М.В. Медведев, Е.В. Юдина. М.: НПО Фолиант, 1998. – С. 205.
92. Медико-социальные аспекты невынашивания беременности / О.Г. Фролова, 3.3. Токова, В.Ф. Волгина и др. // Акушерство и гинекология.- 1996.-№4. -С. 7-11.
93. Меликова, Н.Л. Дифференцированный подход к профилактике гестоза и плацентарной недостаточности у беременных высокого риска: автореф.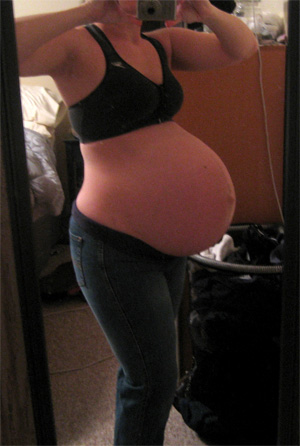 дне. . канд. мед. наук. -М., 1999. -23 с.
дне. . канд. мед. наук. -М., 1999. -23 с.
94. Микробная контаминация плода и новорожденного / Г.А. Самсыгина, Д.Б. Лаврова, А.В. Михайлов и др. // Всероссийская междисциплин, науч.-практич. конф. Саратов, 2000. – С. 140-142.
95. Милованов, А.П. Патология системы мать- плацента- плод: руководство для врачей. М.: Медицина, 1999. – 448 с.
96. Милованов, А.П. Системный подход в акушерстве с позиции патолога / А.П. Милованов // Вестн. Российской ассоциации акушеров-гинекологов. 1996. – №2. – С. 98-101.
97. Минасянц, В.М. Течение и исходы беременности на фоне вирусной, микоплазменной и хламидийной инфекций: автореф. дне. . канд. мед. наук.-Л., 1991.-21 с.
98. Мирошниченко, В.П. Лечение острого и хронического многоводия / В.П. Мирошниченко // Педиатрия, акушерство и гинекология. 1977. – №4. -С. 46-47.
99. Митьков, В.В. Клиническое руководство по ультразвуковой диагностике/ В.В. Митьков, М.В. Медведев.- М.:Видар, 1996.-Т.2.-407с.
100. Многоводие: диагностика и лечение / Н. М. Побединский, М.А. Ботвин, А.П. Кирющенков и др. // Акушерство и гинекология. 2004. – №1. -С.7- 10.
М. Побединский, М.А. Ботвин, А.П. Кирющенков и др. // Акушерство и гинекология. 2004. – №1. -С.7- 10.
101. Морфолопиеская структура плодных оболочек при фшиологической и осложненной поздним токсикозом беременности / Н.С. Золотухин, В.К. Чайка, И.А. Могилевкина, Л.И. Хламанова // Вопросы охраны материнства и детства. 1990. – №3. – С. 65-66.
102. Недоношенность: пер. с англ. / под ред. В.Х.Ю. Виктора, Э.К. Вуда. М.: Медицина, 1991. – 368 с.
103. Никонов, А.П. Генитальный герпес и беременность/ А.П. Никонов, О.Р. Асцатурова//Акушерство и гинекология.-1997.-№1.-С.11-13.
104. Новые подходы к диагностике в1гутриутробной инфекции / Н.М. Пасман, Е.Р. Черных, А.А. Останин и др. // Мать и дитя: матер. V Российского форума. М., 2003.- С. 165-166.
105. Околоплодные воды. Химический состав и биологические функции / В.И. Орлов, Т.И. Погорелова, Т.С. Длужевская и др.. Ростов н / Д.: Изд- во МП Книга, 1998. – 216 с.
106. Определение количества околоплодных вод при помощи УЗ метода исследования / Е..jpg) Н. Кондратьева, С.Д. Семятов, Ч.Г. Гагаев, Д.А. Оразмурадов // Матер, науч.-практич. конф. и сборов акушеров-гинекологов Московского гарнгоона. -М., 1998. С. 57.
Н. Кондратьева, С.Д. Семятов, Ч.Г. Гагаев, Д.А. Оразмурадов // Матер, науч.-практич. конф. и сборов акушеров-гинекологов Московского гарнгоона. -М., 1998. С. 57.
107. Определение показаний к проведению амниоцентеза при диагностике врожденной и наследственной патологии у плода / Н.Б. Седова, Т.П. Жукова // Журн. Российской ассоциации акушеров- гинекологов. 2002. -№3.-С. 15-16.
108. Определитель бактерий Берджи / под ред. Дж. Хоулта, Н. Крига, П. Сшгга и др.. М.: Мир, 1997 – Т.2. – 560 с.
109. Орджоникидзе, Н.В. Особенности обследования пациенток с высоким инфекционным риском до наступления и в период беременности / Н.В. Орджоникидзе // Мать и дитя: матер. IV Российского форума. М., 2002. -Ч.1.-С. 445-447.
110. Орджоникидзе, Н.В. Цитомегаловирусная инфекция и беременность / Н.В. Орджоникидзе, B.JI. Тютюнник // Акушерство и гинекология. -2002. -№3.- С. 59-63.
111. Ордиянц, И.М. Микробиоценоз и иммунорезистентность родовых путей при кольпитах и вагинозах у беременных / И. М. Ордиянц, E.JI. Серебрянник // Вестн. Российской ассоциации акушеров- гинекологов. -1999.-№2.-С. 15-18.
М. Ордиянц, E.JI. Серебрянник // Вестн. Российской ассоциации акушеров- гинекологов. -1999.-№2.-С. 15-18.
112. Ордынский, В.Ф. Эхографическая оценка количества околоплодных вод у беременных, больных сахарным диабетом / В.Ф. Ордынский // Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии. -1993.-№2. -С. 39-44.
113. Особенности течения беременности и исходы родов при внутриутробном инфицировании плода / И.С. Сидорова, И.О. Леаноров, А.А. Сидорова и др. // Российский вестн. перипатологии и педиатрии. -1997. №1. – С. 15-20.
114. Особенности течения беременности, родов и послеродового периода при инфекции / В.Л. Тютюшшк, З.С. Зайдиева, А.С. Аракелян и др. // Мать и дитя: матер. V Российского форума. М., 2003.- С.239-240.
115. Особенности течения цитомегаловирусной инфекции у беременных с урогешггальными заболеваниями / Т.Г. Тареева, М.В. Федорова, А.В. Шумина и др. // Вестн. Российской ассоциации акушеров-гинекологов. 1998.-ЖЗ.-С. 15-18.
116. Отраслевые стандарты и объемы в исследовании последов в практике патологоанатомов / В.Н. Серов, B.C. Музыкантова, О.Г. Фролова и др. //Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 101102.
117. Панина, О.Б. Развитие эмбриона (плода) и оболочек плодного яйца в I триместре беременности по данным эхографии / О.Б. Панина, ЕЛО. Бучеренко, Л.Г. Сичинава // Вестн. Россиийской ассоциации акушеров-гинекологов. 1998. – №2. – С. 59-65.
118. Пасхина, И.Н. Проблемы неонатального периода при многоводии инфекционного генеза // Мать и дитя: матер. IV Российского форума. -М., 2002. Ч. I. – С.542-543.
119. Перинатальные инфекции и многоводие / И.Н. Пасхина, Н.В. Орджоникидзе, З.П. Пономарева // Акушерство и гинекология. 2004.-№3.-С. 5-8.
120. Перинатальные исходы при хронической плацентарной недостаточности / Л.Е. Мурашко, Ф.С. Бадоева, Г.У. Асымбекова, С.В. Павлович // Акушерство и гинекология. 1996. -№4. – С. 43-45.
121. Перинатальные исходы у беременных с инфекционными заболеваниями и плацентарной недостаточностью / В.Н. Серов, В.Л. Тютюнник, В.В. Зубков, З.С. Зайдиева // Акушерство и гинекология.- 2002.-№3.-С, 16-21.
122. Пиганова, П.Л. Хориоамнионит / Н.Л. Пиганова, В.А. Голубев // Акушерство и гинекология. 1998. – №2. – С. 9-12.
123. Пигарева, Е.И. Морфология, биохимия и биометрия хориона человека при врожденных аномалиях развития плода и многоводии: автореф. дис. . канд. мед. наук. Барнаул, 1975. – 23 с.
124. Плацентарная недостаточность / Г.М. Савельева, М.В. Федорова, П.А. Клименко и др.. М, 1991.-271 с.
125. Плацентарная недостаточность при инфекции / Н.В. Орджоникидзе, Б.Л. Гуртовой // Мать и дитя: матер. V Российского форума. М., 2003.-С. 154-156.
126. Подобед, Н.Д. Использование компьютерного мониторинга в диспансеризации беременных возможность объективной оценки перинатального риска / Н.Д. Подобед // Мать и дитя: матер. IV Российского форума. – М., 2002. – 4.1. – С. 84-88.
127. Прилепская, В.Н. Вагинальный кандидоз / В.Н. Прилепская, А.С. Анкирская, Г.Р. Байрамова. М., 1997. – 24 с.
128. Прогностическое значение маркеров герпетической инфекции у женщин с осложненным течением беременности / О.В. Островская, М.А. Власова, Д.Х. Ян, JT.B. Максимчук // Акушерство и гинекология. 2000. -№2.-С. 52-53.
129. Профилактика и терапия осложненной беременности при многоводии: метод, рекомендации / сост. М.Х. Каттаходжаева; Ташк. гос. мед. ин-т. -Ташкент, 1983. 13 с.
130. Радзинский, В.Е. Патология околоплодной среды / В.Е. Радзинский, Е.Н. Кондратьева, А.П. Милованов. Киев, 1993. – 128 с.
131. Радзинский, В.Е. Перинатальная инфекция / В.Е. Радзинский // Инфекция матери, плода, новорожденного. Ашхабад: Б.и., 1991. – С. 312.
132. Радзинский, В.Е. Перинатальные аспекты урогенитального хламидиоза /
133. B.Е. Радзинский, А.В. Федотова // Российский мед. журн. 1995. – №5.1. C. 28-31.
134. Рева, H.JT. Фшиологические свойства фибробластов плодных оболочек человека / H.JL Рева, С.А. Дворянский, В.И. Цирюш // Акушерство и гинекология. -2001. -№1. С. 16-19.
135. Резервы по снижению перинатальной смертности / Н.В. Рымашевский, А.Е. Волков, А.Ф. Михельсон, Н.Е. Бычкова // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 94-96.
136. Репродуктивное здоровье: в 2 т./ под ред. Б. Ларсен М.: Медицина, 1988. – Т. 1: Общие инфекции / под ред. Л.Г. Гейта и др.. – 400 с.
137. Розенфельд, Б.Е. Роль допплерометрии в оценке состояния плода во время беременности / Б.Е. Розенфельд // Ультразвуковая диагностика. -1995.-№3.-С. 21-26.
138. Роль гениталыюй вирусной инфекции в привычном невынашивании беременности / НЛО. Владимирова, Е.П. Когут, Е.Б. Наговицина и др. // Акушерство и гинекология. 1997. – №6. – С. 23-25.
139. Роль уреамикоплазмы и хламидийной инфекции в акушерской практике / Е.Н. Фомичева, Е.Н. Зарубина, В.И. Минаев и др. // Акушерство и гинекология. 1997. – №2. – С. 55-57.
140. Руководство по безопасному материнству / В.И. Кулаков, В.Н. Серов и др..-М., 1998.-135 с.
141. Савельева, Г.М. Пути снижения перинатальной заболеваемости и смертности / Г.М. Савельева // Вести. Российской ассоциации акушеров-гинекологов. 1998. – №2. – С. 101-105.
142. Савичева, A.M. Акушерские и микробиологические аспекты патогенеза и диагностики гениталыюго хламидиоза: автореф. дне. . д-ра мед. наук. -СПб., 1991.-31 с.
143. Семенова, Т.В. Клиника и диагностика гениталыюго герпеса у женщин / Т.В. Семенова, Д.Г. Красников // Акушерство и гинекология. 1990. -№6. – С. 70-74.
144. Серов, В.Н. Плацентарная недостаточность при вирусных инфекциях /
145. B.Н. Серов, B.C. Музыкантова, В.Н. Кузьмин // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 532-533.
146. Серов, В.Н. Практическое акушерство / В.Н. Серов, А.Н. Стр1гжаков,
147. C.А. Маркин. М.: Медицина, 1997. – 362 с.
148. Серов, В.Н. Проблемы перинатального акушерства / В.Н. Серов // Мать и дитя: матер. III Российского форума. М., 2001. – С. 187-189.
149. Серов, В.Н. ЦМВ- инфекция в патологии беременности и родов / В.Н. Серов, И.Б. Манухин, В.М. Кузьмин // Акушерство и гинекология. -1997. -№6. -С. 15-19.
150. Сидорова, И.С. Внутриутробные инфекции: хламидиоз, микоплазмоз, цитомегалш / И.С. Сидорова, И.Н. Чсрниенко // Российский вестн. перинатологии и педиатрии. 1998. – Т. 43, №3. – С. 7-13.
151. Сидорова, И.С. Диагностика и лечение внутриутробной инфекции по триместрам беременности / И.С. Сидорова, И.О. Макаров, С.М. Воеводин // Мать и дитя: матер. IV Российского форума. М., 2002. -4.1.-С. 558-560.
152. Сидорова, И.С. Профилактика осложненного течения беременности по триместрам ее развития / И.С. Сидорова, И.О. Макаров // Мать и дитя: матер. IV Российского форума. М., 2002. – Ч. 1. – С. 553-558.
153. Сидорова, И.С. Фетоплацентарная недостаточность. Клинико-диагностические аспекты / И.С. Сидорова, И.О. Макаров. М.: Знание, 2000.- 160 с.
154. Сидорова, И.С. Эхографические критерии развития плаценты / И.С. Сидорова, А.Н. Баранов, О.И. Волкова // Акушерство и гинекология. -1989. -№1.- С. 77-80.
155. Сичинава, Л.Г. Ультразвуковая плацентометрия во время беременности / Л.Г. Снчинава, О.Б. Панина, Н.И. Фирсов // Акушерство и гинекология. -1989. №9.-С. 32-34.
156. Совершенствование методов диагностики многоводия у беременных с бактериальной и/ или вирусной инфекцией / Е.К. Ушницкая // Мать и дитя: матер. V Российского форума. М., 2003.- С.243-244.
157. Современные аспекты ВУИ / Н.Е. Кап, Н.В. Орджоникидзе // Мать и дитя: матер. V Российского форума. М., 2003.- С.85-86.
158. Современные представления о внутриутробной инфекции / В.Л. Тютюнник // Мать и дитя: матер. V Российского форума. М., 2003.-С.238-239.
159. Современные представления о многоводии / Е.К. Ушницкая, Н.В. Орджоникидзе // Акушерство и гинекология. 2004. – №2.- С. 6-9.
160. Стрелец, О.Б. Роль гениталыюй инфекции в досрочном прерывании беременности, патологии плода и новорожденного: автореф. дис. . канд. мед. наук. Иваново, 1999. – 24 с.
161. Стрижаков, А.Н. Клиническая трансвагинальная эхография / А.Н. Стрижаков, А.И. Давыдов. М., 1994. – 1 Юс.
162. Стрнжаков, А.Н. Ультразвуковая диагностика в акушерской практике / А.Н. Стрнжаков, А.Т. Бунин, М.В. Медведев. М.: Медицина, 1990. -239 с.
163. Стыгар, A.M. Ультразвуковое исследование плаценты, пуповины и околоплодных вод / А.М Стыгар, М.В. Медведев // Клиническое руководство по ультразвуковой диагностике / под ред. В.В. Митькова, М.В. Медведева. М.: Видар, 1996. – Т.2. – С. 73-75.
164. Стыгар, A.M. Эхографические аспекты физиологии и патологии последа / A.M. Стыгар // Ультразвуковая диагностика. 1996. – №2. – С. 58-69.
165. Титченко Л.И. Ультразвуковая диагностика патологии пуповины / Л.И. Титченко, Л.И. Пырсикова // Вестн. Российской ассоциации акушеров-гинекологов. 2002. – №2. – С. 24-29.
166. Трубникова, Л.И. Критерии структур биологических жидкостей при плацентарной недостаточности / Л.И. Трубникова, С.Н. Шатохина, Т.В. Кузнецова // Мать и дитя: матер. III Российского форума. М., 2001. – С. 228-229.
167. Тютюнник, В.Л. Оценка эффективности прегравидарной подготовки у женщин с инфекцией / В.Л. Тютюнник // Мать и дитя: матер. III Российского форума. М., 2001. – С. 235.
168. Тютюнник, В.Л. Оценка эффективности тактики ведения беременных, рожениц и родильниц при инфекции / В.Л. Тютюнник, Б.Л. Гуртовой // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 611613.
169. Тютюнник, В.Л. Перинатальные аспекты цитомегаловирусной инфекции / В.Л. Тютюнник, Н.В. Орджоникидзе, Н.А. Зыряева // Акушерство и гинекология. 2002. – №1. – С. 9-11.
170. Тютюнник, В.Л. Факторы риска развития плацентарной недостаточности при инфекции у беременных / В.Л. Тютюнник // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 609-610.
171. Тютюшшк, B.JI. Факторы риска развития плацентарной недостаточности у женщин с инфекцией / В.Л. Тютюшшк, З.С. Зайдиева, Н.В. Орджоникидзе // Мать и дитя: Материалы III Российского форума. М., 2001.-С. 236-237.
172. Ушницкая, Е.К. Акушерские осложнения и перинатальные исходы у пациенток с многоводием инфекционного генеза / Е.К. Ушницкая, Н.В. Орджоникидзе // Мать и дитя: матер. IV Российского форума. -М.,2002.- 4.1. -С. 615-616.
173. Федорова, М.В. Плацента и ее роль при беременности / М.В. Федорова, Е.П. Калашникова. М.: Медицина, 1986. – 253 с.
174. Федорова, М.В. Пренатальная диагностика и лечение внутриутробной инфекции / М.В. Федорова, М.Г. Тареева. // Сб. тр. М.: Медицина, 1996.-С. 4-16.
175. Фетоплацентарная недостаточность: патогенез, диагностика, акушерская тактика / А.Н. Стрижаков, И.В. Игнатко, О.Р. Баев // Мать и дитя: матер. V Российского форума. М., 2003.- С.222-225.
176. Фролова, О.Г. Медико-социальные аспекты, здоровья матери и новорожденного / О.Г. Фролова, Е.И. Николаева, 3.3. Токова // Акушерство и гинекология. 1994. -№4. – С. 34-37.
177. Фукс, М.А. Ультразвуковая диагностика у беременных группы риска по внутриутробному инфицированию / М.А. Фукс, А.Н. Грибань // Акушерство и гинекология. 1991. -№8. – С. 37-40.
178. Функциональное и структурное состояние плаценты и амниональной оболочки у беременных с многоводием / Н.И. Кондриков, Н.В. Орджоникидзе, Е.К. Ушницкая и др. // Мать и дитя: матер. V Российского форума. М., 2003.- С. 103-104.
179. Характеристика микрофлоры и антибиотикорезистентности микрооргашомов, выделенных у беременных группы риска / O.K. Бичуль, С.В. Рыжков, В.И. Орлов и др. // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. – С. 189-191.
180. Характеристика штаммов родов Proteus, Klebsiella, Enterobacter и Citrobacter / В.Г. Петровская, В.М. Бондаренко, Р. Маринова и др. // Журнал микробиологии. 1993. – №8. – С. 25-31.
181. Хламидиоз. Клиника, диагностика, лечение: метод, рекомендации / В.Н. Серов, В.И. Краснопольский, В.В. Делекторский и др.. -М., 1996. 22 с.
182. Ходжаева, З.С. Вагинальный кандидоз у беременных: принципы этиотропной терапии / З.С. Ходжаева // Вестн. Российской ассоциации акушеров-гинекологов. 2000. – №2. – С. 79-81.
183. Цапок, П.И. Околоплодные воды в системе “мать- плацента- плод” /П.И. Цапок, В.Н. Дроздов. Кемерово, 1986. – 103 с.
184. Цвел ев, Ю.В. Диагностика бактериального амнионита / Ю.В. Цвелев, И.В. Берлев, В.И. Кочеровец // Акушерство и гинекология. 1994. – №6. – С. 27-30.
185. Цитологическое исследование амниотической жидкости при многоводии / О.А. Пустотина, Т.Б. Младковская, Н.И. Бубнова // Мать и дитя: матер. V Российского форума. М., 2003.- С. 179.
186. Шабалов, Н.П. Внутриутробные (анте и шггранатальные) инфекции / Н.П. Шабалов // Вопросы охраны материнства и детства. 1982. – №1. -С. 16-22.
187. Элин, Р. Дж. Иммунологические аспекты инфекционных заболеваний / Р. Дж. Элин, Д. Макези, Дж. II М.Акерс. 1982. – 574 с.
188. Эль- Кашфер, Х.М. Перинатальное инфицирование плода хламидиями: автореф. дис. канд. мед. наук. Харьков, 1994. – 23 с.
189. Этапы обследования и лечения беременных с восходящей внутриутробной инфекцией / А.Н. Стрижаков, П.В. Буданов, О.Р. Баев и др. // Мать и дитя: матер. IV Российского форума. М., 2002. – 4.1. -С. 576-577.
190. Ярцева, М.А. Поздний токсикоз беременных при многоводии и исходы для плода / М.А. Ярцева // 1-й съезд акушеров-гинекологов Башкирской АССР: тез. докл. Уфа, 1984. – С.37-38.
191. Ярцева, М.А. Угроза прерывания беременное™ и многоводие / М.А. Ярцева // Вопросы охраны материнства и детства. -1985. №8. – С. 70-72.
192. Abhyankar, S. Indomethacin therapy in hydramnios / S. Abhyankar, V.S. Salvi //J. Postgraduate Med. 2000. – Vol. 46, №3. – P. 176-178.
193. Acute polyhydramnios / Т.К. Denchy, D.I. Hollander, A. Dembner, I.L. Brein // Int. J. Obstet. Gynaecol. 1989. – Vol. 21, №2. – P. 181-184.
194. Acute recurrent polyhydramnios amniotic prolactin / M. De Santis, A.F. Cavaliere, G. Noia et al. // Prenatal diagnosis. 2000. – Vol. 20, №4. – P. 397-398.
195. Alvarez, H. Ultrasonographic normal et pathologique du cerveau foetal / II. Alvarez, S. Levi // Ultrasound. Med. Biol. 1984. – Vol. 10, №1. – P. 61-77.
196. Amniotic fluid index measurments during pregnancy / J.P. Phelan, M.O. Ahn, C.V. Smith et al. // J. Reprod. Med. 1987. – №32. – P. 601-602.
197. Amniotic fluid index variations after amniocentesis, amnionfusion and amnioreduction: preliminary data / D. Gramellini, G. Piantelli, O. Marino et al. // Clin. Exp. Obstet. Gynaecol. 1997. – Vol. 24, №2. – P. 70-73.
198. Amniotic fluid index: an appropriate predictor of perinatal outcome / S.M. Shmoys, M. Sivkin, C. Dery et al. // Am. J. Perinatal. 1990. – Vol. 7, №3. -P.266-269.
199. Amniotic fluid volume assessment with the four- quadrant technique at 36-42 weeks gestation / J.P. Phelan, C.V. Smith, P. Broussard et al. // J. Reprod. Med. -1987.-Ж32.-Р. 540.
200. Antenatal diagnosis of twin- twin transfusion syndrome by ultrasound / B.G. Wittman et al. // Obstet. Gynaecol. 1981. – Vol. 58. – P. 123.
201. Athey, P.A. Ultrasound in Obstetrics and Gynaecology / P.A. Atliey, P.P. Hadlock. St. Louis: Mosby Corp., 1985. – 382 p.
202. Barnhard, Y. Is polyhydramnios in an ultrasonographically normal fetus an indication for genetic evaluation? / Y. Barnhard, J. Bar- Hava, M.Y. Divon // Am. J. Obstet. Gynaecol. 1995. – Vol. 173, №5. – P. 1523-1527.
203. Barry, A.P. Hydramnios: a survey of 100 cases / A.P. Barry // Br. J. Med. Sci. 1953.-Vol. 61.-P. 257.
204. Bates, H.R. Hydramnios and the fetal lung. A selective review / H.R. Bates // Am. J. Obstet. Gynaecol. 1979. – Vol. 135, №1. – P. 154.
205. Baumann, P. Intraamniotic infection, cytokines and premature labor / P. Baumann, R. Romero // Wien. Klin. Wochenschr. 1995. – Bd. 107, №20. – S. 598-607.
206. Bromley, B. Solid masses on the fetal surface of the placenta: differential diagnosis and clinical outcome / B. Bromley, B.R. Benacerraf// J. Ultrasound Med. 1994. – Vol.13, №11. -P883-886.
207. Cabrol, D. Treatement de g’ hydramnios par L’ indometacine / D. Cabrol, M. Uzan, C. Sureau //Rev. P. Gynecol. Obstet. 1983. – Vol. 78, №10. – P. 643.
208. Cabrol, D. Treatment of symptomatic polyhydramnios with indomethacin / D. Cabrol, D. Jannet, E. Pannier // Eur. J. Obstet. Gynaecol. Reprod. Biol. -1996. -Vol.66.-№l.-P. 11-15.
209. Campbell, S. The antenatal assessment of utero- placental and feto- placental blood flow using Doppler ultrasound / S. Campbell, T. Cohen- Overbeer, M. Pearce // Ultrasound Med. Biol. 1985. – Vol. 11, №2. – P. 329-339.
210. Cardvveil, M.S. Polyhydramnios: A review / M.S. Cardweil // Obstet. Gynecol. Surv. 1987. – Vol. 42, №10. – P. 612-617.
211. Chau, A.C. Ultrasonographic measurement of amniotic fluid volume in normal diamniotic twin pregnancies / A.C. Chau, S.L. Kjos, B.W. Kovaes // Am. J. Obstet. Gynaecol. 1996. – Vol. 174, №3. – P. 1003-1007.
212. Chlamydia trachomatis infection in pregnancy and effect of treatment on outcome / G.M. Ryan, Th.N. Abdella, S.G. Me Neeley et al. // Am. J. Obstet. Gynecol. 1990. – Vol. 162, №1. -P. 34-39.
213. Chorioamnionitis: its association with pregnancy outcome and microbial infection / P.A. Quinn, J. Butany, J. Taylor, W. Hannah // Am. J. Obstet. Gynecol. 1987. – Vol. 156, №2. – P. 379-387.
214. Cooperstock, M. Circadian incidence of labor onset hour in preterm birth and chorioamnionitis / M. Cooperstock, J.E. England, R.A. Wolfe // Obstet. Gynecol. 1987. – Vol. 70, №6. – P. 852-855.
215. Desmedt, E.J. The significance of polyhydramnios diagnosed during labour or at caesarean section / E.J. Desmedt, O.A. Henry, N. A. Beischer // Aust. N. Z. J. Obstet. Gynaecol. 1990. – Vol. 30, №3. – P. 201-202.
216. Diagnosis of twin twin transfusion at 18 weeks gestation / B.R. Elajalde, M.M. Elajalde, A.M. Wagner et al. // J. Clin. Ultrasound. 1983. – Vol. 11, №8.-P. 442-446.
217. Dodson, M.G. Microorganisms and premature labor / M.G. Dodson, S.J. Fortunate III. Reprod. Med. 1988. – Vol. 33, №1 (Suppl.). – P. 87-96.
218. Doerr, H.W. Cytomegalovirus: infection in pregnancy / H.W. Doerr // J. Virol. Method. 1987. – Vol. 17, №1-2. – P. 127-132.
219. Doppler asessment of the renal blood flow velocity waveform during indomethacin therapy for preterm labor and polyhydramnios / G. Mari, K.J. Moise Jr., R.L. Deter et al. // Obstet. Gynaecol. 1990. – Vol. 75, №2. – P. 199-201.
220. Doubilet, P.M. Sonografic evalution of intrauterine growth retardation / P.M. Doubilet, C.B. Benson //Am. J. Roentgenol. 1995. – Vol. 164, №3. – P. 709711.
221. Duenhalter, I.H. Fetal respiration, quantitative measurement of amniotic fluid inspired near term by human and rhesus fetuses / I.H. Duenhalter, LA. Pritchard //Am. J. Obstet. Gynaecol. 1977. – Vol. 78. – P. 158-164.
222. Efficacy and safety of indomethacin therapy for polyhydramnios / F. Carmona, S. Marthner- Komon, C. Mortera et al. // Eur. J. Obstet. Gynaecol. Reprod. Biol. 1993. – Vol. 52, №3. – P. 175-180.
223. Elevations of amniotic fluid macrophage inflammatory protein-1 alpha concentrations in women during term and preterm labor / D.J. Dudley, C. Hunter, M. Michell, M.W. Varner// Obstet. Gynecol. 1996. – Vol. 87, №1. -P. 94-98.
224. Faber, B.L. Recurrent acute polyhydramnios treated with indomethacin / B.L. Faber // South Afr. Med. J. 1990. – Vol. 78, №4. – P. 215-216.
225. Frequency of fetal anomalies in sonographycally defected polyhydramnios / N. Damato, R.A. Filly, R.B. Goldstein et al. // J. Ultrasound Med. 1993. -Vol. 12, №1.-P. 11-15.
226. Gibbs, R.S. Chorioamnionitis and bacterial vaginosis / R.S. Gibbs// Am. J. Obstet. Gynecol. 1993. – Vol. 169, №2. – Pt.2. – P. 460-462.
227. Gibbs, R.S. Infection diseases of the female genital tract / R.S. Gibbs, R.S. Sweet. 3’rd ed. – London, 1995. – 792 p.
228. Gilbert, R. Toxoplasmosis / R. Gilbert // Congenital and prenatal infections. -Cambrige university press, 2000. P. 305-320.
229. Grannum, P.A. The ultrasonic changes in the maturing placenta and their relation to fetal pulmonic maturity / P.A. Grannum, R.L. Berkowitz, J.C. Hobbins // Am. J. Obstet. Gynec. 1979. – Vol. 133, №8. – P. 915-922.
230. Hansmann, M. Ultrasound diagnosis in obstetrics and gynecology / M. Hansmann, B.J. Hackeloer, A. Staudach. Berlin: Springer-Verlag, 1986. -495 p.
231. Healy, D.L. Chronic idiopathic polyhydramnios evidence fora defect in the chorion leave receptor for lactogenic hormones / D.L. Healy, A.C. Herington, С. O’ Herliny // J. Clin. Endocrinol. Metab. 1983. – Vol. 56. – P. 520-523.
232. Hebertson, R.M. Amniotic epithelial ultrastructure in normal, polyhydramnic and oligohydramnic pregnancies / R.M. Hebertson, M.E. Hommond, MJ. Bryson // Obstet. Gynecol. 1986. – Vol. 68, №1. – P. 74-79.
233. Hill, L.M. Oligohydramnios: ultrasonicaly detected incidense and subsequent fetal outcome / L.M. Hill, R. Breeckle, K.P. Wolfgram // Am. J. Obstet. Gynecol. 1983. – Vol. 147, №4. – P. 407-410.
234. Histologic chorioamnionitis in pregnancies os various gestational ages: implications in preterm rupture of membranes / R.P. Perkins, Sn.M. Zhou, Butler C., B.J. Skipper // Am. J. Obstet. Gynecol. 1987. – Vol. 70, №6. – P.856-860.
235. Histologic chorioamnionitis, microbial infection, and prematurity / F.J. Zlatnic, T.M. Gellhaus, J.A. Benda et al. // Obstet. Gynecol. 1990. – Vol. 76, №3. – P. 355-359.
236. Hohmann, M. Hydramnios. Etiology, diagnosis and possible therapy / M. Hohmann, W. Konzel // Gynakologe. 1995. – Vol. 28, №3. – P. 163-167.
237. Hormonal and biochemical parameters in polyhydramnios / I. Phocas, E. Salamalchis, A. Sarandakon, P.A. Zourias // Eur. J. Obstet. Gynaecol. Reprod. Biol. 1987. – Vol. 25, №4. – P. 277-286.
238. Huskinson, I. Toxoplasma antigens recognized by immunoglobulin G subclasses during acute and chronic infection / I. Huskinson, P.N.N. Stepick-Bien, F. Aranjo // J. Clin. Microbiol. 1989. – Vol. 27, №9. – P. 2031-2038.
239. Hydramnios and maternal renal failure relief with fetal therapy / A.E. Seeds, R.C. Cefalo, W.N.P. Herberd, W.A. Bowes // Obstet. Gynaecol. 1977. – Vol. 64.-P. 265-290.
240. Indomethacin and the fetal non function syndrome / D.Keersema, P.A. De Zong et al. // Eur. J. Obstet. Gynaecol. Reprod. Biol. 1983. – Vol. 16. – P. 113-121.
241. Indomethacin and the fetal renae non function syndrome / D. Veersema, P.A. De Long et al. // Eur. J. Obstet. Gynaecol. Reprod. Biol. 1983. – Vol. 16. -P. 113-121.
242. Indomethacin therapy and fetal urinae production in twins with polyhydramnios / D.J. Rosen, M.D. Fejgin, R. Rabinowitz et al. // J. Perinat. Med. 1991. – Vol. 19, №3. – P. 173-176.
243. Isolation of Chlamydia trachomatis from amniotic fluid G.B./ Thomas, J. Jones, A.J. Sbarra et al. // Obstet. Gynecol. 1990. – Vol. 76, №3. – P. 519520.
244. Khaidar, A. Changes in the amniotic fluid volume in fetal structural anomalies / A. Khaidar, A. Khadzheiv // Akush. Ginekol. Sofiia. 1997. – T. 36, №1. – C. 18-21.
245. Kirshoon, B. Indomethacin therapy in the treatment of symptomatic polyhydramnios / B. Kirshoon, G. Man, K.J. Moise Jr. // Obstet. Gynaecol. -1990 Vol. 75, №2. – P. 202-205.
246. Kitterman, J.A. Fetal breathing movements and ingibitors of prostaglandin synthesis / J.A. Kitterman, G.C. Liggins // Semin. Perinatal. 1980. – Vol. 4. -P. 97-100.
247. Kodriguez, M.H. Polyhydramnios: does reducting the amniotic fluid volume decrease the incidence of prematurity? / M.H. Kodriguez // Clin. Perinatol. -1992. Vol. 19, №2. – P. 359-366.
248. Krause, S. Polyhydramnios with maternal lithium treatment / S. Krause, F. Ebbesen, A.P. Lange // Obstet. Gynacol. 1990. – Vol. 75. – P. 504-506.
249. Krohn, M.A. Characteristics of women with clinical intra-amniotic infection who deliver preterm compared with term / M.A. Krohn, S.Z. Hitti // Am. J. Epidemiol. 1998. – Vol. 147, №2. – P. 111-116.
250. Kuijak, A. An atlas of ultrasonography in obstetrics and gynecology. N.Y., 1987.-P. 113-136.
251. Kuijak, A. Transvaginal color Doppler. N.Y.: The Parthenon Publishing Group, USA, 1991.-P. 53-64.
252. Kurulilla, A. Use of continuous fluid drainage for severe polyhydramnios due to twin transfusion syndrome / A. Kurulilla, G. Busby, S. Ramsevvak // Clin. Experimen. Obstet. Gynaecol. 2001. – Vol. 28, №2. – P. 123-125.
253. Large- volume therapeutic amniocentesis in the treatment of hydramnios / J.P. Elliott, A.T. Sawyer, Т.О. Kadin, R.E. Strong // Obstet. Gynaecol. 1994. -Vol. 84, №6. – P. 1025-1027.
254. Lower genital tract swabs in the prediction of intrauterine infection in preterm prelabour rupture of the membranes / S.G. Carroll, S. Papaioannou, I.L. Ntumazah et al. // Br. J. Obstet. Gynecol. 1996. – Vol. 103, №1. – P. 54-59.
255. Machin, G.A. Hydramnios in twin pregnancy / G.A. Machin, K. Still // Am. J. Obstet. Gynaecol. 1990. – Vol. 162, №6. – P. 1625-1626.
256. Martenal indomethacin therapy in the treatment of polyhydramnios / M. Mamopoulos, E. Assimakopoulos, E.A. Reece et al. // Am. J. Obstet. Gynaecol. 1990. – Vol. 162, №5. – P. 1225-1229.
257. Maternal smoking and the risk of polyhydramnios / W. Myhra, M. Davis, B.A. Mueller, D. Hickok // Am. J. Public. Health. 1992. – Vol. 82, №2. – P. 176-179.
258. Melvin, G. Transvaginal ultrasound / G. Melvin, C. Dodson. N.Y.: Livingston, 1995.-352 p.
259. Mendelsohn, C. Primary pulmonary hypoplasia / C. Mendelsohn, G.M. Hutchins //Am. J. Dis. Child. 1977. – Vol. 131. – P. 1220.
260. Moise, K.J.Jr. Polyhydramnios / K.J. Moise Jr. // Clin. Obstet. Gynaecol. -1997. Vol. 40, №2. – P. 266-279.
261. Moise, K.J.Jr. Polyhydramnios: problems and treatment / K.J. Moise Jr. // Semin. Perinatol. 1993. – Vol. 40, №2. – P. 197-209.
262. Moore, T.R. Clinical assessment of amniotic fluid / T.R. Moore // Clin. Obstet. Gynaecol. 1997. -Vol. 40, №2. – P. 303-313.
263. Moore, T .R. Superiority of the four- quadrant sum over the single- deepest-pocket technique in ultrasonografic identification of abnormal amniotic fluidvolume / T.R. Moore // Am. J. Obstet. Gynaecol. 1990. – Vol. 163, №3. – P. 762-767.
264. Moore, Th.R. The amniotic fluid index in normal human pregnancy / Th.R. Moore, J.E. Cayle // Am. J. Obstet. Gynaecol. 1990. – Vol. 162, №5. – P. 1168-1179.
265. Much, D.H. Prevalence of Chlamidia infection in pregnant patients / D.H. Much, S.V. Veh // Public Health Rep. 1991. – Vol. 106, №5. – P. 490-493.
266. Mueller- Heubach, E. Histologic choriomnionitis and preterm delivery in different patient populations / E. Mueller- Heubach, D.N. Rubinstein, S.Sh. Schwarz // Obstet. Gynecol. 1990. – Vol. 75, №4. – P. 622-626.
267. Nalbanski, B. Excessive hydramnion, its management and complication during delivery / B. Nalbanski, D. Nikolovv // Akusherstvo i ginecologiia Sofiia. 2000. -Vol. 39, №1. – P. 44-45.
268. Newton, E.R. Bacterial vaginosis and intraamniotic infection / E.R. Newton, J. Piper, W. Pearis // Am. J. Obstet. Gynecol. 1997. – Vol. 176, №3. – P. 672- 677.
269. Nordstrum, L. Indomethacin treatment for polyhydramnios. Effective but potentially dangerous? / L. Nordstrum, M. Westgren // Acta. Obstet. Gynaecol. Scand. 1992. -Vol. 71, №3. – P. 239-241.
270. Panting- Kemp, A. Substance abuse and polyhydramnios / A. Panting- Kemp, T. Nguyen, L. Castro // Am. J. Obstet. Gynaecol. 2002. – Vol. 187, №3. – P. 602-605.
271. Pathophysiology of polyhydramnios in twin transfusion syndrome / P. Wieacker, C. Wilhelm, H. Prumpeler et al. // Fetal. Diagn. Ther. 1992. -Vol. 7, №2. – P. 87-92.
272. Phelan, J.P. Polyhydramnios: fetal and neonatal implications / J.P. Phelan, G.I. Martin // Clin. Perinatal. -1989. Vol. 16, №4. – P. 987-994.
273. Physiomorphology of twin transfusion syndrome / S. Sekija et al. // Obstet. Gynaecol. 1977. – Vol. 50. – P. 288.
274. Placental histology and clinical characteristics of patients with preterm premature rupture of membranes / F. Arias, A. Victoria, K. Cho, F. Kraus // Obstet. Gynecol. 1997. – Vol. 89, №2. – P. 265-271.
275. Pollard, J.K. Intrauterine infection and the effects of inflammatory mediators on prostaglandin production by myometrial cells from pregnant women / J.K. Pollard, M.D. Mitchell // Am. J. Obstet. Gynecol. -1996. Vol. 174, №2. – P. 682-686.
276. Polyhydramnios e gravidanza. Revisione di 296 casi / F. Pepe, F. Nardo, T. Baldacchino et al. //Minerva ginecol. 1988. – Vol. 40, №1. – P. 19-26.
277. Polyhydramnios: Ultrasonically Detected Prevalence and Neonatal Outcome / L.M. Hill, R. Breeckle, M.G. Thomas, I.K. Fries //Obstet. Gynaecol. 1987. -Vol. 69, №1.-P. 21-25.
278. Prenatal diagnosis of congenital human cytomegalovirus infection / U. Nicolini, A.Kusterman, B. Tasis et al. // Prenatal Diagn. 1997. – Vol. 14. -P. 903-906.
279. Primary cytomegalovirus infection in adolescent pregnancy / M.G. Kumar, E. Gold, J. Jacobs et al. // Pediatrics. 1984. – Vol. 74. – P. 493-500.
280. Prophylactic adenine arabinoside following marrow transplantation / K.G. Kraemer, P.E. Neuman, W.G. Ruves, E.D. Thomas // Transplant. Practice. -1978.-Vol. 10.-P. 237-240.
281. Quantifiable polyhydramnios. Diagnostic and Management / D.E. Carlson, L.D. Plaft, A.Z. Medearis, J. Horenstein // Obstet. Gynaecol. 1990. – Vol. 75, №6. – P.989-993.
282. Queenan, J.T. Polyhydramnios and oligohydramnios / J.T. Queenan // Contemp. Obstet. Gynecol. -1991. №36. – P. 60.
283. Queenan, J.T. Polyhydramnios: chronic versus acute / J.T. Queenan, E.G. Cadow //Am. J. Obstet. Gynaecol. 1970. – Vol. 108, №3. – P. 349-355.
284. Quinlan, R.W. Hydramnios. Ultrasound diagnosis and its impact on perinatal management and pregnancy outcome / R.W. Quinlan, A.C. Cruz, M. Martin // Am. J. Obstet. Gynaecol. 1983. – Vol. 145, №3. – P. 306-318.
285. Rapid detection of human cytomeralovirus in the urinae of humans / G. Alpert, M.C. Mazeron, R. Colimon, S. Plotkin // J. Infect. Dis. 1985. – Vol. 152, №3.-P. 631-633.
286. Redestad, A. Acute polyhydramnios in twin pregnancy of retrospective study with special reference to therapeutic amniocentesis / A. Redestad, P.A. Thomassen //Acta. Obstet. Gynaecol. Scand. 1990. – Vol. 69, №4. – P. 297300.
287. Relation of mild idiopathic polyhydramnios to perinatal outcome / C.V. Smith, R.D. Plambeck, W.F. Rayburn, K.J. Albaugh // Obstet. Gynaecol. -1992. Vol. 79, №3. – P. 387-389.
288. Relationship between fetal urinae production and amniotic fluid volume in normal pregnancy complicated by diabetes / L.C. Van Otterlo, J.M. Wladimiroff, H.C.S. Wallenburg // Br. J. Obstet. Gynaecol. 1977. -Vol. 84. – P. 205-209.
289. Relationships of vaginal Iactobacillus, species, cervical Chlamydia trachomatis, and bacterial vaginosis to preterm birth / J. Martius, M.A. Krohn, Sh.L. Hillier et al. // Obstet. Gynecol. 1988. – Vol. 71, №1. – P. 89-95.
290. Resolving polyhydramnios: clinical significance and subsequent neonatal outcome / L.M. Hill, N. Lazebnik, A. Many, J.G. Martin // Ultrasound Obstet. Gynaecol. 1995. – Vol. 6, №6. – P. 421-424.
291. Robertson, A.W. Amniocentesis indications / A.W. Robertson // Nebr. Med. J. 1987. – Vol. 77, №9. – P. 263-264.
292. Safar, E. Indometacine et fonction renale foetal / E. Safar, B. Maria, I. Barrat // Nouv. Press. Med. 1983. – Vol. 12. – P. 96.
293. Second- trimester polyhydramnios: evaluation with us / C.J. Sivit, M.C. Hill, J.W. Zarsen, J.M. Zande // Radiology. 1987. – Vol. 165, №2. – P.467-461.
294. Seeds, A.E. Current concepts of amniotic fluid dynamics / A.E. Seeds // Am. J. Obstet. Gynaecol. 1980. – Vol. 138, №5. – P. 575-586.
295. Significance of oligohydramnios complicating pregnancy / L. Shenker, K.L. Reed, C.F. Anderson et al. // Am. J. Obstet. Gynec. 1991. – Vol. 164. – P. 1597-1599.
296. Smith, C.V. Amniotic fluid assessment / C.V. Smith // Obstet. Gynaecol. Clin. North. Am. 1990. – Vol. 17, №1. – P. 187-200.
297. Sonographic detection of polyhydramnios / N.M. Zamah, M.S. Gillieson, I.H. Waeters et al. // Am. J. Obstet. Gynaecol. 1982. – Vol. 142, №5. – P. 523527.
298. Strivastava, R. Amniotic fluid cytology as an indicator of foetal maturity / R. Strivastava, M.S. Uerma // J. Obstet. Gynaecol. India. 1984. – Vol. 34, №2. -P. 245-238.
299. Subjective ultrasonografic assessment of amniotic fluid depth: comparison with the amniotic fluid index / M. Hallak, B. Kirhon, E. O’ Brian Smith et al. //Fetal. Diagn. Ther. 1993. – Vol. 8, №4. – P. 256-260.
300. The association between decreased amniotic fluid volume and treatment with nonsteroid antiinflammatory agents for preterm labor / D.E. Hickok, K.A. Hollenbach, S.F. Reilley et al. // Am. J. Obstet. Gynaecol. 1989. – Vol. 160, №6.-P. 1525-1531.
301. The association between polyhydramnios and preterm delivery / A. Many, L.M. Hill, N. Lazebnic, J.G. Martin // Obstet. Gynaecol. 1995. – Vol. 86, №3.-P. 389-391.
302. The four- quadrant assessment of amniotic fluid volume. An adjunct to antepartum fetae heart rate testing / S.E. Rutherford et al. // Obstet. Gynecol. 1987.-Vol. 70.-P. 353.
303. Treatment of polyhydramnios with prostaglandin synthetase inhibitor (indomethacin) / D. Cabrol, R. landesman, R. Muller et al. // Am. J. Obstet. Gynaecol. 1987. – Vol. 157, №2. – P. 422-426.
304. Ultrasound evaluation of amniotic fluid volume. II. The relationship of increased amniotic fluid volume to perinatal outcome / P.F. Chamberlain, F.A. Manning, E. Morrison et al. // Am. J. Obstet. Gynaecol. 1984. – Vol.150, №3.-Р. 250-254.
305. Vang, N. Amnion infections syndrom / N. Vang // Gynaec. Prax. 1980. -Vol. 4, №1.-P. 37-46.
306. Vintzileos, A.M. The use and misuse of fetal biophysical profile / A.M. Vintzileos, W.A. Campbell, D.J. Nochimson // Am. J. Obstet. Gynec. 1987. – Vol. 156, №3.-P. 527-533.
307. Vogel, M. Plazenta / M. Vogel // Pathologic. Berlin: Springer – Verlag, 1984.-Vol. 3.-P. 511-570.
308. Weir, P.E. Acute polyhydramnios- a complication ofmonozygens twin pregnancy / P.E. Weir, G.J. Ratten, N.A. Beisher // Br. J. Obstet. Gynaecol. -1979. Vol. 86, №11. – P. 849-853.
309. Weissman, A. Acute polyhydramnios recurrent in four pregnancies. A case report / A. Weissman, E.R. Zimmer // J. Reprod. Med. 1987. – Vol. 32, №1. -P. 65-66.
310. Williams, K. Correlation of subjective assessment of amniotic fluid with amniotic fluid index / K. Williams, B.K. Wittmann, J. Dansereau // Eur. J. Obstet. Gynaecol. Reprod. Biol. 1992. – Vol. 46, №1. – P. 1-5.
Особенности анамнеза, течения беременности и родов при многоводии Текст научной статьи по специальности «Клиническая медицина»
помощью критерия х2 и точного критерия Фишера (ТКФ). Результаты считали значимыми при p<0,05. Статистическую обработку данных проводили с помощью программы «MedCalc 10.2.0.0» (MedCalc, Mariakerke, Belgium). Результаты исследования и их обсуждение. Возраст обследуемых находился в пределах от 21 до 38 лет. Средний возраст в основной группе составил 29,4±4,8 года, в группе сравнения – 27,8±4,7 года (Т=0,5, р=0,6). Данная беременность была первая у 7 (23,3±7,7%) женщин с многоводием и у 7 (23,3±7,7%) пациенток группы сравнения, первородящими были 10 (33,3±8,6%) женщин основной группы и 8 (26,7±8,1%) при физиологической беременности. При анализе течения беременности выявлены заболевания респираторного тракта (ОРИ, тонзиллит), гинекологическая патология (вагинит), патология мочевыделительного тракта (пиелонефрит), данные представлены в таблице 1. Инфекции, передаваемые половым путем, а также бактериальный вагиноз, у пациенток двух групп не диагностированы. Средний уровень глюкозы крови в основной группе составил 4,4 ммоль/л против 4,3 ммоль/л в группе сравнения.
Таблица 1 – Осложнения течения беременности у женщин основной группы и группы сравнения, п (р±5р%).
Признак Основная группа (n=30) Группа сравнения (n=30) Статистическая значимость
Вагинит 11 (36,7±8,8%) 10 (33,3±8,6% х2 =0; р=1
ОРИ 4 (13,3±6,1%) 11 (36,7±8,8%) X2 =3,2; р=0,07
Тонзиллит 4 (13,3±6,1%) – ТКФ, р=0,11
Пиелонефрит 2 (6,7±4,7%) 1 (3,3±3,1%) х2 =0; р=1
Анемия I-II степени 7 (23,3±7,7%) – ТКФ, р=0,01
Все женщины основной группы во время беременности получали антибиотикотерапию по причине многоводия. В основной группе имело место родоразрешение путем операции кесарево сечения в 3 (10 ±5,5%) случаях, из которых 2 (6,7±4,7%) родов были преждевременными.
У первой беременной роды вторые, преждевременные на сроке 33-34 недели. Двойня диамниотическая, дихориональная. у обоих плодов выявлено многоводие: Индекс амниотической жидкости (ИАЖ) составил 271 и 252, соответственно. У второй пациентки роды первые, преждевременные на сроке 36-37 недель, диагностирована хроническая плацентарная недостаточность, задержка роста плода 1 степени. В группе сравнения все беременности закончились физиологическими срочными родами. Послеродовой период у родильниц двух групп протекал без особенностей.
Средняя масса детей основной группы составила 3548±446 грамм, а в группе сравнения – 3448±240 грамм. У 8 (26,7±8,1%) детей основной группы ранний неонатальный период протекал с осложнениями, потребовавших увеличение пребывания детей в стационаре в отличие от детей группы сравнения, у которых имело место физиологическое течение данного периода (ТКФ, р=0,05).
Заключение. В ходе исследования выявлено, что у пациенток с многоводием и у женщин с нормальными значениями уровня околоплодных вод значимых различий в течение беременности и родов не выявлено. Тем не менее отмечена тенденция к увеличению осложненного течения раннего неонатального периода у детей, у матерей которых во время беременности диагностировано многоводие (26,7%; р=0,05). Полигидрамнион является фактором риска преждевременных родов, а также осложненного течения раннего неонатального периода у детей, что требует тщательного наблюдения за течением беременности и состоянием плода и дифференцированного подхода к ведению беременности и родов при различных причинах. Мы в ходе собственного исследования столкнулись с так называемым идиопатическим многоводием, так как у всех пациенток уровень гликемии был приблизительно равен и не превышал допустимые значения для соответствующего триместра. Не было диагностировано внутриутробных инфекций и пороков развития у новорожденных. Выявление данной формы многоводия при исключении остальных причин позволило бы снизить количество врачебных вмешательств и применение лекарственных средств во время беременности до минимума. Литература
1. Течение беременности и родов у женщин с многоводием / М. Ф. Киселевич [и др.]. // Научные ведомости. -2013. – № 25. – С. 137-140.
2. Büchel, J. Differentialdiagnostik und Therapie. Das Polyhydramnion / J. Büchel, G. Manegold-Brauer // info@gynäkologie. – 2015. – Vol. 4. – S. 16-18.
УДК 618.36-007.274
РЕЗУЛЬТАТЫ РОДОРАЗРЕШЕНИЯ ЖЕНЩИН С ИСТИННЫМ ПРИРАЩЕНИЕМ ПЛАЦЕНТЫ С ИСПОЛЬЗОВАНИЕМ ЭМБОЛИЗАЦИИ МАТОЧНЫХ АРТЕРИЙ ИЛИ БЕЗ НЕЕ Власова К.С.
Научный руководитель: к.м.н., доцент Фомина И. В.
ФГБОУ ВО Тюменский ГМУМинздрава России, кафедра акушерства и гинекологии. Адрес: ул. Одесская, 54, Тюмень, Тюменская обл., 625023. E-mail: [email protected] Kseniya [email protected] – Власова Ксения Сергеевна
Резюме. Статья посвящена вопросам диагностики, способам и результатам родоразрешения женщин с аномалией прикрепления плаценты. Описаны ультразвуковые признаки приращения плаценты, осложнения беременности, исходы
родоразрешений в зависимости от метода. С целью профилактики и предотвращения возможного маточного кровотечения и лишения женщины детородного органа использован метод эмболизации маточных артерий перед операцией кесарева сечения. Успешное завершение родов метропластикой, а значит, сохранение матки дает позитивные перспективы в плане репродуктивного здоровья.
Ключевые слова: истинное приращение плаценты, эмболизация маточных артерий, беременность, диагностика. RESULTS OF DELIVERY IN PATIENTS WITH PLACENTA ACCRETA WITH USING EMBOLISATION OF UTERINE ARTERIES OR WITHOUT IT Vlasova K. S.
Scientific adviser – Candidate of Medicine, assistant professor Fomina I. V.
Tyumen State Medical University
54, Odesskaya St., Tyumen, 625023, Russia
Abstract. The article is devoted to diagnostics, methods and results of delivery of women with an anomaly of placenta attachment. Ultrasonic signs of placenta increment, complications of pregnancy, outcomes of deliveries depending on the method are described. In order to prevent possible uterine bleeding and deprivation of the woman of the genital organ, the method of uterine artery embolization before the operation of cesarean section was used. Successful completion of labor with metroplasty, and hence the preservation of the uterus, gives positive prospects in terms of reproductive health. Key words: true increment, embolization of uterine arteries, pregnancy, diagnostics
Введение. Акушеры-гинекологи всех стран мира столкнулись с проблемой роста числа родоразрешений путем операции кесарева сечения и как следствие этого с ростом ряда весьма характерных осложнений беременности. Так, частота приращения плаценты в течение последних десятилетий возросла в десятки раз. В 50-х годах ХХ века частота ее составляла 1 случай на 30000 родов [3], а в настоящее время – 1 : 1000-2500 [2,4]. Истинное приращение плаценты возникает ввиду инвазии ворсин хориона в миометрий. Чаще встречается у женщин с сочетанием в анамнезе рубца на матке и наличием выскабливаний полости матки. Родоразрешение данной категории пациенток сопровождается высоким риском массивной кровопотери, требующей адекватной трансфузионной терапии и применения верной хирургической тактики, чаще заключающейся в экстирпации матки и безвозвратной потери детородного органа и утрате репродуктивной функции для женщины. В настоящее время активно обсуждаются вопросы альтернативных методов профилактики массивного кровотечения при приращении плаценты, различных вариантов “обескровливания” матки во время оперативного вмешательства: двусторонняя перевязка внутренних подвздошных артерий в сочетании с терапией метотрексатом после родоразрешения [1], эмболизации маточных артерий (ЭМА) [4], временная баллонная окклюзия внутренних подвздошных артерий. Возможность применения тех или иных методик часто зависит и от конкретной клинической ситуации, и от технических возможностей акушерской службы в данном регионе. Цель: проанализировать случаи родоразрешений женщин с истинным приращением плаценты. Задачи: 1. Изучить клинико-анамнестическую характеристику женщин с истинным приращением плаценты 2. Выявить ультразвуковые признаки истинного приращения плаценты и срок их диагностики 3. Оценить материнские исходы у пациенток с истинным приращением плаценты с различными объемами оперативного вмешательства во время кесарева сечения. Материалы и методы. Проведено сплошное ретроспективное исследование всех случаев родоразрешений женщин с истинным приращением плаценты с 2014 по 2017 гг. в акушерском стационаре ГБУЗ ТО “Перинатальный центр” (г. Тюмень), далее ПЦ и выездной бригадой акушеров-гинекологов ПЦ на базе Областной Клинической Больницы №2 (ОКБ № 2) г. Тюмени. Материалом явились 38 историй родов и индивидуальных карт женщин, родоразрешенных с данной патологией за указанный период. Критерием включения в исследование явилось наличие у роженицы истинного приращения плаценты. Статистическая обработка полученных данных проводилась с применением пакета прикладных программ STATISTICA (версия 6.0). рассчитывали среднее (М) и стандартное отклонение (SD), достоверность отличий определяли с помощью критерия Манна Уитни.
Результаты и их обсуждение. Оказание медицинской помощи пациенткам с приращением плаценты в Тюменской области (ТО) имеет свои особенности. На базе ПЦ отсутствует необходимая для проведения ЭМА рентгеноперационная и сосудистый хирург, поэтому родоразрешение этих женщин в плановом порядке проводятся на базе ОКБ №2 выездной бригадой акушеров-гинекологов ПЦ, где имеются данные технические условия. При необходимости родоразрешения в экстренном порядке (преждевременная отслойка плаценты или предлежание плаценты с кровотечением) оно проводится в ПЦ. Все роженицы были разделены на 2 группы: I группа – 28 женщин (73,7%), которым было выполнено родоразрешение путем операции донного кесарева сечения в плановом порядке с последующим после извлечения плода применением эмболизации маточных артерий, метропластикой и сохранением матки на базе ОКБ№2 г. Тюмени; II группа – 10 женщин (26,3%), которым родоразрешение выполнено в экстренном порядке путем операции кесарева сечения с экстирпацией матки. В первой группе всем 100% пациенткам сохранили основной детородный орган – матку, а во второй все ее лишились. Средний возраст достоверно не отличался во всех группах и составил по группам: в первой – 33,5±4,2, во второй 34,4±5,6. Все 100% пациенток имели отягощенный акушерский анамнез (ОАА) и у всех имелся один и более рубец на матке. Сочетание наличия рубца на матке и выскабливаний полости матки выявлено в 48,1% случаев в первой и 50% во второй группе. Истинное приращение плаценты диагностировано у всех пациенток. При изучении диагностики данной аномалии выявлено, что в 48,1% и 60 % в I и II группах соответственно уже в I триместре беременности определялись такие УЗ-признаки, как необычная локализация хориона (низкое прикрепление/перекрывает внутренний зев), что наряду с ОАА в виде оперативных вмешательств на матке (кесарево сечение в анамнезе) – 92,6% и 100%, позволяет заподозрить аномалию прикрепления. Во II триместре гестации низкое прикрепление плаценты/отсутствие миграции наблюдалось в 96,2% (из них n=3 – в области рубца) и 100%. Также
Рlacental chorioangiomas: diagnosis and management | Shelaeva
Введение
Хорионангиомы, или гемангиомы плаценты, — наиболее распространенные доброкачественные опухоли плаценты, частота которых составляет 0,2–139 случаев на 10 000 родов. По данным исследования секционного материала хорионангиомы обнаруживают в 1 % всех плацент, подвергнутых морфологическому исследованию [1, 2]. Большие опухоли (диаметром более 5 см) встречаются реже — в 0,2–4 случаях на 10 000 родов.
Хорионангиомы являются нетрофобластическими опухолями и развиваются из примитивной хориальной мезенхимы приблизительно на второй-третьей неделе беременности и представлены большим количеством новообразованных сосудов капиллярного типа [1, 2].
По данным литературы, сроки первичного обнаружения таких опухолей при ультразвуковом исследовании составляют 19–36 недель беременности. Выявить хорионангиомы в первом триместре беременности, как правило, не удается. Хорионангиомы крупных размеров могут осложнять течение беременности. Так, преждевременные роды в таких случаях наблюдаются в три раза чаще, чем при неосложненной беременности [1, 2]. Кроме того, в литературе есть указания на частое сочетание хорионангиом с многоводием, кровотечениями при беременности, сердечной недостаточностью, развивающейся на их фоне у плода, а также внутриутробной гибелью плода [1–4]. Однако в большинстве случаев при наличии хориоангиомы плаценты наблюдается неосложненное течение беременности [1, 2].
Ультразвуковое исследование является ведущим методом диагностики опухолей плаценты. Небольшие опухоли, не имеющие клинического значения, при ультразвуковом исследовании во время беременности обычно обнаружить не удается [1, 3–5].
Для иллюстрации возможностей ультразвуковой диагностики при выявлении хорионангиом плаценты в статье приводятся несколько самостоятельных клинических наблюдений, а также обсуждается алгоритм тактики ведения пациенток при данной патологии плаценты.
Клинические наблюдения
- Повторнородящая C., 42 года, обратилась в НИИ АГиР им. Д.О. Отта в 24 недели беременности с диагнозом: «Опухоль плаценты, острое многоводие». В анамнезе у пациентки было двое срочных физиологических родов и 6 искусственных абортов без осложнений. Опухоль плаценты при настоящей беременности впервые была обнаружена в 20 недель при выполнении скринингового ультразвукового исследования.
При ультразвуковом исследовании, осуществленном в 24 недели в НИИ АГиР им. Д.О. Отта, было обнаружено, что на плодовой поверхности плаценты на расстоянии 2 см от места отхождения пуповины определяется солидное образование однородной эхоструктуры, средней эхогенности (близкой к ткани плаценты) размером 38 × 24 мм (рис. 1). Размеры плода по данным фетометрии соответствовали менструальному сроку. Было обнаружено выраженное многоводие — амниотический индекс составил 320 мм. При доплерометрическом исследовании плацентарный кровоток был не нарушен. Пациентка была госпитализирована в дородовое отделение института для динамического наблюдения.
Рис. 1. Наблюдение 1. Беременность 25 недель. Размеры опухоли плаценты 38 × 25 мм
В дородовой клинике с целью профилактики острого многоводия пациентке была назначена терапия индометацином, проводилась профилактика развития у новорожденного респираторного дистресс-синдрома путем инфузии глюкокортикоидов. С целью оценки функцио нального состояния плода и динамики роста опухоли и количества околоплодных вод ультразвуковые осмотры и доплерометрию плацентарного кровотока проводили с частотой два раза в неделю.
При ультразвуковом исследовании, выполненном в 25–26 недель, отмечено увеличение количества околоплодных вод; амниотический индекс составил 470 мм. При доплерометрии плацентарного кровотока нарушений не было. В этих обстоятельствах было решено произвести разгрузочную амниоредукцию, при которой было эвакуировано 3400 мл светлых околоплодных вод.
В дальнейшем было произведено еще 3 разгрузочных амниоцентеза: в 27–28, 31–32 и 33 недели беременности, при которых было удалено 2100, 3000 и 1700 мл амниотической жидкости соответственно. В целом с 25-й по 33-ю неделю беременности было удалено более 10 л амнио тической жидкости. При этом в амниоцитах методом QF-PCR были исследованы молекулярные маркеры 21, 13 и 18-й хромосомы, что позволило исключить хромосомные заболевания у плода.
При динамическом ультразвуковом наблюдении отмечался рост опухоли: ее размеры увеличились в два раза и в 33–34 недели составили 79 × 54 мм (рис. 2). После 30-й недели беременности по плодовой поверхности опухоли появились множественные тонкостенные сотоподобные полости, заполненные анэхогенным содержимым (рис. 3). Кроме того, при цветном доплеровском картировании (ЦДК) отмечено появление признаков гиперваскуляризации опухоли: в центре и по периферии образования визуализировались сосуды диаметром 5–9 мм, имеющие артериальный и венозный спектр кривых скорости кровотока, с низкой периферической резистентностью (рис. 4).
Рис. 2. Наблюдение 1. Беременность 33–34 недели. Размеры опухоли плаценты 79 × 54 мм
Рис. 3. Наблюдение 1. Тонкостенные кистозные сотоподобные полости с геморрагическим содержимым по плодовой поверхности плаценты
Рис. 4. Наблюдение 1. ЦДК поверхностных сосудов опухоли плаценты, формирующих артериовенозный шунт
С 30-й недели беременности у плода появилась умеренная вентрикуломегалия (диаметры задних рогов боковых желудочков составляли до 12 мм). При этом в 33–34 недели беременности по данным ультразвуковой фетометрии плод соответствовал 34–35 неделям. Доплерометрические показатели маточно-плацентарного и плодово-плацентарного кровотоков были в пределах нормы. Максимальная систолическая скорость кровотока в средней мозговой артерии плода не превышала физиологическую норму для срока беременности.
В связи с нарастающим многоводием и ростом размеров опухоли пациентка была родоразрешена досрочно операцией кесарева сечения при сроке беременности 33–34 недели. Родилась живая девочка массой 2580 г, длиной 44 см с оценкой по шкале Апгар 7 баллов.
При визуальном осмотре у новорожденной определялись ярко-розовые кожные покровы, отечность кожных покровов головы и верхней части туловища. В первый день жизни в крови новорожденной были выявлены признаки полицитемии. Клинический анализ крови: количество лейкоцитов — 26 ∙ 106/л, эритроцитов — 6 ∙ 1012/л, гемоглобин — 235 г/л, гематокрит — 69,5 %. Количество тромбоцитов — в пределах нормы. По данным нейросонографии, выполненной на первый день жизни, у новорожденной была выявлена умеренная вентрикулодилатация. В раннем неонатальном периоде состояние новорожденной было удовлетворительным, респираторных нарушений не наблюдалось.
В течение первых дней жизни новорожденной проводилась инфузионная терапия. На фоне дегидратирующей терапии окружность головы ребенка уменьшилась на три сантиметра, диаметр задних рогов боковых желудочков мозга постепенно уменьшался с 18 мм (в первый день) до 11 мм на третий день жизни и до 9 мм на 7-й день жизни. При нейросонографическом исследовании, осуществленном через месяц после рождения, признаки вентрикулодилатации и неврологические нарушения у ребенка отсутствовали. В настоящий момент девочке 5 лет, и она развивается в соответствии с возрастной нормой.
При визуальном осмотре плаценты в краевом ее отделе вблизи места отхождения пуповины на плодовой поверхности обнаружен опухолевый узел размером 7,5 × 6,0 × 5,0 см эластичной консистенции, четко отграниченный от окружающих тканей, на разрезе — серовато-красноватого цвета (рис. 5, 6, 8). На плодовой поверхности образования определялись множественные тонкостенные полости с геморрагическим содержимым (рис. 7). Кроме того, на поверхности образования определялись крупные сосуды, имеющие связь с сосудами пуповины (рис. 9). При разрезе опухоли обнаружена полость с геморрагическим содержимым размером 20 × 10 мм (рис. 8).
Рис. 5. Наблюдение 1. Макропрепарат: плодовая поверхность плаценты, общий вид опухоли, расположенной по периферии плаценты рядом с местом отхождения пуповины
Рис. 6. Наблюдение 1. Макропрепарат: материнская поверхность плаценты, общий вид опухоли
Рис. 7. Наблюдение 1. Макропрепарат: тонкостенные кистозные сотоподобные полости с геморрагическим содержимым по плодовой поверхности плаценты
Рис. 8. Наблюдение 1. Макропрепарат: солидная часть опухоли плаценты
Рис. 9. Наблюдение 1. Макропрепарат: cосуды на поверхности опухоли, формирующие артериовенозный шунт: 1 — хорионангиома, 2 — пуповина, 3 — артерии, 4 — вена
При гистологическом исследовании плаценты была отмечена морфологическая картина нетрофобластической доброкачественной опухоли, представленной большим количеством мелких сосудов микроциркуляторного русла, преимущественно капиллярного типа, местами с уплощенной эндотелиальной выстилкой, наличием фокусов некробиотических и некротических изменений ткани, перифокальными зонами выраженного кальциноза и отека. Морфогистологическое заключение — гемангиома плаценты (хорионангиома).
- Повторнородящая Л., 32 года, поступила в НИИ АГиР им. Д.О. Отта в 24 недели беременности с диагнозом: «Опухоль плаценты, угрожающие преждевременные роды, многоводие, изосенсибилизация по системе АВО». В анамнезе у пациентки были две беременности: срочные неосложненные роды и неразвивающаяся беременность 5–6 недель, осложнившаяся повторным выскабливанием полости матки в связи с кровотечением. Опухоль плаценты при настоящей беременности впервые была выявлена в 22–23 недели при выполнении скринингового ультразвукового исследования.
При ультразвуковом исследовании, осуществленном в 24 недели в НИИ АГиР им. Д.О. Отта, в верхнем полюсе плаценты в месте вхождения пуповины было обнаружено эхонеоднородное образование с солидным компонентом средней эхогенности (близкой к ткани плаценты) и жидкостными сотоподобными включениями на плодовой поверхности размером 87 × 55 мм (рис. 10, 11). Образование содержало сосуды пуповины, и при ЦДК определялись множественные сосуды с характерным спектром. Размеры плода по данным фетометрии соответствовали менструальному сроку. Было обнаружено выраженное многоводие — амниотический индекс составил 340 мм. При доплерометрическом исследовании плацентарный кровоток был не нарушен. В дородовой клинике с целью профилактики острого многоводия пациентке была назначена терапия индометацином, с целью профилактики респираторного дистресс-синдрома новорожденного — глюкокортикоиды. Получала сохраняющую и антибактериальную терапию. От проведения разгрузочного амниоцентеза пациентка отказалась.
Рис. 10. Наблюдение 2. Беременность 24–25 недель. Размеры опухоли плаценты 87 × 55 мм
Рис. 11. Наблюдение 2. Беременность 24–25 недель. ЦДК сосудов пуповины в составе опухоли плаценты
При ультразвуковом исследовании, выполненном в 26–27 недель, отмечено увеличение количества околоплодных вод, амнио тический индекс составил 450 мм. Также отмечен рост опухоли: ее размеры увеличились до 105 × 104 мм (рис. 12). Кроме того, методом ЦДК отмечено появление признаков гиперваскуляризации опухоли: увеличилось количество сосудов, имеющих характерный для сосудов пуповины артериальный и венозный спектр кровотока. На фоне острого многоводия отмечено усиление симптомов угрозы прерывания беременности.
Рис. 12. Наблюдение 2. Беременность 26–27 недель. Размеры опухоли плаценты 105 × 104 мм
В 27–28 недель беременности произошли спонтанные преждевременные роды. Родилась живая недоношенная девочка массой 1270 г, длиной 39 см, в состоянии асфиксии с оценкой по шкале Апгар 3/3 балла. Проводилась респираторная терапия в режиме ИВЛ и вводился куросурф. В связи с изосенсибилизацией по АВО со вторых суток после рождения отмечалась желтуха, гипербилирубинемия и гепатомегалия. В клиническом анализе крови при рождении выявлен лейкоцитоз: количество лейкоцитов — 30 ∙ 106/л, эритроцитов — 4 ∙ 1012/л, гемоглобин — 179 г/л, гематокрит — 54 %, количество тромбоцитов — в пределах нормы. С четвертых суток развилась внутриутробная пневмония. Проводилась инфузионная, фото- и антибактериальная терапия. С 4-х суток отмечено появление неврологической симптоматики по типу угнетения ЦНС. На 12-й день жизни для дальнейшего лечения ребенок переведен в детскую городскую больницу.
В родах проводилось ручное отделение и выделение плаценты, в связи с чем плацентарная ткань и опухолевая поверхность были значительно повреждены. При визуальном осмотре после родов плаценты в месте отхождения пуповины по плодовой поверхности обнаружен плотный белесый опухолевый узел диаметром до 8–9 см плотной консистенции, четко отграниченный от окружающих тканей (рис. 13). При морфогистологическом исследовании — хорионангиома плаценты с нарушенной целостностью, большим количеством сосудов, выраженным ангиоматозом и наличием дистрофических и некротических изменений.
Рис. 13. Наблюдение 2. Макропрепарат: солидная часть опухоли плаценты
- Повторнородящая Ч., 35 лет, в анамнезе одна беременность, закончившаяся плановым оперативным родоразрешением в связи с предлежанием плаценты. При данной беременности в связи с наличием биохимических маркеров хромосомной патологии в 13 недель была проведена инвазивная пренатальная диагностика — хорионбиопсия. В 31 неделю беременности при выполнении третьего скринингового ультразвукового исследования в НИИ АГиР им. Д.О. Отта были впервые визуализированы опухоли плаценты. В нижних отделах низко расположенной и утолщенной до 45–55 мм плаценты, ближе к хориальной пластинке, на расстоянии 4 см от места отхождения пуповины, обнаружены три солидных образования однородной эхоструктуры и средней эхогенности (близкой к ткани плаценты). Размеры образований составили 20 × 20, 16 × 16 и 27 × 17 мм и не изменялись при наблюдении в динамике. В двух образованиях при цветовом доплеровском картировании обнаружены сосуды со спектром, характерным для артерии пуповины со средней периферической резистентностью. Третье образование было бессосудистым (рис. 14). Размеры плода по данным фетометрии соответствовали менструальному сроку. Было обнаружено умеренное многоводие — амниотический индекс составил 240 мм. При доплерометрическом исследовании маточно-плацентарный кровоток был не нарушен. Пациентка госпитализирована в дородовое отделение в НИИ АГиР им. Д.О. Отта в 34–35 недель беременности в связи с появлением симптомов угрожающих преждевременных родов и нарастанием многоводия. В динамике отмечено увеличение количества околоплодных вод (амниотический индекс составил 320 мм).
Рис. 14. Наблюдение 3. Беременность 34 недели: солидные образования плаценты однородной эхо структуры
В 36 недель беременности пациентка была родоразрешена операцией кесарева сечения в связи преждевременным излитием околоплодных вод. Родился живой мальчик массой 2750 г, длиной 49 см с оценкой по шкале Апгар 7 баллов. В клиническом анализе крови: количество лейкоцитов — 18 ∙ 106/л, эритроцитов — 5 ∙ 1012/л, гемоглобин — 176 г/л, гематокрит — 50 %. Количество тромбоцитов — в пределах нормы. Ранний неонатальный период осложнился умеренно выраженными респираторными нарушениями и пневмонией.
При визуальном осмотре плаценты в краевом отделе ее плодовой поверхности обнаружены множественные сероватые узлы плотной консистенции, на разрезе — серовато-красноватого цвета диаметром до 25 мм (рис. 15). Морфогистологическое заключение — гемангиомы плаценты с нарушением питания и гиалинозом.
Рис. 15. Наблюдение 3. Макропрепарат: солидные образования плаценты
- Повторнородящая Б., 32 года, наблюдалась в НИИ АГиР им. Д.О. Отта с 12 недель беременности. В анамнезе у пациентки двое срочных физиологических родов. Течение настоящей беременности осложнилось гестационным сахарным диабетом. Опухоль плаценты при настоящей беременности впервые была обнаружена в 22 недели при выполнении рутинного ультразвукового исследования. В верхнем полюсе плаценты на плодовой поверхности на расстоянии 2,5 см от места отхождения пуповины обнаружено солидное образование однородной эхоструктуры пониженной эхогенности (несколько ниже эхогенности окружающей ткани плаценты) размером 50 × 25 мм (рис. 16, 17). Размеры плода по данным фетометрии соответствовали менструальному сроку. Околоплодные воды были в переделах нормы — амниотический индекс составил 120 мм. С 26 недель наблюдалось многоводие, без прогрессирования, амниотический индекс — 240–250 мм. На протяжении беременности наблюдался умеренный рост опухоли плаценты без изменения ее эхоструктуры с сохранением умеренной васкуляризации. При сроке беременности 37–38 недель размеры опухоли составили 75 × 45 мм (рис. 18), были выявлены признаки диабетической фетопатии, предполагаемая масса плода составила 4000 г, окружность живота плода была более 90-й процентили, определялся второй контур головы и живота плода, подкожная жировая клетчатка у плода была утолщена до 6,2 мм. При сроке 38 недель беременности пациентка была родоразрешена операцией кесарева сечения. Родился живой мальчик массой 4000 г, длиной 53 см с оценкой по шкале Апгар 8 баллов с признаками диабетической фетопатии. Ранний нео натальный период протекал без осложнений. Клинический анализ крови: количество лейкоцитов — 16 ∙ 106/л, эритроцитов — 4,5 ∙ 1012/л, гемоглобин — 140 г/л, гематокрит — 45 %. Количество тромбоцитов — в пределах нормы.
Рис. 16. Наблюдение 4. Беременность 22–23 недели: солидное эхооднородное образование пониженной эхогенности размером 50 × 25 мм
Рис. 17. Наблюдение 4. Беременность 22–23 недели: 1 — солидное эхооднородное образование пониженной эхогенности, 2 — сосудистая ножка, опухоли, 3 — пуповина
Рис. 18. Наблюдение 4. Беременность 36–37 недель: размеры опухоли 76 × 47 мм
При визуальном осмотре плаценты на амниональной поверхности вблизи места отхождения пуповины обнаружен белесоватый узел эластичной консистенции, соединенный с пуповиной сосудистой ножкой длиной 3 см. На разрезе — однородный узел темно-красноватого цвета, в тонкой капсуле. Микроскопически: опухоль была представлена кровеносными сосудами, преимущественно капиллярного типа, расположенными в развитой строме. Морфогистологическое заключение — гемангиома плаценты.
Обсуждение
При наличии опухолей в плаценте характер развивающихся на этом фоне осложнений у беременной и плода непосредственно зависит от размеров опухоли и ее гистологического строения. Хорионангиомы, имеющие крупные размеры, обычно вызывают наибольшее количество осложнений беременности.
Ведущим методом диагностики новообразований плаценты является ультразвуковое исследование, при котором, как правило, обнаруживаются одиночные, редко множественные, имеющие четкие границы солидные и/или кистозные образования, расположенные на плодовой поверхности вблизи места отхождения пуповины, окруженные четко выраженной капсулой или псевдокапсулой. Опухоли могут находиться в толще плацентарной ткани или на плодовых оболочках и иметь сосудистую ножку. Нередко определяется связь их кровоснабжения с сосудами пуповины. Оценить степень васкуляризации и смоделировать структуру сосудистого русла опухоли позволяет цветное доплеровское картирование и доплеромерия кровотока ее сосудов [7, 16, 18].
Ультразвуковые находки при хорионангиомах плаценты весьма разнообразны. Известно три гистологических типа хорионангиом, которые во многом определяют эхографические признаки опухоли: клеточный, ангиобластический и дегенеративный [11]. Для первого типа характерно преобладание низкодифференцированного клеточного компонента, который обусловливает преимущественно солидную структуру опухоли. Второй тип — ангиобластический, наиболее типичный для хорионангиомы. В этом случае преобладает сосудистый тип, или выраженный ангиоматоз. При третьем варианте в опухоли преобладают дегенеративные изменения. Однако нередко обнаруживают смешанное гистологическое строение опухолей.
Ангиобластический вариант строения хорионангиомы, при котором выявляется разветвленная сеть новообразовавшихся сосудов, как правило, сопровождается максимальным количеством осложнений. При таком типе хорионангиомы фетальные потери составляют до 30 %. При этом сосудистое русло опухоли, как правило, формирует артериовенозный шунт. Артериовенозный шунт приводит к неадекватному газообмену в терминальных ворсинах и депонированию крови. Аномальный сосудистый шунт может направлять кровь в обоих направлениях от плода и к плоду, создавая предпосылки для тяжелых гемодинамических и метаболических нарушений. Следствием таких изменений, при сбросе крови от плода, является развитие у плода анемии, тромбоцитопении, печеночной недостаточности, гипопротеинемии, сердечной недостаточности, также формируется многоводие. Во втором варианте (к плоду) происходит увеличение венозного возврата к сердцу плода; у него наблюдается гиперволемия, полицитемия, сердечная недостаточность, развивается многоводие. Результатом обоих вариантов течения может быть антенатальная гибель плода.
Хорионангиомы дегенеративного типа обычно имеют солидное строение и низкую васкуляризацию. При ультразвуковом исследовании некротические и дегенеративные изменения в хорионангиоме могут проявляться появлением анэхогенных бессосудистых полостей в центре и/или по периферии опухоли.
Многоводие является патогномоничным симптомом хорионангиомы и развивается в 14–33 % случаев. Существует прямая корреляция между размерами, степенью васкуляризации опухоли и выраженностью многоводия [4, 9, 10]. В свою очередь при выраженном многоводии частым осложнением течения беременности является ее невынашивание. Имеются данные о разрешении многоводия при применении индометацина [11].
Во всех описанных нами случаях отмечалось многоводие, более выраженное при крупных опухолях. В двух случаях острого многоводия терапия индометацином оказалась неэффективной. Пролонгировать беременность и получить жизнеспособного новорожденного, минимизировать постнатальные осложнения при остром многоводии позволили проведенные нами серийные разгрузочные амниоцентезы.
В первых двух описанных нами случаях данные морфофункционального и гистологического исследований крупных опухолей плаценты свидетельствовали о наличии дегенеративно-ангиобластического типа хорионангиом. Выраженная внутриопухолевая сосудистая сеть привела в первом случае к формированию артериовенозного шунта и увеличению венозного возврата к сердцу плода. Результатом этого явилась полицитемия, обнаруженная в крови новорожденного. Появление умеренной вентрикулодилатации, выявленной у плода и новорожденного, быстро разрешившейся в раннем постнатальном периоде, по-видимому, связано с повышенным венозным возвратом к сердцу плода и гиперволемией. Во втором и третьем случаях в гистологической структуре хорионангиом преобладал клеточный компонент с низкой васкуляризацией, что сопровождалось минимальным количеством осложнений и благоприятными перинатальными исходами.
В литературе описаны случаи успешного внутриутробного инвазивного лечения хорионангиом. Считают, что при выявлении ультразвуковых признаков тяжелой анемии у плода (повышении максимальной систолической скорости кровотока в средней мозговой артерии при наличии или отсутствии у него водянки) показано проведение плоду внутриматочных внутрисосудистых гемотрансфузий [12, 13]. Также есть указание на эффективность операций, направленных на деваскуляризацию опухоли: внутриопухолевого введения 100 % этилового спирта или эмболизации сосудов опухоли под ультразвуковым контролем [12]. Кроме того, прекращение внутриопухолевого кровотока возможно при фетоскопической лазерной или электрокоагуляции сосудов опухоли [14, 15]. Особенно эффективным является сочетание внутриутробных трансфузий и манипуляций, направленных на деваскуляризацию опухоли. Успех инвазивных вмешательств, как считают авторы, во многом зависит от исходного функционального состояния плода (наличия или отсутствия признаков сердечной недостаточности и выраженности гемодинамических нарушений у плода) [12–15].
В литературе имеются отдельные наблюдения, описывающие сочетание хорионангиомы плаценты с хромосомной патологией у плода, чаще с болезнью Эдвардса. При этом у таких плодов помимо хорионангиомы определялись и другие маркеры хромосомной патологии [16]. Таким образом, показания для проведения пренатальной диагностики хромосомной патологии плода при хорионангиоме обсуждаются с учетом дополнительных рисков.
При планировании способа родоразрешения помимо функционального состояния плода следует учитывать и ряд факторов, способных осложнить течение родового акта: в первую очередь это большие размеры и локализация опухоли. Планируя роды, следует учитывать риск травматизации опухоли с развитием кровотечения из ее сосудов. При гиперваскулярных хорионангиомах в четыре раза чаще, чем в популяции, встречаются такие осложнения беременности, как отслойка плаценты (4 %) и преэклампсия (16,8 %) [1–3, 9]. Значительные размеры опухоли, обусловливающие высокий риск кровотечения, прогрессирование признаков ее гиперваскуляризации и формирование множественных жидкостных образований на поверхности опухоли, являются показанием для оперативного родоразрешения, которое с учетом функционального состояния плода может быть выполнено досрочно.
Дифференциальная диагностика
В связи с тем что в плацентарной ткани встречаются различные типы опухолей, выявление в ней объемных образований нередко требует дифференциальной диагностики. Описанные выше ультразвуковые характеристики позволяют отличить хорионангиомы от тератом, метастатических опухолей, опухолей трофобласта (частичный пузырный занос и хорионкарцинома), субмукозных миом матки и ретроплацентарных гематом [1–3, 11, 17, 18].
Тератомы плаценты исключительно редкие опухоли, обычно имеющие смешанное солидно-кистозное строение со слабой васкуляризацией, а в 10–20 % имеют исключительно кистозное строение, 40 % плацентарных тератом кальцифицированы.
Источником появления метастатических опухолей в плаценте может быть опухолевый процесс у плода (нейробластома, гигантский пигментный невус, лейкемия) или первичные злокачественные опухоли матери (меланомы, лимфомы, саркомы, опухоли молочных желез и яичников). Более половины меланом метастазируют в плаценту — это около 30 % метастазов плаценты. 27 % метастазов проникают в плод, из них 18 % приходится на меланому.
Ультразвуковое изображение в достаточной степени отражает морфологические характеристики двух видов трофобластических опухолей. При частичном пузырном заносе в пределах опухолевого узла наблюдаются гипо- и анэхогенные зоны округлой формы. Для хорионкарциномы характерно наличие узла солидного строения и зоны повышенной васкуляризации в толще миометрия с высокой периферической резистентностью.
Дифференциальный эхографический диагноз следует проводить также с миомой матки, особенно при вторичных изменениях в узле (отек, некроз). Ретроплацентарные гематомы расположены, как правило, ближе к базальной поверхности плаценты и характеризуются отсутствием васкуляризации.
Выводы
Таким образом, ключевым моментом диагностики и определения тактики ведения беременности при хорионангиоме является ультразвуковое исследование. Динамическое ультразвуковое наблюдение с использованием аппаратов с высокой разрешающей способностью позволяет рано выявить опухоль плаценты и сделать предположение о ее гистологическом типе, а также своевременно обнаружить признаки гиперваскуляризации опухоли и пред положить формирование патологического сосудистого шунта. Инвазивные вмешательства (амниоцентез и амниоредукция) при хорион ангиоме являются эффективным методом терапии острого многоводия и позволяют пролонгировать беременность. Крупные размеры гиперваскуляризированной опухоли, имеющей артериовенозный шунт, являются показанием для досрочного оперативного родоразрешения.
Многоводие (слишком много околоплодных вод)
Многоводие – это когда вокруг ребенка во время беременности слишком много околоплодных вод. Амниотическая жидкость – это жидкость, которая окружает вашего ребенка в утробе матери.
Слишком много околоплодных вод обычно выявляется во время медосмотра на поздних сроках беременности.
Обычно это не является признаком чего-то серьезного, но вам, вероятно, придется пройти несколько дополнительных осмотров. Обычно вам рекомендуют рожать в больнице.
Будет ли у меня здоровая беременность и ребенок?
У большинства женщин с многоводием не будет серьезных проблем во время беременности, и они будут иметь здорового ребенка.
Но есть несколько повышенный риск осложнений при беременности и родах, например:
Вам потребуются дополнительные обследования для выявления этих проблем. Обычно вам рекомендуют рожать в больнице.
Симптомы многоводия
Многоводие имеет тенденцию к постепенному развитию и может не проявляться заметных симптомов.
У некоторых женщин наблюдаются такие симптомы, как:
Это могут быть общие проблемы для беременных и не обязательно вызваны многоводием. Поговорите со своей акушеркой, если у вас есть эти симптомы и вы беспокоитесь.
В редких случаях жидкость может быстро скапливаться вокруг ребенка. Обратитесь к акушерке или врачу, если ваш животик внезапно увеличился в размерах.
Анализы, проверки и лечение, если у вас многоводие
В течение оставшейся части беременности у вас, вероятно, будет:
Иногда вам может потребоваться лечение для уменьшения количества жидкости.Некоторые могут быть осушены с помощью иглы, или вам могут дать лекарство, чтобы остановить выработку большего количества жидкости.
Ваша акушерка или врач также могут поговорить с вами о любых изменениях в вашем плане родов.
Что вы можете сделать, если у вас многоводие
Если вам сказали, что у вас многоводие:
- постарайтесь не волноваться, помните, что многоводие обычно не является признаком чего-то серьезного
- много отдыхайте, если вы работаете можете подумать о начале отпуска по беременности и родам
- поговорите со своим врачом или акушеркой о вашем плане родов, в том числе о том, что делать, если у вас отошли воды или роды начались раньше, чем ожидалось
- поговорите со своей акушеркой или врачом, если у вас есть какие-либо опасения за себя или вашему ребенку, например, если у вас появятся какие-либо новые симптомы, вы почувствуете себя очень некомфортно или ваш животик внезапно увеличится в размерах
Возможно, вам будет полезно поговорить с другими женщинами, у которых было многоводие.Вы можете попробовать присоединиться к онлайн-форуму, например, к форуму NCT HealthUnlocked.
Роды и роды при многоводии
Обычно вам рекомендуют рожать в больнице. Таким образом, любое оборудование или лечение, необходимое вам или вашему ребенку, легко доступны.
Обычно можно подождать, пока роды начнутся естественным путем. Иногда может потребоваться индукция (начало родов с помощью лекарств) или кесарево сечение (операция по рождению ребенка), если есть риск для вас или вашего ребенка.
Вероятно, при родах у вас будет выделяться много жидкости – это нормально, и беспокоиться не о чем. Во время родов также может потребоваться пристальное наблюдение за сердцебиением вашего ребенка.
После родов ваш ребенок пройдет обследование, чтобы убедиться, что он здоров, и ему, возможно, сделают несколько анализов. Например, им через глотку можно провести зонд, чтобы проверить наличие проблем с кишечником.
Причины многоводия
Часто неясно, почему во время беременности иногда накапливается слишком много жидкости, но это может быть вызвано:
Большинство детей, чьи матери имеют многоводие, будут здоровы.Если вы обеспокоены или имеете какие-либо вопросы, поговорите со своим врачом или акушеркой.
Последняя проверка страницы: 4 мая 2020 г.
Срок следующего рассмотрения: 4 мая 2023 г.
Многоводие
Многоводие – это когда у вас слишком много околоплодных вод. Амниотическая жидкость – это жидкость, которая окружает ребенка в матке (матке). Это очень важно для развития вашего ребенка.
Как узнать, есть ли у вас многоводие?
У многих женщин с многоводием симптомы отсутствуют.Если у вас много околоплодных вод, у вас могут возникнуть боли в животе и затрудненное дыхание. Это потому, что матка давит на ваши органы и легкие.
Ваш лечащий врач использует ультразвук для измерения количества околоплодных вод. Есть два способа измерения жидкости: индекс околоплодных вод (AFI) и максимальный вертикальный карман (MPV).
AFI проверяет глубину околоплодных вод в четырех областях матки. Затем эти суммы складываются. Если ваш AFI больше 24 сантиметров, у вас многоводие.
MPV измеряет самую глубокую область матки, чтобы проверить уровень околоплодных вод. Если ваш MPV больше 8 сантиметров, у вас многоводие.
Спросите своего поставщика, если у вас есть вопросы об этих измерениях.
Какие проблемы может вызвать многоводие?
Многоводие может увеличить риск этих проблем во время беременности:
- Преждевременные роды – Рождение до 37 недель беременности
- Преждевременный разрыв плодных оболочек (PROM) – когда амниотический мешок разрывается после 37 недель беременности, но до начала родов
- Отслойка плаценты – когда плацента частично или полностью отделяется от стенки матки до рождения.
- Мертворождение – когда ребенок умирает в утробе матери после 20 недель беременности
- Послеродовое кровотечение – сильное кровотечение после родов
- Неправильное положение плода – когда ребенок не опущен головой и может потребоваться родить путем кесарева сечения
Что вызывает многоводие?
Примерно в половине случаев мы не знаем, что вызывает многоводие.В других случаях мы можем определить причину. Некоторые известные причины:
- Врожденные дефекты, особенно те, которые влияют на глотание ребенка. Глотание ребенка поддерживает постоянный уровень жидкости в матке.
- Диабет – слишком много сахара в крови
- Несоответствие между вашей кровью и кровью ребенка, такое как резус-фактор и болезни Келла
- Синдром трансфузии от близнецов к близнецам (TTTS) – Если вы вынашиваете однояйцевых близнецов, это означает, что у одного из близнецов слишком сильный кровоток, а у другого – слишком мало.
- Проблемы с пульсом ребенка
- Инфекция у ребенка
Как лечится многоводие?
Когда ультразвуковое исследование показывает, что у вас слишком много околоплодных вод, ваш врач проводит более подробное ультразвуковое исследование, чтобы проверить наличие врожденных дефектов и TTTS.
Ваш врач также может порекомендовать анализ крови на диабет и амниоцентез. Амниоцентез – это тест, при котором берется немного околоплодных вод вокруг ребенка, чтобы проверить наличие проблем, таких как врожденные дефекты.
Во многих случаях легкое многоводие проходит само по себе. В других случаях он может исчезнуть, когда проблема, вызвавшая его, будет устранена. Например, если причиной проблемы является частота сердечных сокращений вашего ребенка, иногда ваш поставщик медицинских услуг может дать вам лекарство, чтобы исправить это.
Если у вас многоводие, вам обычно проводят УЗИ еженедельно или чаще для проверки уровня околоплодных вод. Вы также можете сдать анализы, чтобы проверить здоровье вашего ребенка.
Избыток околоплодных вод может вызвать у вас дискомфорт.Ваш врач может прописать вам лекарство под названием индометацин. Это лекарство помогает снизить количество мочи, выделяемой вашим ребенком, поэтому оно снижает количество околоплодных вод. Амниоцентез также может удалить лишнюю жидкость.
Если к концу беременности у вас наблюдается легкое многоводие, но тесты показывают, что вы и ваш ребенок здоровы, вам обычно не требуется никакого лечения.
Распространено ли многоводие?
Около 1 из 100 (1 процент) беременных женщин имеют слишком много околоплодных вод.Обычно это происходит, когда жидкость накапливается медленно во второй половине беременности. У небольшого числа женщин жидкость накапливается быстро. Это может произойти уже на 16 неделе беременности и обычно вызывает очень ранние роды.
Последняя проверка: июнь 2013 г.
В ожидании неожиданного
Для Райана и Лорен Коул рождение ребенка всегда было частью их плана. Итак, вскоре после свадьбы в октябре 2017 года они узнали, что их новая семья из двух человек скоро вырастет до трех.Хотя путь к беременности для некоторых пар может быть долгим, Райан и Лорен забеременели довольно быстро, и все, казалось, шло по плану для будущих родителей.
Доктор Полли Трейнор, врач-акушер-гинеколог Riverview Health, работала врачом Лорен более 10 лет и теперь будет помогать ей создавать семью. Хотя Райан и Лорен уже планировали роды в Riverview Health из-за их существующих отношений с доктором Трейнором, экскурсия по родильному центру – это то, что заключило для них сделку.
«Вы могли сказать, что это была небольшая среда, но очень профессиональная, с чистыми большими комнатами», – сказала Лорен. «Медсестры также осмотрели все палаты в непосредственной близости, что было приятно знать».
После завершения родильного тура они продолжили подготовку к рождению ребенка. Они купили необходимые детские товары, отмечали каждый визит к врачу и посещали занятия по грудному вскармливанию. Но даже несмотря на всю их подготовку, никто из них не мог спланировать то, что должно было произойти.
«На 36 неделе ультразвуковое исследование показало, что у меня слишком много жидкости», – сказала Лорен. «Мне поставили диагноз многоводие. Это было удивительно, потому что у меня действительно не было никаких симптомов ».
Многоводие возникает при чрезмерном количестве околоплодных вод, окружающих ребенка в матке. В большинстве случаев это не причиняет вреда маме или ребенку, но следует внимательно следить за беременностью.
Лорен пошла на очередной визит к акушерству на следующей неделе и прошла нестрессовый тест из-за многоводия.Доктор Трейнор сообщил ей, что в течение следующей недели ее нужно будет вызвать.
«Рекомендуется вызвать в 38 недель с диагнозом многоводие», – сказал д-р Трейнор. «Избыток жидкости вокруг ребенка позволяет ребенку больше двигаться, что увеличивает вероятность неправильного предлежания и попадания ребенка в пуповину».
Райан и Лорен встретят своего ребенка раньше, чем они ожидали. «Во всяком случае, мы думали, что доставим поздно, потому что мы всегда слышали, что это типично для вашего первого», – сказала Лорен.«Поэтому, когда нам сказали, что нас заставят спровоцировать на 38 неделе, это было шоком».
В понедельник, 5 ноября 2018 г., нервничая и взволновавшись, Райан и Лорен зарегистрировались в родильном доме Riverview Health.
Спустя почти 24 часа Лорен не добилась больших успехов. Доктор Трейнор упомянула возможность кесарева сечения (кесарево сечение), но дала понять, что она будет избегать его, насколько это возможно.
«Доктор. Трейнор всегда честен с нами и предлагает варианты, но я доверяла ее мнению », – сказала Лорен.«Я слышала о других мамах, оказавшихся в подобных ситуациях, как моя, когда врачи так быстро переходили к кесарево сечению, но доктор Трейнор был непреклонен в отношении этого».
Той ночью Лорен благодарит свою ночную медсестру Грету Шок за то, что ей удалось полностью раскрыть рот.
«Клянусь, именно Грета заставила меня набрать 10 сантиметров», – сказала Лорен. «Во время моей второй ночи в больнице она убедилась, что я переворачиваюсь и лежу в разных положениях. Она была просто отличной поддержкой ».
Конечно же, когда дневная медсестра Лорен, Меган Брофи, штат Мэриленд, пришла проверить ее, она с радостью сообщила, что у Лорен было почти полное расширение.То, как Райан и Лорен описывают эту часть родов, больше похоже на оживление, чем на больничную палату с мамой, которая рожала почти 40 часов.
«Я чувствовала, что Меган была более взволнована, чем я», – вспоминала Лорен. «Энергия в комнате, когда я делал упражнения, была такой положительной. Медсестры позабавились. Они были так воодушевлены, и можно было сказать, что они гордились мной ».
Тем временем был вызван доктор Трейнор, который готовился приветствовать новорожденного Райана и Лорен.Пора было идти.
Взволнованный тем, что им удалось избежать кесарева сечения, доктор Трейнор помог Лорен пройти заключительные этапы, и вот так – прибыла девочка Ривер. Но после долгого ожидания встречи с малышом Коулз пришлось еще немного отложить радостную встречу.
«Медсестры положили Ривер мне на грудь всего на 10 секунд, прежде чем они подняли ее обратно», – сказала Лорен.
Комнату наполнила тишина. Первого крика, который указывает на то, что легкие новорожденного работают нормально, никогда не было.Райан ясно помнит, как радостное, волнующее настроение полностью изменилось, когда был вызван детский больничный врач. Из-за избытка жидкости в матке Лорен Ривер вдохнула жидкость во время родов, что вызвало у нее проблемы с дыханием.
Благодаря партнерству с детской больницей Пейтон Мэннинг, в родильном доме Riverview Health круглосуточно и без выходных работают педиатры для оказания помощи новорожденным и педиатрическим стационарным пациентам.
«Я сразу же смог добраться до постели Ривер», – сказал д-р.Кристал Видау, педиатр-госпиталь в Riverview Health. «Это было критически важно для благополучия Ривер. Мне удалось отсосать из нее довольно много жидкости, которую она проглотила во время родов, и начать эффективно ее вентилировать, или, по сути, дышать за ребенка ».
После быстрого вмешательства доктора Видау Ривер смогла самостоятельно дышать, и ее перевели на постоянное положительное давление в дыхательных путях (CPAP) – дополнительный кислород, который помогает держать дыхательные пути ребенка открытыми.
Новоиспеченные родители Райан и Лорен опасались худшего, поскольку их ребенок был доставлен в ясли для младенцев, нуждающихся в интенсивной терапии, уровня II.
«Мы смогли наблюдать за Ривер здесь, в нашем собственном отделении интенсивной терапии уровня II в Ривервью, без необходимости переводить ее в учреждение более высокого уровня», – сказал д-р Видау. «Это было замечательно для семьи, поскольку мама и папа могли продолжать заниматься физкультурой и работать над сцеживанием, а также грудным вскармливанием, когда Ривер была достаточно стабильной».
Ривер медленно отлучили от CPAP в течение примерно 36 часов, и к пятнице – через два дня после ее рождения – Райан и Лорен смогли забрать ее домой.
«К тому времени, когда нас выписали вечером в пятницу, все было в порядке», – сказала Лорен. «Ривер – отличный ребенок, и он очень хорошо спит дома».
Как это часто бывает с молодыми родителями, Райан и Лорен учатся по ходу дела, и один урок, который они быстро усвоили, – это ожидать неожиданного.
Многоводие, Гидрамнион, Избыток амниотической жидкости
Что такое многоводие?
Многоводие означает избыток околоплодных вод. (Это также известно как гидрамнион.) Это происходит примерно в 1-2 процентах беременностей. Когда околоплодных вод слишком мало, это называется олигогидрамнионом.
В большинстве случаев многоводие протекает в легкой форме и возникает, когда околоплодные воды постепенно накапливаются на более поздних сроках беременности. Легкие случаи часто проходят сами по себе, но в тяжелых случаях могут возникнуть осложнения.
Что такое околоплодные воды?
Амниотическая жидкость заполняет мешок, окружающий вашего развивающегося ребенка, и играет несколько важных ролей:
- Она смягчает вашего ребенка, защищая его от травм (например, если вы упадете).
- Он предотвращает сжатие пуповины, которое может снизить снабжение ребенка кислородом.
- Помогает поддерживать постоянную температуру в утробе матери.
- Защищает от заражения.
- Это позволяет вашему ребенку двигаться, чтобы его мышцы и кости развивались должным образом.
- Он помогает развитию пищеварительной и дыхательной систем, когда ваш ребенок глотает и выделяет его, «вдыхает» и «выдыхает» из легких.
Откуда берутся околоплодные воды?
В течение первых 14 недель беременности жидкость из кровеносной системы попадает в амниотический мешок.В начале второго триместра ваш ребенок начинает глотать жидкость и выделять мочу, которую он затем глотает снова, рециркулируя полный объем околоплодных вод каждые несколько часов. (Да, это означает, что большая часть жидкости в конечном итоге оказывается мочой вашего ребенка!)
Таким образом, ваш ребенок играет важную роль в поддержании необходимого количества жидкости в амниотическом мешке. Иногда, однако, эта система выходит из строя, что приводит либо к слишком большому, либо к слишком маленькому количеству жидкости – и то, и другое может создавать проблемы.
Сколько мне нужно околоплодных вод?
В нормальных условиях количество околоплодных вод увеличивается до начала третьего триместра.На пике от 34 до 36 недель у вас может быть около литра околоплодных вод. После этого она постепенно уменьшается, пока вы не родите.
Как я узнаю, что у меня слишком много околоплодных вод?
Ваш лечащий врач может заподозрить эту проблему, если ваша матка растет быстрее, чем следовало бы. Вы можете почувствовать одышку сильнее, чем обычно, как будто вы не можете полностью расширить свои легкие. У вас также может быть необычный дискомфорт в животе, усиление боли в спине и сильные отеки в ступнях и лодыжках.Ваш ребенок может находиться в ягодичном (или другом ненормальном) положении. Если у вас есть эти симптомы, ваш врач отправит вас на УЗИ.
Сонограф измеряет самые большие карманы околоплодных вод в четырех разных частях матки и складывает их вместе, чтобы увидеть, где вы оцениваете индекс околоплодных вод (AFI). Нормальный размер для третьего триместра составляет от 5 до 25 сантиметров (см). Высокой считается высота более 25 см.
Что может быть причиной этой проблемы?
Специалисты не знают, что вызывает много случаев многоводия, особенно легких.Наиболее частые причины многоводия:
.Сахарный диабет у матери У вас может закончиться высокий уровень жидкости, если у вас диабет, и вам сложно с ним справиться. Это потому, что вы, вероятно, вынашиваете большого ребенка в результате своего диабета. Многоводие диагностируется примерно у 10 процентов беременных диабетиков, обычно в третьем триместре.
Вынашивание близнецов или близнецов Если вы вынашиваете близнецов или близнецов, у вас повышенный уровень жидкости, потому что, опять же, они будут производить больше жидкости, чем один ребенок.Полигидрамнион особенно вероятен в случае синдрома переливания крови между близнецами, при котором у одного близнеца слишком мало околоплодных вод, а у другого – слишком много.
Другие, гораздо менее распространенные причины многоводия включают:
Генетические аномалии Младенцы с очень высоким уровнем жидкости с большей вероятностью будут иметь генетические аномалии, такие как синдром Дауна.
Аномалии плода В редких случаях у ребенка могут быть проблемы со здоровьем или врожденный дефект, из-за которых он перестает глотать жидкость, в то время как его почки продолжают производить больше.Это может включать любое состояние, которое затрудняет глотание, такое как стеноз привратника, расщелина губы или неба или какая-то закупорка желудочно-кишечного тракта. Некоторые неврологические проблемы, такие как дефект нервной трубки или гидроцефалия, также могут препятствовать глотанию ребенка.
Анемия плода В еще более редких случаях многоводие может быть признаком того, что у ребенка тяжелая анемия, вызванная несовместимостью крови по резус-фактору или инфекцией, такой как пятое заболевание. В обоих случаях проблему можно лечить с помощью внутриутробного переливания крови.Ребенок с пятой болезнью может выздороветь без лечения.
Инфекция при беременности . Некоторые материнские инфекции, такие как токсоплазмоз и сифилис, могут привести к многоводию.
Опасно ли многоводие для моего ребенка?
Не волнуйтесь. В большинстве случаев многоводие протекает в легкой форме и, как правило, не опасно. Это связано с постепенным накоплением околоплодных вод во второй половине беременности.
В редких случаях многоводие может вызвать осложнения. Чем больше у вас излишков околоплодных вод и чем раньше у вас будет многоводие, тем выше вероятность осложнений.Это может подвергнуть вас и вашего ребенка повышенному риску:
Что будет, если мне поставят диагноз многоводие?
Если вам поставили диагноз многоводие, ваш врач назначит ультразвуковое исследование с высоким разрешением для проверки на аномалии и, возможно, амниоцентез для проверки на генетический дефект и инфекции.
Вам также необходимо будет регулярно проходить нестрессовые тесты или УЗИ до конца беременности, чтобы следить за развитием вашего ребенка. И вы будете внимательно следить за признаками преждевременных родов.Если вы еще не проходили тестирование на гестационный диабет (этот тест обычно проводится между 24 и 28 неделями), вы пройдете тестирование сейчас.
Если ваше многоводие по-прежнему вызывает беспокойство, ваш опекун подготовится к возможности преждевременных родов. Она может прописать кортикостероиды, чтобы ускорить развитие легких и некоторых других органов вашего ребенка, чтобы он стал сильнее во время родов.
Очень редко проводят амниоцентез для слива излишков околоплодных вод.
Из-за повышенного риска осложнений (см. Выше) ваш опекун попросит вас явиться в больницу в начале родов – или сразу же, если у вас отойдет вода перед родами.За вами будут внимательно наблюдать во время родов, а также внимательно следить за вами после родов. (Послеродовое кровотечение более вероятно из-за того, что ваша чрезмерно растянутая матка не сможет нормально сократиться.)
Оценка многоводия и ведение его
Введение
Многоводие или многоводие – это ненормальное увеличение объема околоплодных вод. Выявление многоводия должно побудить к поиску основной этиологии. Двумя наиболее частыми патологическими причинами многоводия являются сахарный диабет матери и аномалии плода.Если этиология избытка околоплодных вод не установлена, многоводие называют «идиопатическим» или необъяснимым. Идиопатическое многоводие составляет от 60% до 70% случаев многоводия в опубликованных сериях и выявляется почти в 1% беременностей. В этом резюме SMFM Consult Series # 46 рассматриваются основные аспекты оценки и управления многоводием (Таблица 1).
Q | Как оценивается объем околоплодных вод?
После 20 недель беременности объем околоплодных вод оценивается с помощью
либо самого глубокого вертикального кармана (DVP), либо индекса амниотической жидкости (AFI).При многоплодной беременности применяется DVP. При использовании одного DVP многоводие определяется как размер ≥ 8,0 см. Когда используется AFI, обычно считается, что порог составляет 24 см или 25 см, в зависимости от того, выбран ли 95-й или 97-й процентиль.
Многоводие чаще всего выявляется в третьем триместре. Идиопатическое многоводие обычно выявляется в третьем триместре, при среднем гестационном возрасте от 31 до 36 недель в различных сериях.
Степень многоводия часто классифицируется как легкая, умеренная или тяжелая на основе AFI, равного 24.От 0 до 29,9 см, от 30,0 до 34,9 см и ≥ 35 см, или DVP от 8 до 11 см, от 12 до 15 см или ≥ 16 см, соответственно. Легкое многоводие составляет приблизительно от 65% до 70% случаев, умеренное многоводие – 20%, а тяжелое многоводие – <15%.
Q | Каковы основные причины многоводия?
Когда устанавливается этиология многоводия, чаще всего это аномалия плода или диабет матери. Другие потенциальные причины явно изолированного многоводия у структурно нормального плода включают аллоиммунизацию и врожденную инфекцию.Физиологически увеличение жидкости во многих из этих случаев может быть связано либо (1) с нарушением глотания плода, либо (2) с избыточным выделением мочи плода из-за сердечного выброса с высоким выбросом, почечной аномалии или осмотического диуреза плода. В общем, любая аномалия, достаточно серьезная, чтобы вызвать неиммунную водянку плода (NIHF), может привести к многоводию, поскольку эти образования часто связаны друг с другом. При материнском диабете гипергликемия матери приводит к гипергликемии плода с последующим осмотическим диурезом в околоплодные воды.
Аллоиммунизация может привести к анемии плода с последующим НИЗН и многоводием. Врожденные инфекции, такие как парвовирус, цитомегаловирус или сифилис, могут приводить к многоводию по разным причинам, включая анемию или сердечную дисфункцию.
Q | Какую оценку следует проводить при обнаружении многоводия?
Идиопатическое многоводие – диагноз исключения. Хотя причина может быть необъясненной во время беременности, основной риск выявления структурных или генетических аномалий после родов при беременности, связанной с явно идиопатическим многоводием, составляет от 9% в неонатальном периоде до 28%, когда младенцы наблюдались до возраста. 1 год.
Первоначальная оценка многоводия включает прицельное ультразвуковое исследование для выявления аномалий плода. Важно оценить рост плода, потому что идиопатическое многоводие может быть связано с макросомией, а ограничение роста плода, связанное с многоводием, представляет высокий риск основной аномалии плода, включая трисомию 13 или 18.
Не все аномалии, связанные с многоводием, являются определяется с помощью ультразвука. Атрезия пищевода плода и трахеопищеводный свищ являются одними из наиболее распространенных аномалий, связанных с многоводием, и их трудно диагностировать с помощью УЗИ.Расстройства, связанные с явно изолированным многоводием, также включают генетические синдромы, для которых могут отсутствовать результаты сонографии или недоступны скрининговые или диагностические тесты.
Диабет, аллоиммунизацию и врожденную инфекцию следует рассматривать у структурно нормального плода с легким многоводием. Регулярная дородовая помощь включает скрининг на диабет и аллоиммунизацию, а также тестирование на сифилис. Врожденная инфекция обычно проявляется дополнительными сонографическими данными, такими как NIHF, гепатомегалия, спленомегалия или плацентомегалия.В случаях многоводия, связанного с NIHF или дополнительными сонографическими признаками, рекомендуется обследование на анемию плода и врожденную инфекцию.
Тяжелое многоводие, проявляющееся на ранних сроках беременности, должно вызывать большее беспокойство по поводу основной этиологии. В тяжелых случаях, особенно на ранних сроках беременности, важно изучить медицинский и семейный анамнез в дополнение к подробному ультразвуковому обследованию. Следует рассмотреть возможность генетического консультирования и рассмотрения возможности тестирования на неврологические расстройства, такие как врожденная миотоническая дистрофия, особенно при снижении подвижности плода.
Q | Как протекает беременность при многоводии?
Лечение многоводия
Многоводие, достаточно серьезное, чтобы вызвать у матери респираторный компромисс, значительный дискомфорт или преждевременные роды, часто имеет основную этиологию, тогда как идиопатическое многоводие, потому что оно обычно легкое и не проявляется до середины третьего триместра , обычно не требует лечения. Однако в отдельных случаях можно рассмотреть возможность амниоредукции, чтобы уменьшить одышку или дискомфорт у матери.В целом, в случаях тяжелого многоводия, которое приводит к нарушению дыхания матери, когда рассматривается амниоредукция, обычно присутствует основная патология плода. Кроме того, многоводие обычно рецидивирует после восстановления амнио, что несколько ограничивает его эффективность.
Индометацин, который часто используется для токолиза, снижает выработку мочи у плода. Из-за сообщений о неонатальных осложнениях и в связи с отсутствием данных об улучшении исходов у матери или новорожденного мы не рекомендуем использовать индометацин с единственной целью уменьшения количества околоплодных вод при многоводии.
Дородовое ведение
Вероятность основной патологии плода значительно выше с большей степенью многоводия, а прогрессирование состояния указывает на лежащую в основе этиологию. При беременности с установленной основной этиологией степень многоводия связана с повышенной вероятностью преждевременных родов (ПТБ), рождения ребенка с малым для гестационного возраста возрастом, макросомией и перинатальной смертностью.
Частота ПТБ обычно не увеличивается при идиопатическом многоводии (которое обычно протекает в легкой форме), но ПТБ ассоциируется с более тяжелым многоводием.Опубликованные данные о том, увеличивается ли перинатальная смертность при идиопатическом многоводии, противоречивы. Идиопатическое многоводие связано с массой тела при рождении> 4000 г примерно в 15–30% случаев.
В самом последнем руководстве Американского колледжа акушеров и гинекологов по дородовому надзору за плодом не говорится конкретно об изолированном многоводии и не перечисляется в качестве показания для надзора. Хотя в таких условиях часто проводится дородовое наблюдение, нет данных, позволяющих предположить, что такая оценка снижает перинатальную смертность.Роль и частота повторного ультразвукового исследования неясны, но визуализация может быть оправдана в случаях, когда есть опасения по поводу прогрессирования многоводия или для оценки роста плода.
Что касается сроков родов, нет данных, позволяющих предположить, что индукция родов или ПТБ связаны с улучшенным исходом при легком идиопатическом многоводии. Роды должны происходить самопроизвольно в срок, и способ родоразрешения следует определять на основании обычных акушерских показаний.Если планируется индукция, ее не следует проводить при сроке беременности <39 недель при отсутствии других показаний.
Ведение во время родов
Сообщается, что частота неправильного предлежания плода увеличивается по мере увеличения тяжести многоводия. Клиническое или сонографическое определение предлежания плода следует проводить при родах. Внешний вариант при невертексном предлежании плода может быть рассмотрен, если нет противопоказаний к этой процедуре.
Норма дисфункциональных родов увеличивается при многоводии. Исследования также показали, что женщины с беременностью, осложненной идиопатическим многоводием, значительно чаще переносят кесарево сечение из-за отсутствия прогресса. Частота кесарева сечения у женщин с беременностью, осложненной идиопатическим многоводием, колеблется от 35% до 55%. Сообщалось также о повышенном риске оперативных родов через естественные родовые пути при многоводии.Некоторые исследователи сообщают о более высокой частоте неутешительных измерений сердечного ритма плода и послеродовых кровотечений.
Планирование ухода за новорожденным необходимо в случае многоводия. Как отмечалось ранее, повышается частота структурных аномалий или генетических синдромов у новорожденных после гестации, осложненной многоводием. Идиопатическое многоводие также связано с повышенным риском поступления в отделение интенсивной терапии новорожденных. Женщинам с идиопатическим многоводием в легкой форме должна предоставляться педиатрическая поддержка во время родов; женщинам с тяжелым многоводием рекомендуется родоразрешение в специализированном центре.
Слишком много околоплодных вод (многоводие): признаки, причины и риски
Женщины испытывают многоводие, когда слишком много околоплодных вод окружает плод в утробе матери. Этот избыток жидкости может немного увеличить риск осложнений во время беременности и родов. В результате врачи обычно регулярно контролируют уровень жидкости, пока женщина не будет готова к родам.
Количество околоплодных вод в матке постоянно увеличивается примерно до 1 литра к 36 неделе беременности.По истечении этого времени количество жидкости имеет тенденцию уменьшаться.
В этой статье мы рассмотрим признаки и симптомы избытка околоплодных вод. Мы также покрываем возможные причины и потенциальные риски для женщины и ребенка.
Поделиться на PinterestКоличество околоплодных вод в матке должно уменьшиться после 36 недели беременности.Многоводие, или гидрамнион, относится к чрезмерному количеству околоплодных вод вокруг плода в матке.
Почки плода производят околоплодные воды, которые попадают в матку с мочой плода.
Затем плод глотает жидкость и реабсорбирует ее своими дыхательными движениями. Этот акт глотания помогает сбалансировать количество околоплодных вод в матке.
Этот процесс поддерживает динамический баланс между производством и абсорбцией околоплодных вод. Когда нарушение баланса влияет на равновесие, у женщины и плода могут возникнуть осложнения.
У женщин с многоводием часто нет никаких признаков или симптомов. Когда симптомы действительно возникают, они могут включать затрудненное дыхание, преждевременные схватки или, если многоводие сильное, боль в животе.
Если матка больше, чем ожидалось для возраста плода, это может указывать на то, что околоплодных вод слишком много. Женщина обычно может сказать, что ее живот растет очень быстро.
Полигидрамнион может развиваться по нескольким причинам, например:
- многоплодная беременность, то есть беременность с двумя или более плодами в утробе матери
- материнский диабет, который врачи также называют гестационным диабетом
- плод, испытывающий трудности с глотанием амниотическая жидкость
- плод, выделяющий повышенное количество мочи
- врожденные пороки развития, такие как закупорка желудочно-кишечного тракта или мочевыводящих путей, или аномальное развитие головного и спинного мозга
- проблемы, влияющие на генетический состав плода, легкие, или нервная система
- инфекция у плода
- анемия или недостаток эритроцитов у плода
Иногда врач не может найти причину многоводия.В этих случаях они описывают причину как идиопатическую.
Исследования связывают многоводие с повышенным риском некоторых осложнений как для женщины, так и для ребенка.
Возможные осложнения для женщины включают:
- более длительные роды
- преждевременные схватки, ведущие к преждевременным родам
- преждевременное отделение плаценты от стенки матки
- слишком раннее отхождение воды
- затрудненное дыхание
- чрезмерное расслабление и отсутствие тонуса матки после родов
- неконтролируемое кровотечение после родов
Возможные осложнения для ребенка включают:
- врожденные аномалии
- аномальный размер или положение, которое может привести к трудностям при родах
- опасное расположение пуповина, из-за которой пуповина может зажать плод, ограничивая подачу кислорода
- в наиболее тяжелых случаях, смерть
Врачи диагностируют многоводие еще до рождения ребенка.Для постановки диагноза проведут ультразвуковое исследование. С помощью ультразвуковых волн они измеряют количество околоплодных вод в матке и ищут любые аномалии плода.
Врачи также могут проверить женщину на наличие проблем, которые могут вызвать многоводие. Эти тесты могут включать:
- анализы крови для проверки наличия у матери диабета или инфекции
- процедуру, называемую амниоцентезом, при которой врач собирает образец околоплодных вод из матки и отправляет его в лабораторию для генетического анализа
Чтобы лечат многоводие, врачи стараются уменьшить количество околоплодных вод в утробе матери.Это может продлить беременность и улучшить самочувствие женщины.
Врач может использовать один из следующих методов для уменьшения объема жидкости:
- Уменьшающий амниоцентез, также называемый амниоредукцией . Это процедура, при которой врачи извлекают жидкость из матки. Однако медицинское сообщество еще не пришло к соглашению о том, сколько жидкости нужно удалить или как быстро ее выводить.
- Лекарства . К ним могут относиться ингибиторы простагландинсинтетазы или сулиндак, который является нестероидным противовоспалительным препаратом.
Многоводие может увеличить риск осложнений, поэтому врачи обычно внимательно наблюдают за плодом, начиная с 32 недели беременности.
Многоводие – это медицинский термин, обозначающий наличие слишком большого количества околоплодных вод в утробе матери. Это имеет несколько возможных причин, включая материнский диабет, многоплодную беременность или аномалии плода. В некоторых случаях врачи не могут определить причину.
Женщины с многоводием могут испытывать преждевременные схватки, более длительные роды, затрудненное дыхание и другие проблемы во время родов.Состояние также может вызвать осложнения для плода, включая анатомические проблемы, неправильное положение и, в тяжелых случаях, смерть.
Лечение направлено на удаление излишков околоплодных вод. Врач может отобрать жидкость с помощью процедуры, называемой амниоредукцией, или порекомендовать лекарства. В большинстве случаев врачи будут внимательно наблюдать за плодом, чтобы проверить наличие признаков осложнений.
Высокое содержание околоплодных вод во время беременности
Многоводие или обычно называемое «поли» – это относительно редкое заболевание, которое встречается примерно в одном проценте беременностей .Многоводие возникает, когда в матке во время беременности накапливается избыток околоплодных вод. Избыток околоплодных вод противоположен олигогидрамниону, что означает низкий уровень околоплодных вод. В большинстве случаев многоводие безвредно, но может вызвать серьезные осложнения при беременности.
Каковы симптомы многоводия?
Легкий случай многоводия может не вызывать никаких симптомов. Это нормально, потому что легкое многоводие обычно не приводит к осложнениям при беременности.
От умеренного до тяжелого многоводия могут проявляться следующие симптомы:
- Затрудненное дыхание
- Отеки нижних конечностей
- Отек вульвы
- Снижение выработки мочи
- Запор
- Изжога
- Чувство огромности или стеснения в животе
Вышеуказанные симптомы возникают в результате чрезмерно увеличенной матки, оказывающей давление на другие органы.
Ваш врач может определить симптомы многоводия, которые вы не можете определить.Если ваша матка чрезмерно велика (измерения на две или более недели вперед) или если вашему врачу не удается почувствовать ребенка или определить его сердцебиение, возможно, у вас многоводие.
Многоводие может возникать уже на 16 неделе беременности, но в большинстве случаев это случается только на более поздних сроках беременности. Раннее появление многоводия указывает на более высокую вероятность осложнений беременности.
Причины
Во многих случаях причина неизвестна. Легкое многоводие, вероятно, вызвано постепенным накоплением околоплодных вод в течение беременности.
Следующие условия могут вызвать многоводие от умеренной до тяжелой:
- Врожденный дефект или врожденная инвалидность. Иногда многоводие является побочным эффектом врожденного дефекта, который ухудшает способность ребенка глотать. Находясь внутри матки, младенцы проглатывают околоплодные воды, а затем мочатся, поддерживая постоянный уровень околоплодных вод. Если ребенок не может глотать из-за генетического дефекта, в нем накапливаются околоплодные воды.
- Сахарный диабет у матери – Повышенный уровень глюкозы в крови может привести к чрезмерному скоплению околоплодных вод.Это осложнение может произойти в тех случаях, когда мать болела диабетом до беременности или заболела диабетом во время беременности (гестационный диабет).
- Синдром переливания крови между близнецами (TTTS). Если вы вынашиваете однояйцевых близнецов, возможно, у вас может быть осложнение, при котором один из близнецов получает слишком много крови, а другой – слишком мало.
- Несоответствие группы крови – когда у матери резус-отрицательная группа крови, а у ее ребенка резус-положительная группа крови, существует риск развития у ребенка резус-фактора или резус-болезни, типа анемии.Это заболевание может вызывать, помимо других осложнений, многоводие.
Осложнения
Как упоминалось ранее, легкое многоводие обычно не вызывает осложнений. Но в тяжелых случаях есть определенные риски, в том числе:
Проверка на многоводие
Если ваш врач подозревает у вас многоводие на основании ваших симптомов или внешнего вида ультразвукового исследования, он или она проведет более подробное ультразвуковое исследование, чтобы оценить, сколько околоплодных вод находится в вашей матке.Если вы находитесь выше порога, ваш врач может также провести следующие анализы:
Лечение
Лечение зависит от тяжести состояния и его причины. Легкие случаи многоводия обычно не требуют лечения. Ваш врач, вероятно, попросит вас прийти на дополнительные осмотры, чтобы убедиться, что состояние не стало серьезным. Но вы должны иметь возможность родить здорового ребенка без осложнений и родов.
В тяжелых случаях план лечения может быть сосредоточен на основном заболевании.Если, например, ваш врач определит, что ваше многоводие является результатом частоты сердечных сокращений вашего ребенка, он или она может дать вам лекарство для коррекции сердечного ритма, тем самым скорректировав многоводие.
Многоводие можно вылечить, регулярно откачивая околоплодные воды из матки с помощью большой иглы. Эта процедура сопряжена с риском осложнений, поэтому ваш врач порекомендует ее только в том случае, если опасность продолжения беременности с нелеченным многоводием превышает риск слива жидкости.
Многоводие также можно лечить с помощью лекарств, уменьшающих количество мочи, выделяемой плодом. Этот препарат действительно несет риск повреждения сердца ребенка, поэтому вам нужно будет регулярно проходить осмотры, чтобы контролировать сердцебиение ребенка.
В некоторых тяжелых случаях ваш врач может решить, что лучший способ действий – вызвать роды на ранней стадии, на 37 неделе или даже раньше.
Случаи умеренного многоводия, обнаруженные на более поздних сроках беременности, можно лечить с помощью постельного режима. Рекомендуется лежать горизонтально и отдыхать, чтобы как можно дольше отсрочить любые преждевременные роды.Многим женщинам трудно двигаться или передвигаться, и они описывают это как ощущение, будто вот-вот начнут “хлопать”.