Может ли поменять группа крови в течение жизни – основные причины и реально ли ее изменение после переливания?
XXI век – время, которое требует строго контроля над своим здоровьем. Из-за загрязненной экологии, неправильного питания, стресса все чаще люди стали обращаться за помощью к врачу. Группа крови и резус-фактор – это те базовые характеристики организма, от которых в некоторых случаях зависит человеческая жизнь (переливание, трансплантация органов, беременность и роды). Может ли поменяться ГК в течение жизни?
Этот вопрос периодически поднимается на интернет-просторах, но получить однозначный ответ непросто. Одни пользователи пишут, что этого быть не может, а другие уверены, что смена группы возможна. Кто из них прав?
Группа крови: в чем суть?
Перед тем как разбираться, способна ли меняться группа у человека в течение жизни, стоит понять, в чем заключается суть классификации групп.
Человеческая кровь – это уникальный биоматериал, который у каждого человека имеет свои отличия. Его характеристики определяются еще в утробе матери.

С кровью мы получаем тот набор генетического материала, который передает нам отец и мать. Непосредственное определение группы – это процесс, который выявляет в крови наличие либо отсутствие особых антител. Их называют агглютининами и агглютиногенами.
Важно! Антитела – это соединения, которые созданы для склеивания (агглютинации) различных бактерий и вирусов в крови. Это своеобразные «борцы», которые препятствуют развитию чужеродных тел в организме. Именно от этой функции и идет их название.
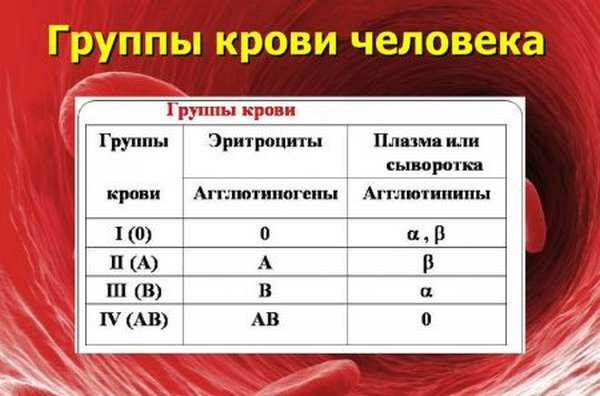
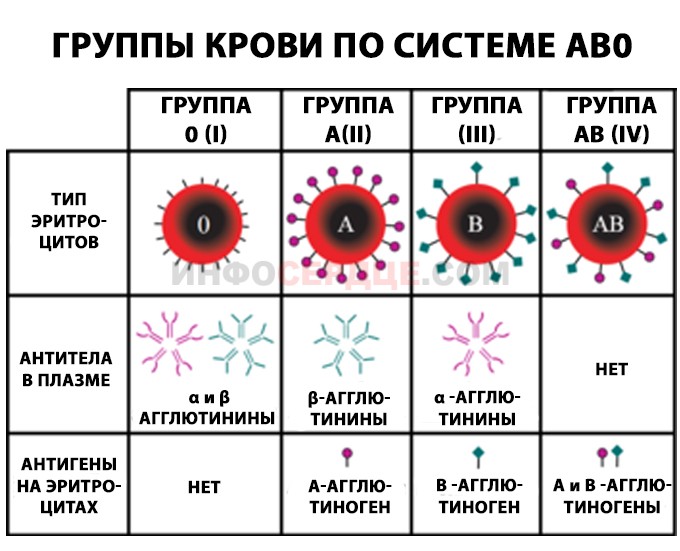
ГК – это набор особых антител, который присутствует или нет в плазме и клетках. Вырабатывать эти вещества способны красные тельца крови – эритроциты. Главным пусковым механизмом к выработке антител считается наличие антигенов. Их разделяют на два типа – A и B. Именно эти вещества и влияют на группу, что взято за основу системы классификации групп АВ0. За счет их различного сочетания ученым удалось выделить четыре группы.
- 1 или 0 группа. В ее составе отсутствуют агглютиногены, но в то же время этот тип крови имеет антитела a и b типа (агглютинины) в плазме крови.
- 2 группа обозначается «А», это связано с содержанием антигена типа А. А в плазме обязательно должны быть антитела b.
- 3 группа – антиген В и антитела группы А.
- 4 группа – совмещение двух типов антигенов – A и B, при этом в ней отсутствуют антитела.
Данная классификация признана во всем мире, но иногда у людей просто слабо развита А-форма. Именно этот факт приводит к ошибочному определению группы.
Важно! Группа не способна меняться в течение жизни, так как это генетически заложенный материал, который человек получает еще в лоне матери.
Подобная особенность может приводить к несчастным случаям, если вовремя не проведена проверка на совместимость. Чтобы правильно и точно определить группу, врачи используют особые реагенты для диагностики крови.
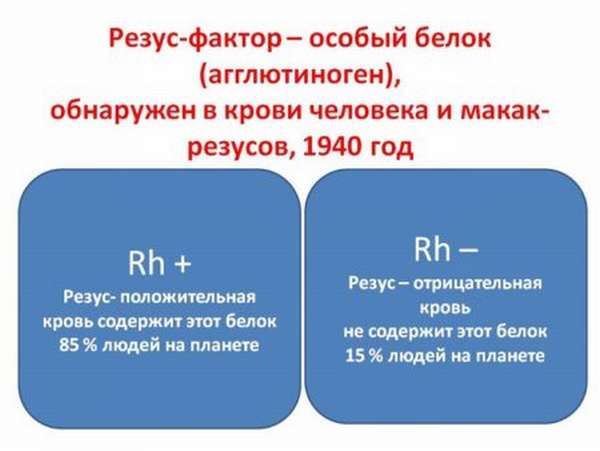
Резус-фактор
Может ли меняться резус фактор в течение жизни? Стоит запомнить, что резус-фактор – наследуемый элемент, который не способен меняться. Ошибочное мнение о данной особенности крови имеют только те люди, которые не знают, что такое резус.
В мировой истории был зафиксирован только единичный случай, когда у молодой 15-летней девушки изменился резус.
Это произошло после трансплантации печени. Узнать о таком изменении крови ей удалось только спустя 6 лет после пересадки органа. Девушка перенесла иммунное заболевание, в процессе лечения которого и выявилось изменение резуса.
Врачи утверждают, что это могло произойти только по одной причине – в печени донора находились стволовые клетки, которые попали в костный мозг девушки. Ее организм воспринял данные вещества и запустил новые иммунные процессы. Дополнительным фактором, который повлиял на изменение резуса, могло стать то, что донором был молодой парень. В его крови было пониженное количество лейкоцитов.
Может ли меняться резус-фактор? Ответ у большинства ученых остается один – нет. Это генетическая особенность, которая не способна измениться у здорового человека.
Резус-конфликт – что это такое?
Положительный или отрицательный резус – это индивидуальна черта каждого человека. Она никак не влияет на самочувствие, но для женщины этот факт достаточно важен, если она планирует забеременеть.
Материнский организм воспринимает ребенка как чужеродное тело, поэтому начинает активные действия по его отторжению. В крови беременной синтезируются антитела, которые направлены на уничтожение красных телец крови ребенка.
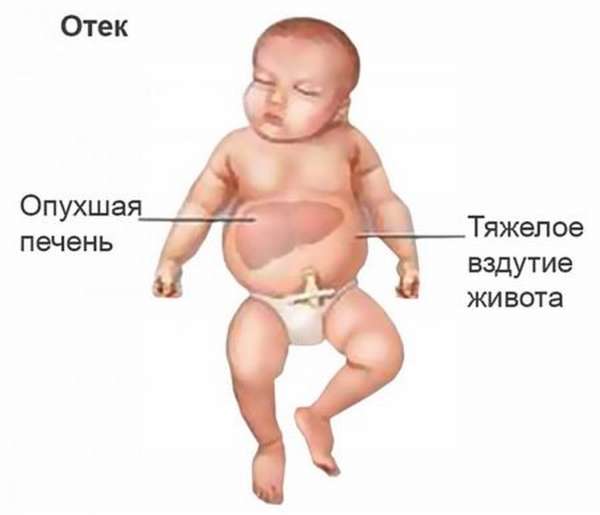
В этот момент в его организме увеличивается уровень билирубина, который негативным образом влияет на формирование и работу мозга. Параллельно увеличивается печень и селезенка, так как эти органы ребенка вынуждены обезвреживать и утилизировать огромное количество погибших клеток. В результате разрушения эритроцитов ребенок страдает от кислородного голодания, что и приводит к гибели, если вовремя не начать лечение.
Внимание! Угроза резус-конфликта возникает только в том случае, если мать Rh-, а отец – Rh+. Вероятность развития конфликта составляет 75%. При этом первый ребенок у этой пары зачастую рождается здоровым, но важно, чтобы до этого женщина не имела контакта с положительной кровью.
Если после резус-конфликта был выкидыш, то резус-сенсибилизация возможна в 3-4%, при нормальных родах процент увеличивается до 10-15.
Профилактика и лечение при вероятности резус-конфликта
Чтобы вовремя определить риск развития такой реакции в организме матери, ей рекомендуют сдавать кровь каждый месяц до 32 недели беременности. Когда срок варьируется между 32 и 35 неделями, анализ проводят 2 раза в месяц. До самых родов желательно каждую неделю сдавать кровь на определение антител. Только так можно обезопасить здоровье матери и ребенка в утробе.

По уровню антител медперсонал способен диагностировать вероятность развития конфликта. После завершения родов у ребенка сразу берут кровь на определение резуса. Когда у младенца Rh+, а у матери Rh-, ей обязательно в первые 72 часа после родов должны ввести антирезусный иммуноглобулин. Только так можно предотвратить конфликт резусов при следующей беременности.
Совет! Такую профилактику нужно обязательно проводить даже в том случае, если у женщины протекала внематочная беременность, был аборт, выкидыш или отслойка плаценты. Введение сыворотки требуется, если у женщины были проведены манипуляции на плодных оболочках или переливание тромбоцитарной массы.
Приступать к лечению стоит в том случае, если количество антител у женщины быстро растет. Будущую маму обязательно помещают в перинатальный центр, где за ней и ребенком постоянно наблюдают врачи.
Может ли ГК меняться в течение жизни из-за беременности?
На различных форумах женщины, которые были беременны, доказывают, что группа способна поменяться из-за их интересного положения. Якобы до беременности у них была другая группа. Все это лишь очередные догадки.
ГК беременной женщины не способна меняться. Вынашивание ребенка и роды никоим образом не влияют на группу и резус-фактор беременной. Узнать про другую группу можно из-за:
- Ошибки в предыдущем анализе,
- Развития новообразований в организме (онкология),
- Неправильно проведенного забора крови.
Ученые доказали, что в организме беременной девушки вырабатывается большое количество эритроцитов, но при этом концентрация агглютиногенов резко падает. Только в этом случае в процессе анализа у будущей мамы может быть ошибочно диагностирована первая ГК, при этом на самом деле у нее 2,3 или 4.
Может ли измениться ГК из-за болезней в течение жизни?
Болезнь, какая бы она ни была, меняет состав крови, но она никак не способна повлиять группу. Другое дело, если из-за болезни теряются ценные антигены. Химические процессы в крови взаимосвязаны, поэтому некоторые виды заболеваний могут повлиять на выработку антигенов и агглютиногенов, но это все равно не меняет группу.
Важно! Ошибочно определить группу можно, если количество красных кровяных телец резко увеличивается.
Такое состояние может развиваться из-за некоторых заболеваний. Кроме того, редкие патогенные бактерии и микробы способны вырабатывать ферменты, которые влияют на состав агглютиногенов типа А. Из-за патологического воздействия таких ферментов тип А превращается в тип В, что может показать 3 группу вместо 2. Если делать переливание в такой ситуации, то может произойти реакция несовместимости.

Существует редкая болезнь Кули или талассемия, которая способна снижать выработку антигенов. Такое изменение состава плазмы может исказить результат анализа. При таком состоянии больным часто устанавливают первую группу.
Существенно повлиять на плазму способны онкологические процессы в организме. Особенно ярко влияют на количество антигенов лейкемия и гематосаркома.
В результате думать, что ГК может поменяться – это заблуждение. Подобное искажение результатов возможно только в единичных случаях, но при этом группа не меняется. Однако правильно выявить ее не получается из-за минимальной выработки антигенов или чрезмерного продуцирования эритроцитов.
Может ли измениться ГК при переливании?
Переливание ни как не влияет на ГК, однако существуют определенные исключения из этого правила:
- При определении крови к определенной группе медработник допустил ошибку.
- Пациент страдает от болезни кроветворной системы (апластической анемии), после лечения которой, у его эритроцитов появляются новые антигенные свойства, которые ранее угнетались болезнью.
- Если пациенту перелили большой объем донорской крови: пока «новые» эритроциты не погибнут, у больного несколько дней может диагностироваться другая ГК.
- Пациент перенес донорскую пересадку костного мозга, до осуществления которой все его клетки-предшественники крови уничтожили с помощью химических препаратов. В итоге, «новый» костный мозг может продуцировать клетки с другой структурой и изменить ГК. Эта вероятность минимальна, однако она существует.
Как получают неправильный результат анализа?
Проверяют ГК сразу после рождения. Новорожденный ребенок обязательно должен пройти такой анализ. Стандартный процесс проверки группы протекает просто:
- Проводят забор капиллярной крови,
- Полученный материал транспортируют в лабораторию,
- На третьем этапе проверяют с помощью реагентов непосредственно группу,
- Выдают заключение.
Даже на этих 4 этапах лаборанты способны совершить ошибки, которые могут стоить жизни диагностируемому пациенту в будущем. К тому же от неправильно указанного результата зависит жизни другого человека, если данный пациент станет донором.
- Чаще всего ошибку совершает медперсонал, когда непроизвольно путаются пробирки с кровью. Поменять их местами ничего не стоит. Не все лаборанты подходят к процедуре забора крови правильно и ответственно.
- Никто не отменял недобросовестное отношение медперсонала к процессу обработки и дезинфекции пробирок.
- Собранные материалы транспортируются в контейнерах, поэтому они могут смешаться. Смешивание образцов происходит, опять-таки, из-за недобросовестного отношения к работе.
На этом этапе вероятность получения ошибочного результата остается. Но большее число врачебных ошибок происходит при непосредственном изучении анализа. Это происходит по таким причинам:
- Неправильное внесение сыворотки прямо в образец,
- Применение просроченных и некачественных реагентов,
- Несоблюдение гигиенических норм в помещении, где проходит диагностика,
- Несоответствие температурного режима, влажности воздуха или освещения,
- Использование устаревшей аппаратуры,
- Человеческий фактор, невнимательность, усталость.
Обезопасить себя от такой «диагностики» никак нельзя, особенно если анализ проводится в государственном медицинском учреждении. Лучше проверять группу в нескольких лабораториях. Именно из-за халатного медперсонала большинство людей задумывается, может ли меняться РФ или ГК.
Редкие причины ошибок
Измениться группа не может – это факт, но исказить результат анализа могут так называемые подвиды группы. Это довольно редкие особенности крови, которые способны диагностировать только современные методы обработки материала.
Подобные изменения протекают, если,
- В крови присутствуют подвиды антигена типа А. Чтобы понимать эту особенность, нужно знать, что каждый антиген имеет два типа – А1 и А2. Оба этих типа способны по-разному приклеиваться к чужеродным телам, что и приводит к появлению диагностических ошибок в процессе диагностики 4 группы. В результате реакция агглютинации протекает не должным образом, что и приводит к появлению ложной группы.
- Нехарактерное слипание эритроцитов. Когда протекает чрезмерная агглютинация антител, то в плазме развивается аутоиммунный процесс. Такая реакция может повлиять на результат анализа. Именно по этой причине пациент может стать ложным обладателем 4 группы.
- Наличие эритроцитных химер. Подобное изменение крови отмечают врачи только в очень редких случаях. Зачастую подобные реакции протекают в крови гетерозиготных близнецов, которые еще не достигли раннего возраста. Появление эритроцитных химер обусловлено наличием большого количества разных популяций эритроцитов. Когда проводится анализ, в реакцию могут вступать разные эритроциты, что и приводит к установлению ложного результата.
Важно! Этот фактор особенно важен, так как при кровотечении, когда требуется срочное переливание крови, организм такого человека может запустить реакцию массового разрушения кровяных клеток.
- Наличие «ложной эритроцитной химеры». Такое редчайшее состояние может развиваться только из-за системных заболеваний или из-за развития сепсиса. Кровь начинает сгущаться, что и приводит к тому, что эритроциты не способны нормально вступить в реакцию изогемагглютинации. У новорожденных детей это происходит из-за неполноценного формирования эритроцитов. Это состояние проходит с возрастом.
Если указанные состояния или заболевания диагностированы, то врачам стоит повторно провести анализ. Важно вовремя уточнить информацию.
Может ли поменяться РФ в течение жизни или ГК? Ответ – нет, так как это генетическая особенность каждого человека. Возможно только искажение результата из-за ряда заболеваний или ошибок медперсонала. Главное – проводить тесты на совместимость перед переливанием, и для точности повторить анализ в другой лаборатории.
 Загрузка…
Загрузка…Почему происходит перемена группы крови?
Сегодня всё чаще поднимается вопрос о возможной смене группы крови в течение жизни человека. Такие перемены заметили женщины, которые при беременности – до неё и после – обязаны делать соответствующие анализы. Обилие данных таково, что они заполнили форумы. Часть этих данных мы рассмотрим и проанализируем. Но прежде ещё раз напомним важнейшие положения о группах крови.
В 2008 году вышла моя монография «Группы крови. Синдром гомеологическо-хромосомного иммунодефицита (СГХИД)»[1]. Рецензентами к ней выступили Медицинский факультет Тульского государственного университета (02.12.2008 г.), доктор биологических наук, профессор из США Д.М. Фон Витте (18.09.2008 г.) и доктор медицинских наук, Заслуженный деятель науки РФ, профессор А.А. Хадарцев. Книга вышла в свет как приложение к журналу «Вестник новых медицинских технологий», входящему в список ВАК. Одноимённая научная статья также была опубликована в этом журнале[2].
В этой монографии я впервые представил группы крови как один из синдромов, то есть как заболевание. Причём я показал, что это заболевание имеет генетическую природу, оно вызвано мутациями генома, которые, в свою очередь, возникают как приспособительные реакции организма на воздействие окружающей среды. Кроме этого в своей монографии я сделал ряд открытий и предположений, которые позже получили подтверждение в работах учёных из других стран.
По мере работы над монографией и после её выпуска я сделал несколько соответствующих докладов на международных конференциях, а также опубликовал ряд тезисов и научных статей по теме групп крови. В качестве эксперта я также участвовал в ряде телевизионных программ, посвящённых теме крови – в частности, «Тайны Чапман “Кровавый метод”» (РЕН-ТВ, 2017).
Тема групп крови остаётся одной из самых востребованных. Но то, что широкие СМИ транслируют по этой теме, предельно не соответствует действительности. Серология, наука о крови, давно уже решила ряд проблем и ушла далеко вперёд, а СМИ всё ещё повторяют давно отжившие заблуждения и спекулируют на давно уже опровергнутых домыслах.
Есть две диаметрально противоположные «общепринятые» и «доказанные» точки зрения на кровь. Классическая позиция по отрицанию возможности смены группы крови до абсурда противоречит классической же позиции образования групп крови. Классика в одном случае утверждает, что группы крови возникли в результате мутации гена – из одного возникли аллели (варианты).
В другом случае та же классика говорит, что смена групп крови невозможна, поскольку невозможен сам процесс изменения гена. То есть, невозможны мутации гена и образование его аллелей.
Действительно, групповой фактор передаётся по наследству, однако это вовсе не значит, что он остаётся неизменным. В противном случае не было бы дифференциации на группы крови. Если же группы крови существуют, то соответствующая дифференциация уже состоялась. А из этого следует, что, состоявшись однажды, она может повториться любое количество раз в любом направлении – лишь бы было оказано воздействие, отвечающее за это.
Поэтому фразы типа «изменение самой ДНК – маловероятно» или «группа крови обусловлена генетически; измениться может только результат активности генов, но сами гены – вряд ли
Поэтому весь сегодняшний скептицизм по «невозможности» смены групп крови примерно такого же уровня, как и древние рассуждения: «Если Земля круглая, то почему снизу люди не падают?» Давайте отбросим излишний скептицизм и посмотрим фактуру.
Обратимся к статистике сообщений, которые оставили посетители на форумах в Интернете. Первая ветка форума называется «Может ли меняться группа крови человека в течение жизни?» Она открыта в 2010 году. Естественно, есть те, кто считает случаи смены групп крови ошибкой лаборанта.
Вот типичный ответ знатока: «Те два довольно достоверных случая, когда у женщины после родов менялась группа… У обеих этих дам просто неправильно определили группу до беременности? А после родов концентрация антигенов на поверхности эритроцитов стала достаточной, чтобы анализ на этот раз оказался точным?»
Другие знатоки считают, что виной смены групп крови является переливание крови: «В истории с той дамой скорее дело было либо в том, что ей переливали кровь после родов, в результате чего у нее стала определяться двойная популяция, либо у нее обнаружился резус-конфликт с плодом, после чего к обследованию отнеслись более тщательно и обнаружили у нее слабый резус вместо нормального D-антигена».
А теперь посмотрим, что же сообщают те люди, которые так или иначе столкнулись с этой проблемой, которые перепроверили результаты лабораторных исследований и имеют на руках медицинские документы, подтверждающие состоявшуюся смену группы крови системы АВ0 или системы Резус.
Посетитель: «Всё-таки из-за чего может поменяться группа крови и резус-фактор? Я никогда об этом не задумывалась, пока не столкнулась сама лично. Не знаю, что думать. Всю свою жизнь я жила со второй группой (А) и положительным резусом. Выписали из роддома, пошла в садик, а потом и в школу, потом в университет. Но несколько недель назад я сдала анализ на группу и резус. На работе потребовали. Получила ответ с первой группой (0) и отрицательным резусом. Я пересдала, и опять подтвердили первую отрицательную».
shadow: «У меня до 14 лет была вторая группа крови (А). В 60-м году заболел тифом, подцепил в Днепре. Несколько дней держалась температура более 40 градусов. Один раз была 41,5. В больницу брать уже не хотели, но мать настояла. Там взяли анализ крови из вены в пробирку, а кровь до дна пробирки не дотекала – свертывалась на стенках. Тогда мне впервые определили четвёртую группу (АВ).
Долго не могли поставить диагноз, только врач, принимавшая меня в больницу, заподозрила тиф, но сама заболела, и, пока я тифозный три недели лежал в больнице среди больных детей, её не было. Лечение – уколы через каждые три часа, в основном пенициллин. Спустя несколько дней, сказали родителям, что предполагают рак крови. Но ещё болела печень. Зондировали её.
Я выздоровел. Через два года, когда вырезали аппендицит, главный хирург спросил меня, болел ли я тифом, потому что он увидел на кишечнике какие-то характерные железы. Прибегал несколько раз в операционную и каждый раз требовал вытянуть из меня ещё пару метров кишок и посрезать эти железы ему на исследования. Прибегал раза три.
Многие годы я не боялся никаких порезов из-за быстрой свертываемости крови, но сильно нагружал сердце – качать такую гущу. Несколько лет назад пропил лецитин, и кровь стала жиже, теперь даже мелкие порезы заживают сравнительно долго. Считаю, что группу крови мне изменил тиф».
Ещё один форум с темой «Изменение группы крови» открыл пользователь под ником «NRozina». По профессии он – врач, психолог. Специальность – эндокринология, психология: «Несколько раз слышала от пациентов, что есть сведения о том, что в течении жизни может измениться группа крови. Для меня эта информация загадочна и не понятна. Но, поскольку таких заявлений я уже слышала несколько, то прошу коллег поделиться своим мнением по этому поводу».
uromed, врач, уролог-андролог из Москвы: «Бывает такая диагностическая ошибка. Общеизвестно, что по системе АВО есть шесть групп крови. Дело в том, что агглютинин А имеет две подгруппы (А и А2). Второй из них дает агглютинацию через 4 – 5 мин, а не сразу. А это время не всегда выжидают в лабораториях. Пример. У человека группа крови IV (А2В). При определении “быстро” агглютинации с цоликлоном анти-А нет до 5 минуты. Получаем ложную III (В) группу».
Посетитель: «У меня до 16 лет была третья группа (В). Сделала недавно анализ на донорство, сказали, что первая (0) плюс. Так, всё-таки бывает?»
elvira-bah, профессия – врач, специальность – акушер-гинеколог, Оренбургская область: «А как насчёт массивных гемотрансфузий[3]? Я столкнулась со случаем изменения группы крови после неоднократных гемотрансфузий у одной пациентки».
Посетитель: «У меня до 22 лет была вторая группа крови (А), а после беременности стала первая (0)».
Supername, Киев: «До беременности (то есть до 20 лет) у меня был положительный резус: есть информация из роддома, где я родилась, – резус положительный; плюс несколько раз лежала в больнице, где тоже брали анализы на резус-фактор, – тоже положительный. Операций и переливаний крови до 20 лет мне не делали. А в 20 я забеременела, и, пройдя анализы, обнаружила, что резус у меня стал… отрицательным! Я очень удивилась и пересдавала анализ на резус раза четыре! Не могла поверить, что такое возможно! И – факт остаётся фактом – резус всё же у меня отрицательный. При этом у обоих моих родителей резус положительный».
babusya, Алматы: «С самого рождения у меня была вторая (А) положительная группа крови. Анализы сдавались часто из-за переносимых болезней. Затем, в 21 год (мне 24 сейчас), необходимо было сдать кровь на группу крови. Оказалось – третья (В) положительная. Я подумала, что случилась ошибка, и сдала кровь еще четыре раза, в разных поликлиниках, в том числе и в частных. Результат один. Потом я попросила маму сдать кровь. И у неё тоже самое! Изменилась. Я слышала, что группа крови формируется с определенного возраста. Мол, при рождении, например, группа матери, даёт больший след на крови ребёнка, но впоследствии, всё может измениться в пользу группы крови другого родственника».
ortopedist, профессия – врач, специальность – ортопед-травматолог, Москва: «Существует такое понятие – кровяные химеры. Это бывает у близнецов и при переливании эрмассы другой группы (0). И при пересадке костного мозга. При этом случае в крови могут присутствовать две популяции эритроцитов с разным набором антител. И, соответственно, определить группу крови очень трудно, и в разных местах и в разное время её определяют по-разному. У меня была пациентка, кстати, врач, у которой наблюдалось т.н. изменение группы крови. Очень мило звучало заключение отделения переливания: В (III), переливать А (II)».
Aritmolog, профессия – аритмолог, специальность – аритмолог, Германия: «Для трансплантации костного мозга используют уже более 100 групп антигенной совместимости. А есть мнение, что сколько людей – столько и групп крови. А вот про изменения группы крови в течение жизни (не ошибку) слышу впервые».
VandMak: «До женитьбы у моего отца была III группа крови и положительный резус-фактор. Через 6 лет резус-фактор изменился на отрицательный. Проверяли 5 раз в разных городах. У моего мужа при рождении была установлена II группа крови и положительный резус-фактор. По окончании школы группа крови изменилась на III с положительным резус-фактором. Когда мы в 2006 году ждали первенца, анализы показали, что у него III группа крови с отрицательным резус-фактором. Проверяли в лабораториях. Все изменения отмечены в медицинской карточке».
madddoctor: «Сама закончила медуниверситет. Вот вам факт не от пациента, а от человека, искушённого в медицине. Моя группа крови изменилась с А0 на АВ без трансфузий и чего бы то ни было вообще в возрасте 20 лет. Ошибка? До того раз пять определяли А0, а после – раз десять АВ. Я знаю теорию, но факт мой собственный налицо. Сама в первый раз вместе с лаборантом сидела над препаратом – не могла поверить».
Njysik84: «У моего мужа при рождении определили третью группу крови (А) положительную. При прививке в детском саду занесли инфекцию, и в два года он 29 дней пролежал в коме. Лекарства не помогали. После чего ему сделали полное прямое переливание, но переливали первую (0) положительную. В возрасте 28 лет ему определяют кровь как первую (0) положительную. Это ошибка или первая группа крови стала доминантной для маленького ребенка?»
SonjaKoller: «Всё, что не доказано или отличается от среднестатистического, люди сначала отметают как нереальное, особенно в современной медицине. Куда проще сказать, что ошибка. У меня с детства проверяли группу крови много раз. И в детстве, и в больнице. Даже показывали реакцию, потому как сама хотела поступать в медицинский. Как донор, сдавала – всё время была I+. И тут, в 19 лет я решила ещё сдать кровь. Оказалась II+. Говорю: не может быть, у меня первая. Пересдавала – все пальцы искололи. Пошла в нашу больницу, там знакомая работала – опять вторая. Пошла сдавать платный анализ – снова тот же результат! Теперь живу со второй группой. Надоело доказывать что-то, спорить. Я склонна верить себе, иначе, пыхая слюной, будут доказывать, что это ошибка. Написала здесь потому, что увидела таких же людей, у кого изменилась группа крови. У кого-то ошибка, а у кого-то и, правда, поменялось. Мое мнение – это бывает, просто очень редко и не доказано».
Ещё тема на ту же тему.
Granowski, Болгария: «У меня всегда была вторая группа крови “+”, но теперь, как оказалось, резус “–”. Кровь сдавала неоднократно в разных клиниках, и на станции переливания крови в том числе, ставят “–”-резус. Уверена в том, что раньше (примерно пять лет назад) была “+” – есть штамп в паспорте, и у родителей тоже вторая “+”. Я слышала, что резус может измениться, редко, при трансплантации органов, после каких-нибудь операций. Так вот, пять лет назад мне сделали операцию, была сильная кровопотеря, было переливание крови. Может, это как-то повлияло?»
Loricheks, Киев: «Моя подружка тоже была на 100% уверена, что у нее резус “+”, и родители её это с полной уверенностью подтверждали. Но когда родила доченьку, в роддоме оказалось, что резус “–”. Быстренько пришлось делать укол иммуноглобулина».
Kati_Chydo, Санкт-Петербург: «У моей подружки такое было. Только у нее “–” сменился на “+”. Да что там говорить? Мои результаты с разных клиник и станций переливания крови: АВ”–”, АВ”+(–)”, АВ”+”. Из-за того, что было два результата АВ”+”, её и ставят».
Самарка: «У меня была А”–”, стала сдавать при постановке на учёт стала А”–”. Пошла пересдала в лаборатории, там тоже А”+”».
koshach, Барнаул: «У меня с А+ на АВ+ поменялась во время беременности».
Canuck, Канада: «У меня так же. Всю жизнь думала, что 0+, а во время беременности поставили А–. Врач объяснил так: кроме чётких “+” и “–” существуют ещё пограничные резусы. Например, очень слабый “+”, который почти “–” и наоборот. Это более редкие резусы. Мой врач сказал, что я первый пациент в его практике с таким слабым “+”, который почти “–”, и требует укол иммуноглобулина при беременности».
Врач слукавил, потому что разные резусы определяются разной генетикой, которая, в свою очередь, определяет ещё и производство антител. Поэтому слабый резус-плюс в любом случае уже гарантирует то, что отключён генетический механизм производства антител против антигенов положительного резуса. Поэтому, если бы это был реальный слабый резус-плюс, но плюс, то никакого укола в этом случае не потребовалось.
Tasha, Москва: «У мужа была АВ+, в армии АВ+, потом в Боткинской поставили В+, в том году в Инвитро сдавали – В+. Муж считает, что всё-таки АВ группа – военному госпиталю больше доверяет».
Irina29, Томск: «У моей сестрёнки перед третьими родами резус поменялся с “+” на “–”. Кто до этого ошибался – не знаю. У меня перед вторыми родами группа крови сменилась со второй (А) на первую (0)».
Kass, Россия: «Мне тоже поставили неправильно А+ перед внематочной. Спасибо, всё прошло хорошо, и мне не залили её. Потом, уже при второй беременности несколько раз сдавала кровь и ещё спорила с докторами. Как оказалось, у меня В отрицательная».
ПростоМама, Московская область: «У меня при рождении – резус положительный, есть запись в карточке. Первые роды – резус положительный, есть запись в обменной карте в карточке ребёнка. Вторая беременность – ставят минус. Потом пересдавала несколько раз – минус. Но, как сказали на станции переливания крови, такой невыраженный минус носит название “Прима”. Пока не изучен, поэтому чаще всего поступают с такими, как я, как с отрицательными».
lola70, Россия: «У меня тоже при третьей беременности определили В–. Хотя всю жизнь была В+. Даже запись в паспорте стоит. Ставили в институте гематологии в Москве».
new_2008: «У меня было трое родов. Все – кесарево. Переливали кровь несколько раз. Была первая положительная. Через год после третьих родов, перед операцией оказалась первая отрицательная. Брали анализ три раза».
анна любимая, Нефтекамск: «У меня при рождении была первая “+”. А как забеременела, взяли кровь, сказали: первая “–”. Я подумала, что ошиблись. Но сколько потом не пересдавала – всегда показывало первая “–”».
lenusya_1, Россия: «Такое было у моей мамы. Когда она ждала мою старшую сестру, ставили В”+”. Родила, всё нормально было. А вот со мной уже В”–” поставили. Врачи очень удивлялись, что она первую без проблем выносила и родила».
И таких сообщений – сотни! Отмахиваться от них нельзя, поскольку большинство зафиксировано в медицинских картах и связано с риском для здоровья человека. Если и была в каком-то случае допущена ошибка, то её всегда можно отнести на счёт статической погрешности. Действительно, специфика проведения анализов в себе содержит возможность получения частично неправильных результатов. Однако, несмотря на все эти понимания, остаётся главный довод – эволюционный: так, группы крови образовались в ходе эволюции, или их наследственная передача делает невозможной такую эволюцию?
Проблема смены группы крови сводится к механизму, которым реализуется в организме та или иная группа. Современный подход к группам крови предусматривает, что они являются результатом воздействия окружающей среды на организм. Именно поэтому группы крови различных животных и человека, помещённых в одну и ту же территорию, во многом совпадают.
Каждая географически или по-иному определённая окружающая среда генерирует свои собственные антигены, которые и атакуют организм животного или человека, помещённый в среду этих антигенов. Если в окружающей среде появляется другой антиген, то на него организм реагирует иммунным ответом. Каждому антигену соответствуют свои антитела.
На сходные антигены организм вырабатывает сходные антитела, которые в реакциях определения групп крови проявляются одинаково. Но при этом, антигены, вызвавшие появление одинаковых антител, разные по своей природе. Так, в описанном выше случае, когда посетитель форума описывал свои подозрения на тиф, и то, что они привели к смене группы крови, возможно, случилась именно такая ситуация.
Возбудителями брюшного тифа или паратифа являются бактерии сальмонеллы (лат. Salmonella). Они имеют антигенную структуру – два основных антигенных комплекса: О- и Н-антигены. Эти антигены – структурные элементы бактериальной клетки. Естественно, организм больного продуцирует иммунный ответ на эти антигены, который может фиксироваться, как иммунный ответ схожих с антигенами сальмонеллы антигенов групп крови.
Однако это – только одна сторона проблемы. Вторая сторона показывает, что изменение групп крови всё же может иметь место, и это изменение связано с системой управления организмом. Ниже мы рассмотрим процесс подробнее, а здесь заметим, что какая-либо система групп крови (например, АВ0 или Резус) имеет сложную мультигенную структуру. Мультигенность групп крови буквально означает следующее. Группа крови, как признак и конструкционно, состоит из нескольких компонентов:
Первый компонент – это тот участок антигена, который непосредственно прикрепляется к поверхности эритроцита и определяется как антиген соответствующей группы крови.
Второй компонент – изоген, то есть тот участок хромосомы, в котором находится специфическая аллель этого изогена, которая управляет процессом создания антигена, вырабатывает транспортную РНК и осуществляет процесс прикрепления антигена к поверхности эритроцита.
Третий компонент – генная структура, которая управляет всей этой системой [антиген + изоген + трансфераза].
Когда говорят о невозможности смены группы крови, то подразумевают только изоантиген. Но он не единственный компонент в этой системе. Если, например, какими-либо химическими способами нейтрализовать производство трансферазы, то при той же самой аллеле изогена произведённый антиген не будет доставляться к эритроцитам. И вопрос только в том, как организм будет реагировать на то, что в крови болтаются бесхозные антигены? Возможен случай, когда последует иммунный ответ.
Из выше приведённых сообщений видно, что преимущественно основным рубежом смены группы крови для женщин является беременность и роды, а для мужчин – инфекционная болезнь. Но это не всё. Генетика каждого человека – это тоже мощный инструмент воздействия на этого же человека.
Пока люди разных народов не смешивались, здоровье каждого ранее обособленного этноса находилось в устойчивом положении. Генетика каждого человека этого этноса была идентичной шаблону этого этноса, и спаривание любых двух представителей этого этноса не вносило в этот шаблон никаких изменений. То есть, если группа крови была определена шаблоном, то иной группы крови просто не откуда было взяться. Не было другой, инородной генетики. Как пример, те же обезьяны – у них на всю популяцию одна и та же группа крови.
И только после того как человек стал смешиваться с себе подобными, но представителями разных этносов, пришло время конфликта различных генетических шаблонов. Преступные «учёные» навязали обществу ложную доктрину, что, мол, смешение полезно для людей, в то время как всё обстоит с точностью до наоборот.
Люди, которые сообщают о смене группы крови системы АВ0 или системы Резус, по всей видимости, являются метисами различных народов. Причём, настолько различных, что раньше, когда эти народы были ещё чистыми, в их генетических шаблонах содержались записи о различных группах крови. Как, например, у тех же обезьян. После метисации шаблоны объединились.
Но как, белый цвет смешивая с чёрным, не получить присутствие обоих цветов, так же и не получить общую генетику из двух разных генетических шаблонов. В любом случае получится мозаика из двух неродственных геномов. Причём, чем более неродственными будут эти геномы, тем более нелепыми будут границы генов, да и сами гены.
В этом случае цепочка [антиген + изоген + трансфераза] может быть нарушена или изменена в любой её точке и на любом её участке. Поскольку мультиген состоит из нескольких генов, которые должны совпадать по своим параметрам и работать синхронно, то у метисов разные участки мультигена работают по своим собственным различным программа, и синхронная работа такого мультигена исключена.
В какой-то момент под воздействием тех или иных химических веществ он может выдавать один результат, а в других условиях – совершенно другой. Этот результат будет определяться как смена групп крови. На самом деле никакой смены группы крови в чистом виде не происходит, просто бунтует и конфликтует сам с собой метисный мультиген метисного генома.
Однако долгое, в течение нескольких поколений, присутствие антигенов или иного генотипа в теле человека или животного может в итоге быть признано организмом «своим», «родным». Тогда чужеродная генетика интегрируется в родной геном, и случает мутация, которая уже продуцирует чужеродные антигены, как свои и по-настоящему родные. Таким способом появляются новые группы крови, которые, по сути, являются механической интеграцией здорового организма с теперь уже родной для него болезнью.
Андрей Тюняев, президент Академии фундаментальных наук
- Тюняев А.А., Группы крови как фактор региональной адаптации человека // Сборник материалов Международной научно-практической конференции «Экология человека в условиях трансграничного сотрудничества». Национальная академия наук Республики Беларусь. Минск. – 25 – 28 июня 2013.
- Тюняев А.А., Группы крови не являются наследственным фактором (синдром гомеологическо-хромосомного иммунодефицита). Вестник новых медицинских технологий. 2013. Т. XX, № 1. С. 143 – 146.
- Тюняев А.А., Экология систем групп крови = Ecology of systems of blood types, «Organizmica» (web), № 7 (111), июль 2012.
- Тюняев А.А., О значении групповых факторов крови в эволюции человека и животных // Сборник материалов международной научно-практической конференции «Актуальные проблемы биомедицинской исторической и социокультурной антропологии». Институт истории НАН Беларуси. – Минск. – 22 – 24 июня 2011.
- Тюняев А.А., Группы крови – вирусно-генетическое заболевание человека, обезьян и других животных_pdf (html). Вестник новых медицинских технологий. – 2011. – Т. Х VIII. – № 1. – С. 180.
- Тюняев А.А. Географическая корреляция групповых факторов крови // Международная научно-практическая конференция “Высокие технологии, фундаментальные и прикладные исследования в физиологии и медицине”. – СПб.. – 23 – 26 ноября 2010. – С. 349 – 351.
- Тюняев А.А., Хадарцев А.А., Опыт применения новых данных о группах крови в судебной практике, «Organizmica» (web), № 7 (88), июль 2010.
- Тюняев А.А., Хадарцев А.А., Группы крови – вирусно-генетическое заболевание человека, обезьян и других животных, «Organizmica» (web), № 7 (88), июль 2010.
- Тюняев А.А., Экологические и эволюционные аспекты распределения частот групп крови // Текст доклада в Институте проблем экологии и эволюции РАН (27.02.2010 г.). Organizmica. – 2010. – № 3 (85).
- Тюняев А.А., Природно-очаговый индуцированный мутагенез и его патологическое влияние на внутренние и внешние признаки человеческого организма // Программа и тезисы // VII Международная конференция «Молекулярная генетика соматических клеток». – М.: РАН, 22 – 25 октября 2009 г., стр. 21.
- Тюняев А.А., О патологической природе антигенов систем групп крови // Всероссийская конференция с элементами научной школы для молодёжи «Клеточные исследования и технологии в современной биомедицине»: Сборник материалов / Под ред. Хадарцева А.А. и Иванова Д.В. – Тула: Тульский полиграфист, 2009. – 68 с.
- Тюняев А.А., Природно-очаговый индуцированный мутагенез и его патологическое влияние на внутренние и внешние признаки человеческого организма / Программа и тезисы // VII Международная конференция «Молекулярная генетика соматических клеток». – М.: РАН, 22 – 25 октября 2009 г.», стр. 21.
- Тюняев А.А., Хадарцев А.А., Связь хромосомных мутаций с различными видами патологий. «Вестник новых медицинских технологий». 2009. Т. XVI, № 3. С. 156 – 157.
- Тюняев А.А., Синдром гомеологическо-хромосомного иммунодефицита, «Вестник новых медицинских технологий» (ВАК). 2008. Т. XV, № 3. С. 214 – 216.
- Тюняев А.А., К вопросу о корреляционной связи между этносом и группами крови, «Organizmica», № 3 (15), 2008 г.
[1] Тюняев А.А., Синдром гомеологическо-хромосомного иммунодефицита* // Организмика – фундаментальная основа всех наук. Том III. Медицина. – М.: 2008.
[2] Тюняев А.А., Синдром гомеологическо-хромосомного иммунодефицита, «Вестник новых медицинских технологий» (ВАК). 2008. Т. XV, № 3. С. 214 – 216.
[3] Гемотрансфузия – переливание от донора к реципиенту крови или её компонентов.
Может ли поменяться группа крови и резус фактор в течение жизни?
Может ли поменяться группа крови у человека? Однозначным ответом будет – нет, она образуется в процессе эмбрионального развития и считается неизменным показателем. То же самое касается и резус-фактора.
Несмотря на это, некоторые люди утверждают, что сталкивались с подобным явлением в тех, или иных случаях.
В этой статье мы разберемся, почему все-таки эти показатели не меняются у человека в течение жизни и откуда берутся подобные мифы.
Почему это невозможно?
Группа крови и резус-фактор являются генетически детерминированными показателями, которые формируются внутриутробно и не являются возрастными. Они передаются по наследству от матери и отца к ребенку и не обновляются в течение жизни.
Информацию о группе, выработке необходимых агглютининов и агглютиногенов определяют гены, которые находятся в длинном плече 9 хромосомы. Поэтому характеристики крови априори не могут изменится ни в связи с возрастом, ни когда ее переливают, ни в каких других случаях.

Существует также миф, что может иметь место эпигенетика – изменение генов или наличие разного ДНК в разных клетках. Эпигенетическими эффектами можно было бы объяснить смену свойств эритроцитов. Но научно это не доказано, поэтому и в жизни встретить такое нереально.
Чаще всего, якобы изменение группы крови происходит в результате диагностической ошибки во время предыдущего или настоящего анализа. Во время беременности и при наличии некоторых заболеваний, в организме создаются условия, которые затрудняют определение групповой принадлежности, часто приводят к путанице и ошибкам. В таких случаях характеристики могут меняться под действием гормонов, вирусов, токсинов и анализ будет неточным.
Краткие сведения о существующих группах и методах их определения
Разберемся в том, как вообще проводится определение и почему могут возникать ошибки.
Современная медицина использует классификацию по системе АВ0, которая выделяет четыре группы крови и резус фактор (Rh). Резус может быть положительным (Rh+) и отрицательным (Rh-). При наличии на поверхности эритроцитов антигена D, обозначают резус — плюс, при отсутствии — минус.
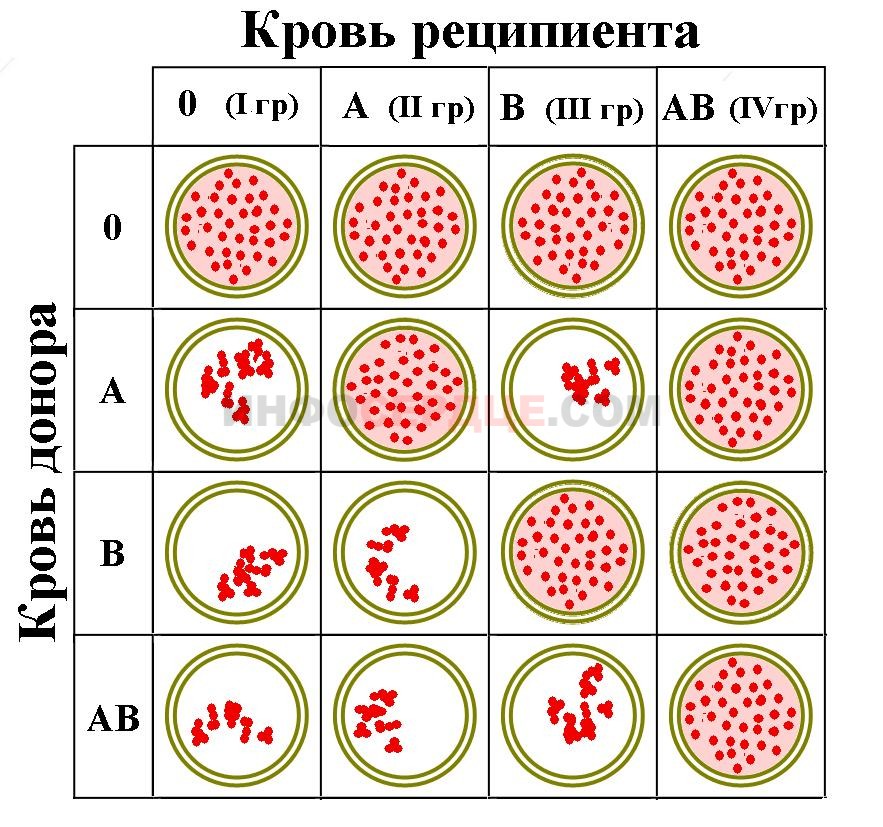
Кровь состоит из плазмы и клеточных элементов – эритроцитов, лейкоцитов, тромбоцитов. В плазме находятся агглютинины (α и β) – антитела, а в эритроцитах агглютиногены (А и В) – антигены. При взаимодействии одноименных антигенов и антител происходит процесс гемагглютинации – склеивания лейкоцитов. На основе этой реакции проводится определение группы и осуществляется переливание. Если осуществить переливание несовместимой крови, то возможен процесс гемагглютинации в сосудах, что вызывает серьезные осложнения или летальный исход.
Классификация крови по системе АВ0:
- I – называется нулевой (0). В плазме содержит агглютинины α и β, но не имеет антигенов А и В;
- II – обозначается А. Имеет в составе агглютинин β и агглютиноген А в оболочке эритроцитов;
- III – называется В. Для нее характерно наличие антигена В и содержание в плазме антитела α;
- IV – обозначается АВ, так как содержит антигены А и В, но не имеет антител α и β.
Определяют группу крови двумя способами: с помощью стандартных сывороток и синтетических цоликлонов. Сыворотки изготавливают на станции переливания и запаивают в ампулы. Цоликлоны – это специальные растворы, которые содержат аналоги агглютининов α и β.
Во время анализа проводят смешивание капли исследуемой крови с сыворотками или растворами, оценивают результат в течение 5 минут. На основании появления гемагглютинации (склеивания эритроцитов и образования крупинок) делают выводы о наличии или отсутствии тех или других агглютиногенов и определяют групповую принадлежность.
Откуда берутся мифы об изменении группы крови в течение жизни?
В медицинской практике является обязательным определение у человека свойств и параметров крови.
Большинство мифов об изменении групповой принадлежности распространяют люди, которые столкнулись с ошибочным анализом. Ошибки могут возникать вследствие множества причин, о которых мы расскажем.
Во время беременности и после родов
В период вынашивания малыша у женщин происходит множество гормональных, гуморальных и физиологических изменений в организме. Значительно возрастает количество эритроцитов, а количество агглютиногенов наоборот, уменьшается. Это может привести к тому, что во время анализа не происходит склеивание эритроцитов.
В результате — исследование может показывать 1 группу, когда на самом деле беременная имеет 2, 3 или 4.
Исходя из этого, можно сделать вывод, что беременность не может сменить группу крови. У будущих мам всего лишь наблюдается изменение выработки кровяных клеток и веществ, которые помогают определить группу. Через несколько месяцев после родов количество эритроцитов уменьшится и анализ снова будет достоверным.
При переливании крови
Больным людям всегда осуществляют переливание крови только соответствующей группы.
Но в экстремальных условиях или неотложных случаях возможно перелить 1 (0) группу, так как она универсальная и подходит всем. При проведении исследования сразу после процедуры — результат может определять группу крови как 1. На самом деле сама она не меняется, изменяются лишь данные анализа.

При пересадке костного мозга
Кроветворным органом является костный мозг, который находится внутри костей.
Теоретически, группа крови может смениться, если костный мозг человека уничтожен и ему нужна пересадка, а у донора другая группа. Хотя в таких случаях, перед пересадкой обычно и подбирают донора с похожими антигенными свойствами.
Кроме параметров крови должен подходить и генотип мужчины или женщины. Ведь при несоответствии антигенного профиля донора и реципиента может возникнуть иммунная реакция и отторжение пересаженного органа. Поэтому на практике, изменение групповой принадлежности после пересадки костного мозга все же вряд ли возможно.
В результате ошибок, возникающих при проведении анализа
Во время любого исследования периодически бывают ошибки.
Обычно их провоцируют следующие причины:
- неправильное проведение процедуры исследования;
- нарушение правил забора крови;
- некомпетентность сотрудников;
- не соблюдение правил постановки реакции;
- нарушение места расположения реагентов;
- отсутствие проведения контрольной реакции;
- использование некачественных сывороток;
- не правильное соотношение крови и реагентов;
- не соблюдение условий транспортировки;
- хранение образцов при неправильной температуре;
- недостоверная расшифровка результата.
Иногда можно встретить такое понятие как — «плавающая» группа крови и резус фактор. Такого термина в официальной медицине не существует. Его придумали люди, которые после проведения исследования каждый раз получали разные результаты. Изменчивые результаты свидетельствуют только об ошибке настоящего или прошлого анализа, кровь не может поменять резус-фактор или свою групповую принадлежность.
Помимо этого, в случае проведения исследования при неправильной температуре, результаты также могут изменяться. Иногда в исследуемой крови находятся холодовые агглютинины, которые при температуре ниже 15 градусов вызывают склеивание эритроцитов. Этот процесс называется холодовая агглютинация и приносит ошибочный результат анализа.
Из-за трудноопределимой группы крови
А(II) и AB(IV) в эритроцитах содержат антиген А, который может быть двух видов: А1 и А2.
Эритроциты с антигенами А2 характеризуются низкими агглютинационными свойствами по сравнению с А1.
Если в крови присутствуют эстраагглютинины a1 и a2, то во время анализа сыворотка с А2 и a1 агглютинирует эритроциты с А1. Данное обстоятельство может приводить к неправильным выводам, но саму группу также изменить не может.
Кровяной химеризм
Кровяным химеризмом называется пребывание в организме эритроцитов с различным генетическим набором, который отличается по антигенным свойствам и группе крови.
Существует три вида такого состояния:
- Истинный химеризм. Возникает у гетерозиготных близнецов в период внутриутробного развития, когда в кровяном русле плода находятся два вида эритроцитов. Сразу после родов провести анализ у близнецов очень трудно, ведь в организме находятся эритроциты с двумя разными группами. Через несколько месяцев после рождения — эритроциты близнеца исчезают, у ребенка остаются родные клетки и анализ можно проводить без затруднений.
- Трансфузионный химеризм. Наблюдается при многоразовом переливании или переливании больших объемов эритроцитарной массы 1 (0) группы людям со 2 (А) или 3 (В) группой.
- Эритроцитарный химеризм. Появляется после аллогенной трансплантации костного мозга. Эритроциты донора должны полностью заместить их у больного, но после операции в организме наблюдается частичный химеризм — находятся два вида клеток (родные и трансплантировнные). Со временем наступает полный донорский химеризм – все клетки замещаются донорскими.
Другие причины
При ряде заболеваний организма наблюдается неспецифическая агглютинация эритроцитов, когда эритроциты могут агглютинироваться любой сывороткой. Такая ситуация наблюдается при аутоимунной гемолитической анемии, аутоимунных болезнях, гемолитической патологии новорожденных. При этом провести исследование невозможно, так как все во всех образцах наблюдается склеивание красных кровяных телец.
При циррозе печени, обширных ожогах, сепсисе наблюдается повышенная агглютинабельность. Исследуемые клетки склеиваются даже в физиологическом растворе.
При лейкозе, раковых заболеваниях, талассемии возникает сниженная агглютинабельность и провести анализ также невозможно. Болезни вызывают временные изменения, которые исчезают после лечения.

 Автор статьи: Дмитриева Юлия (Сыч) – В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.
Автор статьи: Дмитриева Юлия (Сыч) – В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.в течение жизни, со временем, при беременности, у ребенка
Всем известно, что группа крови у человека является врожденной характеристикой организма, а также наследуется генетически. Может ли поменяться группа крови человека, измениться в течение жизни? Таким вопросом задаются множество людей. Если вспомнить биологию, то можно смело заявить о том, что ответ будет отрицательным. Однако в обществе бытуют противоположные заявления.
Довольно таки часто можно услышать, что при сдаче анализа крови, определена, например, первая группа крови. Через какое-то время после повторного исследования выяснилось, что группа крови внезапно изменилась. Например, она стала четвертой. Что с такими заявлениями делать? Не брать во внимание? Списывать все на ошибку недобросовестного лаборанта? Конечно, этот факт вовсе исключить нельзя и такая вероятность существует, но все-таки нужно попробовать разобраться в возможных причинах изменения группы крови человека в течение всей жизни. Интересно почему это происходит и самое главное, каким образом?
Что называется группой крови
Группой крови называется набор характеристик ее элементов. Каких? Эритроциты, тромбоциты, лейкоциты. О них слышали все, и даже кое-что знают о норме их содержания и функциях в общих чертах. Но мало кто знает, что у человека присутствуют наборы антигенов в крови (их существует около 300), а также белков плазмы.
В настоящее время известно очень много систем групп крови, а на практике в медицине пользуются далеко не всеми. Лишь двумя из них: системой крови АВ0 и резус-фактора. В квалификации группы крови они считаются важнейшими, так как наиболее активны и заметны.
Система группы крови АВ0 состоит из агглютиногенов (А и В), которые содержатся в эритроцитах и вызывают образование агглютининов α и β (альфа и бета). Агглютинины — это антитела, склеивающие между собой бактерии, вирусы и т.д.
При разнообразных комбинациях антител и антигенов, образуются 4 всем известные группы крови: наличие А и В без агглютиногенов указывает на первую группу, А и β – II, В и α – оба агглютиногена без агглютининов – IV.
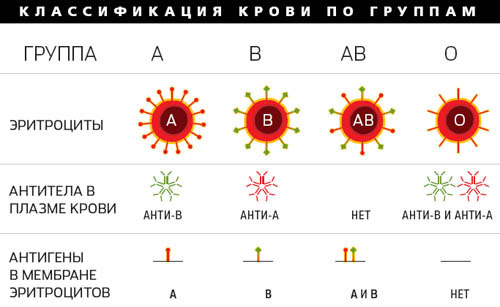 Классификация групп крови
Классификация групп кровиРезус-фактор
Определение резус-принадлежности человека происходит методом выявления наличия антигена Rh (белка), находящегося на поверхности эритроцита. У 85% людей отмечают наличие этого антигена на эритроцитах и относят к резус-положительным. У оставшихся 15% людей такой белок отсутствует и их относят к резус-отрицательным.
Отсутствие или наличие белка в крови вовсе не означает какую-либо патологию. Это признак индивидуальности, передающийся по наследству и на протяжении жизни поменяться никаким образом не может.
Для чего нужно знать группу крови
Группу крови и резус-фактор знать необходимо! Например, это может понадобиться во время такой процедуры, как переливание крови, или беременной женщине, которая готовится стать мамой. При чем будущим родителями не помешало бы позаботиться об этом еще на этапе планирования беременности.
Все дело в том, что эти знания пригодятся для выявления совместимости групп крови при беременности. Это имеет существенное влияние на то, как будет протекать беременность и на возникновение неблагоприятных последствий как у матери, так и у ребенка.
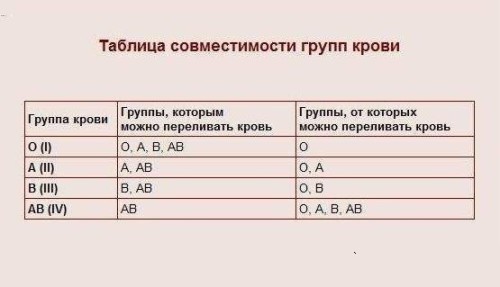 Таблица совместимости групп крови
Таблица совместимости групп кровиРезус-конфликт
Резус-конфликт при беременности возникает только при условии резус-отрицательной крови мамы, а кроха может наследовать положительный резус отца.
Происходит вот что: кровь ребенка принимается за чужеродное вещество, так как является незнакомой для материнского организма. Начинается активная выработка антител, они начинают атаковать клеточки крови малыша.
Для того, чтобы плод был защищен, достаточно провести вакцинацию антирезусным иммуноглобулином. Такая вакцина свяжет антитела, вырабатываемые в организме матери, и выведет их наружу. Сразу после родов, ребенку при резус-конфликтной беременности делают переливание крови. После переливания, антитела мамы нейтрализуются.
Не стоит беспокоиться, если у женщины отрицательный резус. Резус-конфликт во время беременности явление довольно редкое, но тем не менее слишком опасное. Все же очень часто резус-отрицательные матери спокойно вынашивают плод всю беременность.
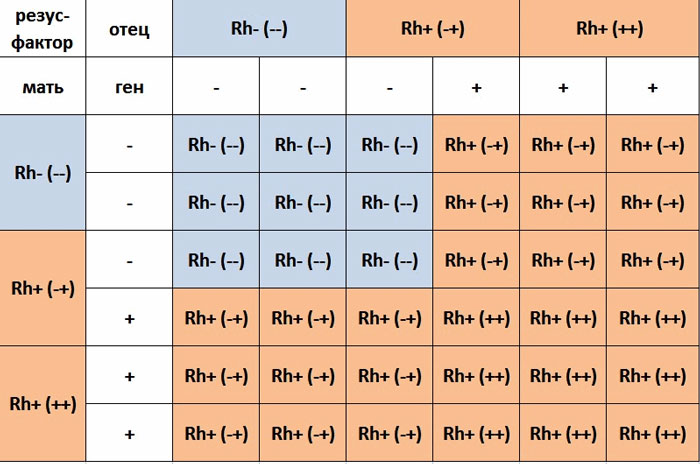 Таблица резус-конфликта при беременности
Таблица резус-конфликта при беременностиВозможна ли смена группы
Все специалисты категорично и однозначно утверждают, что группа крови остается неизменной на протяжении всей жизни человека. Однако, добавляют следующее уточнение: при нормальных условиях жизни. Чтобы это могло значить?
Зафиксированы случаи, при которых эритроциты А и В могут выражать себя крайне слабо. Часто такая ситуация возникает у людей, которые больны лейкемией крови. Это так называемый рак крови. В эту категорию попадают и люди, страдающие какими-либо другими заболеваниями злокачественной этиологии. Все это приводит к тому, что общее количество естественных антигенов становится меньше. Таким образом, впоследствии при проведении анализа на определение группы крови, эти антигены начинают выражать себя крайне слабо.
Так становится понятно, что у онкологических больных почти не предоставляется возможности правильно определять группу крови, а зачастую даже и резус-фактор. Такой факт вовсе не означает, что у группы крови имеется возможность изменяться на протяжении жизни. Это значит лишь то, что определение группы крови дало не совсем верный результат и было неточным. Причиной этого стали изменения, происходящие в крови человека. Связано это с тем, что у больных раком людей очень сложно найти на поверхности эритроцитов белки, количество которых было значительно снижено в связи с заболеванием.
Также известно о существовании неких болезнетворных микробов. Они способны выделять ферменты. А последние в свою очередь имеют способность менять состав агглютиногенов А и в связи с этим делать их похожими на В. Тогда группа крови интерпретируется ошибочно. Анализ станет показывать III группу крови вместо правильной II. Когда человек выздоравливает и снова пересдает анализ, то все показатели возвращаются в нормальное состояние, которое было до болезни.
Таким образом, из всего вышесказанного следует вывод: измениться в течении жизни, при нормальных ее условиях, группа крови у человека не может.
Известно, что группа крови — это характеристика организма врожденная, и остается неизменной. Лишь при некоторых болезнях возможны иные результаты, но это все-таки является ошибочным определением группы, а не ее сменой. Так как заболевания создали условия, затрудняющие определение группы и приводящие к ошибкам при проведении анализа. Надеемся мы дали вам ответ, может ли поменяться группа крови в течении жизни со временем у ребенка и взрослых людей.
Могут ли измениться группа крови и резус-фактор в течение жизни?
 «У меня изменилась группа крови!» – такие сообщения часто
можно встретить на форумах в Интернете. В подавляющем большинстве случаев их
авторами оказываются беременные женщины. До беременности анализы показывали
один результат, во время беременности он становится другим, и пациенток волнует
причина, почему же так происходит.
«У меня изменилась группа крови!» – такие сообщения часто
можно встретить на форумах в Интернете. В подавляющем большинстве случаев их
авторами оказываются беременные женщины. До беременности анализы показывали
один результат, во время беременности он становится другим, и пациенток волнует
причина, почему же так происходит.
Чтобы разобраться, могут ли у человека измениться резус-фактор и группа крови, проясним сначала, что означают эти термины.
Группа крови определяется в зависимости от наличия на поверхности красных клеток крови (эритроцитов) двух видов молекул-антигенов, условно обозначаемых буквами А и В. Выделяют 4 группы крови в зависимости от того, есть оба антигена, есть какой-либо один из них или же нет обоих: О (I), А (II), В (III), АВ (IV).
Резус-фактор – качественная характеристика крови, которая определяется наличием D-антигена в организме человека. Если он есть – резус-фактор будет положительным, если нет, соответственно, отрицательным.
Казалось бы, все просто: антиген в организме или есть, или его нет. Обе характеристики врожденные. Но почему же меняются результаты анализов?
Дело в том, что анализы на определение группы крови проводят, наблюдая за склеиванием эритроцитов (агглютинацией). Капли крови капают в сыворотки, в которых содержатся антитела α, β, α + β, и наблюдают в микроскоп, в каких случаях эритроциты склеиваются.
Однако при некоторых инфекционных заболеваниях в кровь выделяется фермент, который отщепляет часть антигена А, и последний становится похож на антиген В. В этот момент анализ может показать неверный результат. То есть на самом деле не изменяется состав крови, а всего лишь искажается ее реакция на стандартные анализы. После выздоровления картина станет прежней.
Привести к похожим результатам могут и болезни, при которых усиливается выработка эритроцитов. В этом случае антигенов А и В в пробирке останется ничтожно мало, и реакция с их участием просто будет незаметна. При беременности в организме женщины тоже наблюдается интенсивный синтез эритроцитов, поэтому сделанные в этот период анализы также могут показать «смену» группы крови.
То же самое касается и резус-фактора: за него также отвечают белки, находящиеся на оболочке эритроцитов.
В случае «смены» резус-фактора возможно еще одно объяснение: наличие в крови белков, которые при ряде условий могут проявлять те же качества, что и положительный резус-фактор. Что опять-таки приводит к неверной интерпретации результатов анализов.
Другие возможные случаи «смены» группы крови и резус-фактора
Теоретически изменение группы крови возможно при трансплантации костного мозга. Причем собственный костный мозг реципиента в этом случае должен погибнуть полностью, а группа крови донора должна быть другой.
Однако на практике это маловероятно. Дело в том, что антигенные профили донора и реципиента должны быть близки. В противном случае пересадка приведет к тому, что лимфоциты донора будут проявлять агрессию к тканям организма реципиента (так называемая реакция «Трансплантант против хозяина»). А это может привести к смертельному исходу.
Встречаются также упоминания об исследованиях, зафиксировавших изменение резус-фактора при пересадке печени и селезенки. Однако серьезных доказательств в подтверждение этой теории пока что не существует.
Таким образом, мы можем сделать вывод, что все случаи «изменения» группы крови и резус-фактора в течение жизни – это на самом деле ошибочные результаты анализов. В реальности же эти показатели измениться у человека не могут.
Анализ на определение группы крови и резус-фактора вы можете сдать в клинико-диагностической лаборатории «Биогенетика» по адресу г. Ярославль, Школьный проезд, д. 2Б. Мы выполняем и другие лабораторные исследования, полный список которых с ценами вы можете найти на нашем сайте в разделе «Прайс-лист» или просто позвонив нам по телефону +7 (4852) 20-65-50
Может ли измениться группа крови? – Всё самое интересное!
В разделе: Интересности | и в подразделах: здоровье, тайна. | Автор-компилятор статьи: Лев Александрович Дебаркадер
Недавно знакомый рассказал, что его жена, сдавая анализы при беременности, “сменила” группу крови. Была третья, стала первая. Логичный вопрос: КАК? Ведь группа крови заложена генетически… И измениться она может лишь у человека паука. Но, тем не менее, факт: была третья группа крови (по документам, анализы проводились не один раз), а стала первая (характерная реакция на первую группу крови). Поэтому вопрос всё же остаётся: может ли измениться группа крови? Кстати, как показал опрос знакомых, это не единичный случай. Налицо ещё одно документально зафиксированное изменение, но на этот раз резус-фактора. Как? Почему? Зачем?
Постараемся ответить в этой статье, не зря помещённой в разделе “Интересности“.
Может ли измениться группа крови? Что самое интересное, если вы обратитесь с таким вопросом к поисковику, то обнаружите МНОГО форумов, где обсуждается этот вопрос. Обычно форум начинается так: “У меня изменилась группа крови… Почему?”
После чего следуют ответы двух различных типов:
- этого не может быть никогда (Менделем клянусь!) – это врачи ошиблись (примерно 50 % ответов)
- а у меня / моей подруги группа крови изменилась (примерно 50 % ответов).
Судя по сообщениям, статистика такова:
- смена группы крови чаще всего зафиксирована у женщин
- в основном это происходит во время беременности.
Несомненно, вероятность врачебной ошибки существует; именно поэтому при переливании крови ОБЯЗАТЕЛЬНО делается тест на совместимость. Чтобы не гадать, а быть уверенным. Но ошибка – ошибкой, а факты фактами: была одна группа крови, а стала другая. Почему?

Для ответа давайте сначала разберёмся с интересными группами крови.
Чтобы было понятно, что в группе крови может или не может меняться.
Так, знаете ли вы, что возможны не общеизвестные 4 группы, а сотни миллиардов комбинаций групп крови? А вот так вот. Почему это так? Всё очень просто.
За группу крови отвечают определённые вещества, они называются “антигены”.
Почему такое странное название “антигены”? Это просто аббревиатура: antibody-generating, производитель антител. Антигены – это сигнальные маячки для имунной системы, что пора вырабатывать антитела. Антитела – это специальные молекулы, задача которых – связать и обезвредить антигены. Антитела БУКВАЛЬНО связывают антигены, они работают как подобие клейкой сетки. Поэтому многие из них так и называются – агглютинины, приклеиватели.
Антигены могут быть внешними, а могут быть внутренними. Наиболее опасные антигены – это части оболочек бактерий и вирусов (обычно они попадают извне). Следовательно, как только в крови появляются знакомые антигены (= нападение микроорганизмов), антитела их обезвреживают. Также пример антигенов – это вещества, вызывающие аллергию.
На каждый антиген – своё антитело. Если в организме никогда не было определённого антигена, то там не будет и соответствующих антител. Антигенный механизм иммунитета – это память тела о болезнях. Это защита на будущее. Так работают прививки. На новые болезни, на которые нет антител, есть другие иммунные механизмы.
В связи с группой крови нас интересуют именно внутренние антигены. Это вещества, которые крепятся к оболочке эритроцитов, красных кровяных телец, переносчиков кислорода / углекислого газа.

Поскольку антигенов в крови СОТНИ, то возможных комбинаций (= групп крови) можно построить сотни миллиардов. Но в связи с общеизвестными группами крови (1, 2, 3, 4 и резус-фактор) нас интересуют только антигены А, Б и Rh.
Так, в упрощённом виде, возможны 4 случая:
- На оболочке эритроцитов есть антиген А. Группа крови вторая (обозначается А). В крови есть антитела β
- На оболочке эритроцитов есть антиген В. Группа крови третья (обозначается В). В крови есть антитела α
- На оболочке есть и А, и В. Группа крови четвёртая (обозначается АВ). В крови нет антител α и β
- На оболочке нет этих антигенов. Группа крови первая (обозначается О). В крови есть антитела и α, и β
Плюс два варианта:
- На оболочке эритроцитов есть антиген Rh. Резус фактор положительный (т.к. вещество присутствует)
- На оболочке эритроцитов нет антигена Rh. Резус-фактор отрицательный (т.к. антиген отсутствует).
Что нам это даёт? Это даёт знание о наличии тех или иных антител в крови. А также возможность предсказать, что будет, если кровь одной группы смешать с кровью другой группы. Грубо говоря: произойдёт слипание, свёртывание крови, или нет.
Итак, мы помним: на каждый антиген – “личное” антитело, которое будет слипать этот антиген.
Следовательно:
- А + α = × (секир башка)
- В + β = × (секир башка)
- А, В + α = × (секир башка)
- А, В + β = × (секир башка)
- А + α, β = × (секир башка)
- В + α, β = × (секир башка)
- А, В + α, β = × (секир башка)
Соответственно, если в крови уже есть, скажем, антитело α, то в приливаемой крови НЕ ДОЛЖНО БЫТЬ антигена А. Иначе – слипание, агглютинация. В общем, неприятности. Все закономерности с А, Б и т.д. можно выразить в виде таблицы:
| реципиент (к кому) | ||||||
| антитела | α, β | β | α | 0 | ||
| антигены | группа крови | 1 | 2 | 3 | 4 | |
| донор (от кого) | 0 | 1 | + | + | + | + |
| А | 2 | × | + | × | + | |
| В | 3 | × | × | + | + | |
| АВ | 4 | × | × | × | + | |
Или же, что намного проще, рисунком:

С резус-фактором – та же история; приведённая таблица просто становится в 2 раза сложнее. Но нас это не пугает, нам важно просто разобраться с антигенами. Мы постарались проиллюстрировать их функции и наличие с помощью описания переливания крови. Надеемся, у нас получилось.
Кстати, интересный вопрос: почему у кого-то антигены есть, а у кого-то их нет? Ответа на этот вопрос нет. Но есть предположение: это могут быть остатки симбиотических микроорганизмов (например, вирусов), которые в процессе эволюции постепенно “растворились” в теле. Так, знаете ли вы, что митохондрии (энергетические станции клеток, имеющие собственную ДНК) – это скорее всего бактерии, которые давным-давно, в древности, вступили в симбиоз с ядерными клетками? А вот так вот 🙂 По-видимому, на подобный случай указывает и наличие тех или иных антигенов в крови человека.
Но это отступление от темы. Возвращаемся:
Нас интересует, возможно ли изменение группы крови в течение жизни.
Поэтому продолжим. Зачем мы вообще заговорили про склеивание эритроцитов крови? Потому что склеивание – это тест на группу крови.
Группа крови определяется с помощью сывороток, содержащих антитела α, β, α + β. Сначала на тарелку капают сыворотки. Затем в сыворотки – капли крови. Количество крови должно быть в 10—15 раз меньше, чем сыворотки. Дальше наблюдают в микроскоп агглютинацию (склеивание) эритроцитов. По результатам склеивания / несклеивания (с помощью таблицы, похожей на вышеприведенную) определяют группу крови. Например, четвёртая группа крови не вызовет склеивания, а первая – вызовет во всех случаях.
Здесь мы подходим к ключевому моменту нашей статьи.
Группа крови может измениться только в том случае, если прекращён / сильно ослаблен синтез антигенов, их больше нет на эритроцитах. Почему может быть прекращён / сильно ослаблен синтез тех или иных антигенов? По ряду причин. Для их описания обратимся к цитатам:
Раньше не вызывало сомнений, что группа крови, как отпечатки пальцев, остаётся неизменной в течение всей жизни. Но выясняется, что это не так.
Фенотип АВО может меняться при ряде инфекций. Некоторые бактерии выделяют в кровь фермент, превращающий А1-антиген в В-подобный. Этот фермент отщепляет какую-то часть антигена А, оставшаяся его часть становится похожей на антиген В. Если в момент болезни пациенту сделать анализ крови, можно получить ложный результат — анализ может показать группу крови В. Но в это время человеку нельзя вливать группу крови В, поскольку в плазме его крови всё же содержатся антитела к ней. После выздоровления человека фенотип эритроцитов возвращается к первоначальному. Получается, что с точки зрения лабораторного анализа такая болезнь сопровождается временной сменой группы крови.
Ослабить количество антигенов АВО на поверхности эритроцитов может и любая болезнь, связанная с повышенной выработкой эритроцитов — например, талассемия. В такой ситуации лабораторный анализ может показать, что у человека группа крови О. Антитела в пробирке не «найдут» ничтожное количество оставшихся антигенов А и В, или реакция их взаимодействия будет незаметна.
Антигены группы крови АВО могут измениться и в процессе развития опухолевых заболеваний крови.
Теперь проанализируем:
Статью мы начали с факта: беременная девушка пошла в больницу на анализ крови, и удивилась, что её из 3 группы перевели в первую.
Факт № 2: повышенная выработка эритроцитов приводит к тому, что на их поверхности становится мало специфических антигенов (в данном случае антигенов В), что создаёт иллюзию О, первой группы крови.
Закономерность: беременность связана с интенсивным синтезом эритроцитов (объём крови беременных увеличивается до 1,5-2 литров, а количество эритроцитов увеличивается до 130 %).
Вывод: беременность при определённых условиях может приводить к уменьшению количества антигенов на поврехности эритроцитов, а, значит, и к “смене” группы крови.
Опрос показал, что среди моих знакомых одна женщина также оказалась со сменой группы крови. Только в её случае сменился резус-фактор (с положительного на отрицательный). За резус-фактор отвечают белки, которые также крепятся на оболочке эритроцитов. Поэтому можно предположить: также как и при ложной нулевой группе крови, возможна и ложная резус-отрицательная группа крови.
Теоретически, после родов и при уменьшении объёма крови, снижении синтеза эритроцитов все показатели должны вернуться на свои места.
Среди данных на форумах встречались и другие смещения групп крови (с 2 на 3, с 3 на 4 и т.д.). Вполне вероятно, они подчинены аналогичным механизмам.
Однако, вопрос “смены” группы крови изучен недостаточно, что зря – эта смена может быть, например, хорошим диагностическим признаком для определения ряда болезней. Так что у врачей есть поле для творчества 🙂
Итак, вывод: группа крови может “изменяться” при определённых условиях.
Существует несколько гипотез, которые объясняют эти временные изменения. Гипотезы не получили достаточного теоретического и экспериментального обоснования в клинических условиях.
Хотя существует множество неотслеживаемых и недокументированных фактов, которые эти гипотезы подтверждают.
Быть может, у кого-то есть дополнительные данные? Обязательно пишите в комментарии!
Разобраться с вопросом помог журнал Вокруг Света: http://www.vokrugsveta.ru/telegraph/pulse/565/
Может ли у человека поменяться резус–фактор или это все миф?
Приветствую Вас, дорогие друзья! Многих из нас волнует вопрос: может ли у человека поменяться резус – фактор в течение жизни? На самом деле, вопрос интересный и противоречивый, ибо наука нам говорит одно, а люди, — другое. Что ж, давайте разберемся в этом вопросе.
Что такое резус–фактор?
Для начала, следует выяснить значение данного определения. Это, как все Вы знаете, еще одна качественная оценка параметра характеристики крови, зависящая от наличия или отсутствия в организме человека D — антигена. Данный показатель врожденный (!).
Наличие белковых молекул D — антигена является признаком положительного резуса (Rh+). Их отсутствие – соответственно, отрицательного (RH-).
Второй случай – менее распространен. Его обладателями являются всего лишь порядка 15% населения Земли. Остальные 85% процентов населения со знаком «плюс».

Как Вы уже поняли, промежуточного варианта нет. Их всего два: либо «положительный», либо «отрицательный».
Как передается резус – фактор?
Этот показатель дается человеку с рождения.
Обычно, вероятность приобретения того или иного резуса выглядит следующим образом:
- Положительные отец и мать дают 75% вероятности положительного резуса у ребенка и 25% вероятности отрицательного.
- Отрицательные родители – это 100% вероятность отрицательного малыша.
- Если один из родителей «положительный», а второй – «отрицательный», у ребенка есть равные шансы (50% / 50%) иметь как тот, так и другой резус.
Особо хочу выделить случай, когда у матери «минус». В этом случае могут возникнуть определенные сложности в процессе беременности. Особенно опасно возникновение резус – конфликта (когда у мамочки и у плода «минус» и «плюс» соответственно).

 В этом случае, могут возникнуть ряд серьезных осложнений, однако все их возможно устранить, если точно следовать инструкциям и рекомендациям лечащего врача. В крайне тяжелых случаях проводится процедура плазмофереза, которая, по сути, является процессом очищения крови мамочки от антител или внутриутробное переливание крови плода (однако, это не станет причиной смены резус – фактора ни у матери, ни у ее малыша).
В этом случае, могут возникнуть ряд серьезных осложнений, однако все их возможно устранить, если точно следовать инструкциям и рекомендациям лечащего врача. В крайне тяжелых случаях проводится процедура плазмофереза, которая, по сути, является процессом очищения крови мамочки от антител или внутриутробное переливание крови плода (однако, это не станет причиной смены резус – фактора ни у матери, ни у ее малыша).
Может ли измениться резус–фактор?
На данный момент существует множество споров. Как уже говорилось выше, это врожденный показатель, а не приобретённый. Следовательно, человек его получает при зачатии и он остается неизменным до момента самой смерти. Тогда почему вокруг этого вопроса возник такой ажиотаж?
В последнее время (особенно с развитием цифровых и компьютерных технологий), мы все чаще можем слышать о случаях так называемой смены резус–фактора: когда у человека на протяжении всей жизни он был один, а потом вдруг внезапно поменялся на противоположный. Что могло послужить тому причиной?
Все дело в том, что у людей с отрицательным резусом, в крови находятся «Kel» белки, которые могут в определенных условиях проявлять качества положительного резус-фактора. А это значит, что при некорректной работе врача или использовании реактивов плохого качества, результаты анализа могут быть ошибочны, что и стает причиной замешательства пациентов.
Однако, хочу упомянуть об одном, единственном (!) научно зафиксированном случае. У пятнадцатилетней австралийки после пересадки печени полностью изменились все показатели иммунной системы, а резус сменился с «минуса» на «плюс». Однако, группа крови осталась прежней, первой.

Следует, на мой взгляд, также упомянуть об одном научном исследовании, которое обещает быть сенсационным. Бразильскими учеными в ходе ряда экспериментов было обнаружено, что при пересадки печени и селезенки (при совпадении множества дополнительных условий, разумеется) белок, находящийся в красных кровяных тельцах, способен изменяться. А это значит, что смена резуса в течение жизни возможна (причем группа крови всегда остается неизменной).
Таким образом, данная теория потихоньку приобретает научную подоплеку, однако, до сих пор неоспоримых доказательств в ее подтверждение нет.
На этом, дорогие мои слушатели, все. Если Вас интересуют дополнительные вопросы, оставляйте комментарии. Я всегда рада общению с Вами. До новых встреч!
Всегда Ваша, Анна Тихомирова
Что нормально, симптомы и лечение
Выделения из влагалища, состоящие из слизи, крови и тканей плаценты, являются обычным явлением после родов. Такие послеродовые выделения известны как лохии и продолжаются от четырех до шести недель. Обычно эти выделения могут содержать несколько небольших сгустков крови размером не больше сливы (1). Эти сгустки крови считаются доброкачественными и не требуют немедленной медицинской помощи. Однако в некоторых случаях они могут казаться ненормальными, что указывает на основное заболевание.
Поэтому, если вы заметили сгустки крови в выделениях из влагалища после родов, обсудите это со своим врачом.
В этом посте MomJunction расскажет вам о свертывании крови после родов, рисках, которые оно представляет, и о том, как вы можете его предотвратить.
Нормальны ли сгустки крови после родов?
Сгусток крови – это слипшаяся масса крови, образующая желеобразное вещество. Обычно после родов выделяется несколько небольших сгустков крови. Эти сгустки уменьшаются в размере и чаще появляются с течением времени (2).Если вы заметили что-либо иное, немедленно обратитесь за медицинской помощью, чтобы избежать таких осложнений, как атония матки, разрыв матки, разрывы во влагалище и шейке матки во время родов, преэклампсия, кусочки плаценты, которые остались внутри матки после родов, тромбоз глубоких вен или тромбоэмболия легочной артерии. .
Каковы симптомы нормальной свертываемости крови после родов?
Сгустки крови – обычное явление после родов, и со временем их количество уменьшится. Вот руководство, которое поможет вам понять, как идет кровь в течение шести недель после родов (3).
| Дней / недель после родов | Цвет крови | Количество выписанных |
|---|---|---|
| Первый день | Свежая красная или коричневато-красная кровь. | Значительно большая потеря крови, салфетки замачиваются каждые несколько часов. Вы можете пройти один или два больших сгустка размером с помидор. Меньший может быть размером с виноградину. |
| 2-6 дней | Темно-коричневая или розовато-красная кровь. | Умеренная кровопотеря с пятном размером 7-12 см на гигиенической прокладке. Очень маленькие сгустки выделяются один или два раза в день. |
| 7-10 дней | Цвет остается прежним или может казаться светло-коричневым или розовато-красным. | Объем кровопотери значительно сокращается, при этом прокладка не пропитывается так обильно, как раньше. Размер пятна на гигиенической прокладке составляет менее 7 см. |
| 11-14 дней | Цвет становится намного светлее.Если вы очень активны, он может оставаться немного ярким. | Количество крови уменьшается на степень, почти не оставляя следов на гигиенической прокладке. |
| 3-4 недели | Кровопотеря может еще быть, с более бледным оттенком или кремово-белого цвета. | Кровопотери будет очень мало или совсем не будет. Если кровопотеря прекращается через три или четыре недели и начинается приток свежей крови, это может указывать на возвращение вашего менструального цикла, если мать перестала кормить грудью |
| Примерно через шесть недель | Случайные кровопотери коричневого цвета , розовато-красный или кремово-желтый. | Легкое бледное пятно на гигиенической прокладке, которое может оставаться в течение дня или в некоторые дни. |
Цвет и размер сгустка, а также объем кровопотери могут зависеть от следующих факторов:
- Время дня: Кровопотеря может быть высокой по утрам, поскольку кровь скапливается в матка, когда вы ложитесь, и течет во влагалище, когда вы встаете.
- Грудное вскармливание: Выделение гормона окситоцина во время грудного вскармливания также вызывает сокращение матки с болью или без нее.Затем следует небольшое усиление выделения лохий.
- Физические упражнения: Легкие физические нагрузки, такие как ходьба, также могут вызвать сильную кровопотерю в течение первых двух недель после родов.
Если сгустки крови отличаются от обычных после родов, проконсультируйтесь с врачом.
Каковы симптомы аномального сгустка крови?
Аномальное свертывание крови может указывать на тромбоз глубоких вен (ТГВ). Если его не лечить, это может привести к опасному для жизни осложнению, называемому тромбоэмболией легочной артерии (ТЭЛА).При раннем обнаружении ТГВ и ПЭ можно лечить и предотвратить (4). Поэтому обратите внимание на симптомы опасного сгустка крови (5):
При тромбозе глубоких вен (ТГВ)
- Отек (в одной ноге, руке или в области таза)
- Красноватое или голубоватое изменение цвета кожи
- Боль в ногах или болезненность, часто описываемые как судороги или болезненность лошади Чарли
- Нога или рука становится теплее при прикосновении
Если вы заметили какие-либо такие симптомы, обратитесь к врачу.Однако у вас может быть тромбоэмболия легочной артерии без каких-либо симптомов тромбоза глубоких вен. Поэтому целесообразно также проверить следующие симптомы:
Для тромбоэмболии легочной артерии
- Одышка
- Острая или колющая боль в груди, которая может усилиться при глубоком вдохе
- Учащенное сердцебиение
- Необъяснимый кашель с кровянистой слизью или без нее
Помимо недавних родов, есть некоторые другие факторы, повышающие риск ТГВ и тромбоэмболии легочной артерии (6):
- Предыдущие сгустки крови
- Семейный анамнез крови Нарушения свертывания крови
- Приобретенная тромбофилия
- Сопутствующие заболевания (серповидноклеточная анемия, СКВ, нефротический синдром, воспалительные состояния
- Материнское ожирение
- Возраст матери (старше 35 лет)
- Длительная неподвижность (например, постельный режим или длительные путешествия) )
- Многоплодная беременность
- Любое заболевание, например рак или инфекции
- Дегидра ция
- Преэклампсия
- Длительные роды
- Ротационные щипцы в средней полости
- Послеродовое кровотечение
Если не лечить тромбоэмболию легочной артерии, она может привести к летальному исходу.Своевременная диагностика и лечение помогут избежать дальнейших осложнений.
Как диагностируют и лечат тромбы после родов?
Если есть подозрение на ТГВ или тромбоэмболию легочной артерии в послеродовом периоде, врач порекомендует несколько диагностических тестов, прежде чем назначить идеальный курс лечения (7) (8).
Диагноз
- Тест на D-димер: В случае подозрения на тромбоз глубоких вен проводится ультразвуковое исследование. Затем проводится анализ крови для определения количества D-димера, который представляет собой вещество, выделяемое из сгустков крови.Аномально высокое количество D-таймера указывает на то, что сгустки крови циркулируют в кровотоке.
- Компьютерная томография: Компьютерная томография (КТ) грудной клетки выполняется для выявления тромбоэмболии легочной артерии. Его проводят после введения в вену рентгеноконтрастного вещества, представляющего собой форму красителя. Краситель помогает очистить любую закупорку, обеспечивая четкую видимость внутри вены.
Помимо компьютерной томографии, врач может также назначить:
- Вентиляционно-перфузионное сканирование: Также известное как V / Q сканирование или изотопное сканирование легких, предписывается исследовать поток воздуха и крови. в легких.Часть легких с воздухом, но без кровоснабжения, свидетельствует о тромбоэмболии легочной артерии (9).
Как только сгусток диагностирован, незамедлительное лечение имеет решающее значение. В зависимости от степени риска, который может представлять сгусток, составляется план лечения.
Лечение
Курс лечения будет предложен в зависимости от тяжести состояния (9):
- Компрессионные чулки: Если вы страдаете от боли и отека, компрессионные чулки являются вероятной частью лечения. обеспечить симптоматическое облегчение.
- Антикоагулянты: Антикоагулянты обычно используются для лечения послеродовых нарушений свертывания крови. Женщинам с диагнозом тромбы необходимо принимать это лекарство в течение шести недель после родов (10). Лечение, скорее всего, начнется с инъекции гепарина. Его вводят через вену или под кожу в течение первых пяти-десяти дней. После этого начинается пероральная лекарственная терапия, которая включает такие лекарства, как варфарин, эдоксабан, ривароксабан, апиксабан и дабигатран.
- Тромболитики: Это препараты, используемые для растворения сгустков. В основном они разбивают большие сгустки на более мелкие, тем самым снижая риск дальнейших осложнений. Они используются в серьезных случаях тромбоэмболии легочной артерии.
- Фильтр нижней полой вены: Эта процедура используется в случаях, когда антикоагулянты не могут быть использованы или плохо работают. Фильтр вставляется в нижнюю полую вену (большая вена, по которой кровь возвращается к сердцу).Это улавливает сгусток до того, как он достигнет легких.
- Тромбэктомия / эмболэктомия: Эмболэктомия – это хирургическая процедура, применяемая для пациентов, страдающих тромбоэмболией легочной артерии. Процедура включает в себя устранение закупорки легких, вызванной сгустком.
Пока вы проходите курс лечения от тромбов, целесообразно проконсультироваться с врачом по поводу безопасности грудного вскармливания.
Как предотвратить образование тромбов после родов?
Вот несколько советов, которым вы можете следовать, чтобы предотвратить любые риски свертывания крови (11):
- Помните о факторах риска свертывания крови.
- Оставайтесь активными и продолжайте регулярно двигаться. Ходьба – лучшая послеродовая активность.
- Будьте в курсе семейного анамнеза этого заболевания.
- Убедитесь, что врач знает вашу семейную историю нарушений свертывания крови.
- Пейте много жидкости, чтобы избежать обезвоживания. Обезвоживание – одна из причин ТГВ.
- Всегда обращайте внимание на любые симптомы сгустка крови.
- Не используйте тампоны в течение как минимум шести недель после родов.
Как позаботиться о себе?
Вот несколько советов, которым вы можете следовать в случае чрезмерного кровотока:
- Запаситесь на этот период гигиеническими прокладками и не используйте тампоны.
- Держите мочевой пузырь пустым, так как он способствует сокращению матки и помогает уменьшить послеродовое кровотечение.
- Носите компрессионные чулки, если они вам рекомендуются.
- Ведите здоровый образ жизни. Это включает в себя здоровое питание, физические упражнения и отказ от курения (если вы курите).
- Если вы планируете отправиться в путешествие после лечения, проконсультируйтесь с врачом. В идеале рекомендуется избегать длительных поездок по крайней мере в течение двух недель после начала приема антикоагулянтов.
Следуя некоторым основным шагам, вы можете предотвратить образование тромбов. Однако после родов появляются некоторые симптомы, которые могут указывать на проблему.
Когда звонить врачу?
Если вы заметили какой-либо из следующих симптомов, немедленно обратитесь к врачу (1).
- Лихорадка более 100.4 степени Фаренгейта с сильным ознобом.
- Кровоток , требующий смены прокладки в час.
- Сгустки крови большого размера: Если вы продолжаете выводить сгустки крови большого размера после первых 24 часов после родов после тяжелой кровопотери.
- Сильный кровоток: Кровоток должен постепенно уменьшаться по прошествии недели. Если этого не произошло, вызовите врача.
- Неприятный запах: Если выделения из влагалища имеют неприятный запах, что может быть связано с инфекцией матки или промежности.
- Боль в области таза: Инфекция мочевыводящих путей, инфекция матки или запор могут вызывать боль в области таза.
- Другие важные симптомы, такие как: нечеткое зрение, сильная головная боль и обмороки, озноб, учащенное сердцебиение, слабость, головокружение, отек в области таза или в ноге и затрудненное дыхание.
Своевременная диагностика, лечение и профилактика могут помочь вам справиться с серьезными рисками, связанными с тромбами.
Увеличивает ли кесарево сечение риск образования тромбов?
Недавние исследования показали, что женщины, перенесшие кесарево сечение, подвергались более высокому риску развития опасных послеродовых тромбов по сравнению с женщинами, которые рожали естественным путем. Риск был особенно высоким при экстренном кесаревом сечении (12).
По словам доктора Марка Блондона из больницы Женевского университета в Швейцарии, во время операции повышается склонность крови к свертыванию. Таким образом, женщины, которым предстоит кесарево сечение без каких-либо медицинских показаний, подвергаются более высокому риску.Однако риск остается низким у большинства женщин, перенесших кесарево сечение.
Американский колледж акушеров и гинекологов утверждает, что женщинам, у которых нет риска образования тромба, перед родами следует использовать пневматическое компрессионное устройство. Это помогает снизить любые потенциальные риски. Это устройство помещается на ноги, чтобы предотвратить скопление крови внутри телят (13)
Если вы недавно родили, будьте в курсе изменений в своем теле. Если вы заметили что-то необычное, не повредит обратиться к врачу.Своевременное лечение сгустков с помощью правильных лекарств может уберечь вас от возможных опасных для жизни осложнений, к которым они могут привести.
У вас есть чем поделиться с нами? Дайте нам знать в комментариях ниже.
Ссылки:
Была ли эта информация полезной? .Сгустков крови после рождения: симптомы, лечение и многое другое
Сгустки крови часто выглядят как желе. Они также могут содержать слизь или ткань и могут быть размером с мяч для гольфа.
Количество тромбов и кровотечений, возникающих у вас после родов, должно меняться по прошествии нескольких недель. Как правило, кровотечение и выделения можно ожидать в течение шести недель после родов.
Вот что вы можете ожидать сразу после родов и по прошествии большего количества времени.
Первые 24 часа
Кровотечение обычно самое сильное в это время, и кровь будет ярко-красной.
Кровотечения может хватить на пропитку примерно одной гигиенической прокладки в час. Вы также можете передать один-два очень больших сгустка, которые могут быть размером с помидор, или множество маленьких, которые могут быть размером с виноградину.
От 2 до 6 дней после рождения
Кровопотеря должна замедлиться. Кровь будет более темно-коричневой или розово-красной. Это указывает на то, что кровь больше не является результатом продолжающегося кровотечения. У вас все еще могут оставаться небольшие сгустки. Они будут размером с ластик для карандашей.
От 7 до 10 дней после рождения
Кровянистые выделения могут быть розово-красного или светло-коричневого цвета. Кровотечение будет слабее, чем в первые шесть дней менструации. На этом этапе вам не следует регулярно замачивать подушку.
От 11 до 14 дней после рождения
Любые кровянистые выделения обычно имеют более светлый цвет. Если вы хотите быть более активными, это может привести к выделениям с красным оттенком. Кровотечение должно быть меньше, чем в первые 10 дней после родов.
3-4 недели после рождения
Кровопотеря в это время должна быть минимальной. Однако у вас могут быть выделения кремового цвета с прожилками коричневой или светло-красной крови. Иногда в течение этих недель кровотечение полностью прекращается. У вас также могут снова начаться месячные.
От 5 до 6 недель после родов
Послеродовое кровотечение обычно прекращается к пятой и шестой неделям. Однако иногда у вас могут появляться коричневые, красные или желтые пятна крови.
В течение нескольких недель после родов женщины часто замечают усиление кровотечения в определенное время, в том числе:
- утром
- после кормления грудью
- после тренировки, если ваш врач разрешил вам делать это
Высокое кровяное давление после родов
Женщины с преэклампсией не находятся под надлежащим наблюдением и испытывают повышенное кровяное давление после родов. И исследователи говорят, что это то, чего не хватает медицинскому сообществу.
Исследование, опубликованное в журнале Американской кардиологической ассоциации «Гипертония», показало, что хроническая гипертензия часто встречается у женщин с тяжелой преэклампсией во время беременности.
На самом деле, многие женщины не знают, что у них повышенное артериальное давление после родов.
Это представляет собой множество рисков.
Артериальное давление женщины контролируется в больнице и обычно измеряется, когда она посещает своего врача для проверки примерно через шесть недель после родов.
Что делать, если показания показывают, что в клинических условиях все в порядке, но на самом деле ее артериальное давление все еще высокое?
По словам доктора Лауры Беншоп, ведущего автора исследования и исследователя в области акушерства и гинекологии в Медицинском центре Эразмус в Нидерландах, именно это и происходит.
«Мы уже знали, что у женщин среднего возраста с тяжелой преэклампсией в анамнезе в три раза выше риск гипертонии и в семь раз выше риск сердечно-сосудистых заболеваний», – сказал Беншоп Healthline.
«Чего мы не знали, так это того, что процент женщин с гипертонией уже столь высок через год после беременности и что у большого процента женщин систолическое артериальное давление в ночное время снижается недостаточно. [Это] состояние, которое увеличивает риск развития [сердечно-сосудистых заболеваний] », – сказала она.
Риск преэклампсии после родов
Преэклампсия определяется при наличии гипертонии и повышенного содержания белка в моче во время беременности.
Заболевание встречается у 5 процентов беременных женщин в развитых странах.
Ученые уже знали, что у женщин с этим заболеванием вероятность повышенного артериального давления после родов выше, чем у женщин, которые поддерживали нормальное артериальное давление во время беременности.
Беншоп сказал, что у многих женщин показатели артериального давления нормальные, когда они находятся в кабинете врача, но это не означает, что их уровень не повышается где-либо еще.
Ее группа изучила показатели артериального давления у женщин с преэклампсией за пределами кабинетов врачей, чтобы увидеть, не упускается ли из виду это состояние.
Ее команда изучала 200 женщин в течение одного года после их беременности, отслеживая их артериальное давление днем и ночью, а также снимая показания в кабинетах врачей.
Более 40 процентов женщин имели высокое кровяное давление в течение года после родов.
Чаще всего у 17 процентов была скрытая гипертензия – нормальное артериальное давление в кабинете врача и высокие показания за пределами кабинета.
Четырнадцать процентов имели устойчивую гипертензию, а 9 процентов – гипертонию белого халата (более высокие показатели в клинических условиях).
Исследователи обнаружили, что без наблюдения за женщинами за пределами медицинских учреждений врачи могли пропустить 56 процентов женщин с высоким кровяным давлением.
Из обследованных 46 процентов не имели достаточного снижения артериального давления днем и ночью. А 42 процента женщин испытали ночную гипертензию, что увеличивает риск сердечных заболеваний.
«Наши результаты показывают, что женщинам, у которых во время беременности наблюдается высокое кровяное давление, следует продолжать контролировать свое кровяное давление еще долго после родов. «Важно контролировать артериальное давление не только в кабинете врача, но и в разное время дня и ночи, дома», – сказал Беншоп.
Шестинедельный визит недостаточно, добавила она.
«Мы могли бы помочь снизить этот риск, отслеживая и корректируя артериальное давление у этих женщин непосредственно после беременности с помощью круглосуточного амбулаторного мониторинга артериального давления», – сказала она.«Женщины, которые знают свое количество, могут предпринять необходимые шаги, чтобы снизить кровяное давление и избежать последствий высокого кровяного давления для здоровья в более позднем возрасте».
Беременность и здоровье сердца
В целом, беременность оказывает стрессовое воздействие на сердце и систему кровообращения женщины, сообщает клиника Майо.
Поскольку объем крови увеличивается на 30–50 процентов для поддержки ребенка, сердце беременной женщины перекачивает больше крови в минуту, и ее частота сердечных сокращений увеличивается.
Женщины, у которых развивается преэклампсия на ранней стадии (до 34-й недели беременности), с большей вероятностью будут иметь утолщение в левом желудочке сердца через месяц после родов и, следовательно, подвержены наибольшему риску развития сердечных заболеваний, согласно Американской кардиологической ассоциации. исследование, представленное в прошлом году.
Исследования, представленные годом ранее, показали, что женщины, которые беременны в возрасте 40 лет и старше, подвергаются большему риску ишемического инсульта, геморрагического инсульта, сердечного приступа и смерти от сердечно-сосудистых заболеваний в более позднем возрасте по сравнению с женщинами, которые моложе они задумываются.
Недавний отчет также показал, что спонтанное субарахноидальное кровоизлияние, редкий тип инсульта, увеличивается среди беременных женщин.
Это чаще всего встречается у женщин в возрасте от 40 до 65 лет, хотя афроамериканки в возрасте от 20 до 29 лет имели наибольшую долю.
Доктор Каустуб Лаймэй, ведущий исследователь этого исследования и доцент кафедры неврологии Медицинского колледжа Карвера при Университете Айовы, сказал, что одна из причин скачка может быть связана с улучшенными технологиями визуализации.
«Вместо паники, женщины должны сообщать о любой резкой или внезапной головной боли», – сказал он.
«Беременным женщинам важно уделять особое внимание артериальному давлению, потому что даже у женщин, у которых никогда не было высокого артериального давления, оно может развиться во время беременности», – добавил доктор.Рэндольф С. Маршалл, руководитель отделения инсульта пресвитерианской больницы Нью-Йорка.
Первоначально сообщение об этой статье было опубликовано 12 февраля 2018 г. Текущая дата публикации отражает обновление, которое включает медицинский обзор Деборы Уэтерспун, PhD, RN, CRNA.
.15 опасностей иметь другую группу крови от ребенка
Многие знают, что для беременной мамы и ее ребенка потенциально опасно иметь разные группы крови. Однако это непростое дело. Во многих случаях наличие у мамы и ребенка разных типов почти не вызывает никаких осложнений.В некоторых случаях симптомы будут настолько легкими, что в лечении нет необходимости. В третьих, это может означать длительное пребывание в больнице или даже помещение в отделение интенсивной терапии новорожденных.
Чтобы понять это разнообразие реакций, важно узнать о группах крови и о том, как они передаются по наследству. В конце концов, некоторым может быть трудно понять, как мама и ребенок могут иметь разные группы крови.Однако важно помнить, что хромосомы матери и отца присутствуют при создании ребенка, поэтому вполне возможно, что ребенок будет иметь группу крови отца, а не всегда совместимую с группой крови матери. Также важно понимать, как работает иммунная система, поскольку это имеет важное значение для определенного набора симптомов, которые возникают, когда у мамы и ребенка разные группы крови.
Но также важно знать, что с помощью современной медицины вполне возможно полностью избежать всех этих опасностей.Многие врачи теперь рекомендуют сдавать кровь как маме, так и папе, чтобы рассчитать риски. В некоторых странах эти тесты даже обязательны.
Разъяснение 15 групп крови
Любой, кто сдавал анализ крови, увидит, что результаты теста будут представлять собой комбинацию одной или двух букв и либо положительного, либо отрицательного знака.Каждый из них фактически означает наличие или отсутствие отдельных белков, известных как антигены, расположенных на поверхности красных кровяных телец каждого человека. Эти поверхностные белки являются одними из тех вещей, которые помогают организму отличать свои «собственные» клетки от клеток другого, возможно, вредного организма. Имейте это в виду, поскольку это будет играть важную роль, когда мы будем говорить об иммунной системе.
Буквы обозначают тип ABO человека, а положительный или отрицательный символ обозначает тип RH.Половину генов, определяющих группу крови, ребенок наследует от мамы, а другую половину – от папы. Некоторые из этих генов являются доминантными, а это значит, что они будут присутствовать у ребенка независимо от того, с чем они связаны. Другие рецессивные, а это означает, что если они связаны с рецессивным геном, они вообще не появятся, и ребенку необходимо унаследовать оба рецессивных гена, чтобы у него была эта конкретная группа крови. Как правило, присутствие любого антигена является доминантным геном.
14 ABO Тип
Тип НПА человека может быть A, B, AB или O.Это типирование в основном определяет наличие или отсутствие двух специфических антигенов: антигена A и антигена B. У человека с кровью типа A есть только антиген A, а у человека с кровью типа B – только антиген B. Человек с группой крови AB имеет оба антигена, а человек с антигеном O не имеет ни одного.
Тип ABO часто вызывает беспокойство при заборе крови для переливания.Как правило, безопасно переливать кровь только людям одного типа ABO. Однако в экстренных случаях возможно перекрестное переливание крови при соблюдении определенного набора правил. Однако тип ABO редко является большой проблемой для беременных мам и их младенцев, если только у мамы нет сверхактивной иммунной системы или если ребенок не родился недоношенным.
13 Rh Тип
Тип Rh в основном указывает на присутствие единственного антигена на поверхности эритроцитов.Антиген Rh является доминантным геном и присутствует у 8 из 10 человек. Даже если тип резус-фактора определяется только одним антигеном, он часто вызывает гораздо больше проблем во время беременности или после родов, чем тип ABO.
У большинства женщин с положительным резус-фактором не должно быть проблем с ребенком, даже если у малышки отрицательный резус-фактор.Однако женщины с отрицательным резус-фактором могут иметь трудности с беременностью с положительным резус-фактором. Если у отца положительный резус-фактор, есть вероятность, что у будущего ребенка также будет положительный резус-фактор. В этом случае может возникнуть необходимость проверить группу крови ребенка или, возможно, начать профилактическое лечение, особенно если пара хочет иметь более одного ребенка. Мама может вынести первую беременность без проблем, но вторая беременность с резус-положительным ребенком может быть проблемной.
12 Иммунная система 101
То, что делает антигены такой проблемой, – это иммунная система.Теперь иммунная система защищает организм от чужеродных захватчиков, часто от бактерий, вирусов, простейших или грибов, которые потенциально могут повредить клетки организма. Один из механизмов работы иммунной системы – это обнаружение антигенов на этих вторгающихся клетках. Если иммунная клетка встречается с клеткой, антиген которой не признан дружественным, она будет производить крошечные вещества, называемые антителами.
Антитела вписываются в определенные антигены, как ключ от замка.Как только они прикрепятся к антигену, они либо уничтожат его, либо пометят клетку как мишень для более жестких иммунных клеток. Однако выработка антител может занять время. В результате, если на организм влияет совершенно новый микроорганизм, может пройти некоторое время, прежде чем организм сможет сопротивляться. Однако после контакта с антигеном организм сможет вырабатывать антитела против него намного быстрее.
11 Не сдашь
Однако, вопреки распространенному мнению, кровь матери и кровь ребенка не смешиваются в утробе матери.Однако их разделяет только тонкий плацентарный барьер. Этот барьер не позволяет клеткам крови матери и плода переходить в любую сторону. Но так как ребенок зависит от мамы в отношении некоторых строительных блоков своей жизни, он позволяет проникать более мелким веществам.
Эти более мелкие вещества включают кислород и питательные вещества из пищи.Другой набор крошечных вещей, которым разрешено преодолевать плацентарный барьер, – это, кстати, антитела. Это необходимо, потому что эти антитела могут защитить малыша от инфекции в раннем возрасте. В конце концов, иммунная система новорожденного не будет полностью развита, пока ему не исполнится около четырех месяцев. Поэтому эти антитела отлично подходят для самых маленьких. То есть, если только они не распознают клетки ребенка как захватчиков и не нацелены на их уничтожение.
10 Смешивание крови
Итак, если плацентарный барьер разделяет кровь матери и ребенка, почему антигены являются проблемой? Во время родов, когда плацента отделяется от матки, часть плацентарной крови ребенка неизбежно смешивается с кровью матери.Это независимо от того, были ли это вагинальные роды или кесарево сечение. Это также случается с мамами, у которых случился выкидыш, мертворождение или аборт. Если требуется диагностическая процедура, включающая пункцию плаценты, например, амниоцентез, мама также может контактировать с кровью ребенка.
Обычно это нормально.Но если у мамы другая группа крови, особенно если у нее отрицательный резус-фактор, а в клетках ребенка есть антиген, чуждый маме, например, если у малыша резус-положительный результат, это может вызвать проблемы. Организм мамы просто может вырабатывать антитела против крови ребенка, а поскольку мама не подвергается воздействию антигенов до первых родов, проблемы могут возникнуть только тогда, когда она беременна во второй раз.
9 Косвенный тест Кумбса
Мамы, у которых подозревают наличие антител к группе крови ребенка, возможно, из-за предыдущего выкидыша, могут быть протестированы с помощью так называемого непрямого теста Кумбса.Для этого теста необходимо взять образец крови у матери. Затем кровь обрабатывается, так что остается только прозрачная жидкость, известная как сыворотка. Затем он подвергается воздействию эритроцитов предполагаемой группы крови ребенка.
Это обычно включает тестирование резус-положительного образца против сыворотки резус-отрицательной матери.Если кровь слипается после контакта, тест положительный. Это означает, что у мамы, скорее всего, есть антитела против группы крови ребенка. Поскольку эти крошечные антитела, в отличие от более крупных эритроцитов, несущих антиген, могут проходить через плацентарный барьер, они могут вызывать такую же реакцию в крови ребенка. И, как и следовало ожидать, это может привести к ряду проблем, связанных с разрушением красных кровяных телец у малыша.
8 Желтуха
Гемолитическая болезнь новорожденных – это медицинский термин, обозначающий, что клетки крови ребенка разрушаются антителами из крови матери.При разрушении эритроцитов одним из побочных продуктов является билирубин. Билирубин – это желтый пигмент, который в больших количествах может раздражать ткани тела. Цвет билирубина является причиной того, что одним из основных признаков гемолитической болезни является желтуха.
В некоторых случаях желтуха не так серьезна.Если в крови слишком много билирубина, малышке может потребоваться фототерапия – лечение, при котором ее помещают под специальный свет. Этот свет помогает расщеплять и высвобождать билирубин из кожи, поэтому он не причинит никакого вреда. Недоношенные дети и дети с резус-несовместимостью чаще страдают серьезными случаями гемолитической болезни. У доношенных детей и детей с несовместимостью по системе ABO более легкие случаи заболевания. Однако это может зависеть от ситуации.
7 Анемия
Если разрушается слишком много красных кровяных телец, у малыша может развиться анемия.В основном это происходит, когда у ребенка низкий уровень красных кровяных телец. Красные кровяные тельца жизненно важны для нормального функционирования организма. Кровь жидкая, и большинству газов может быть довольно сложно перемещаться в ней. Таким образом, красные кровяные тельца улавливают столь необходимый кислород, когда они проходят через воздушные мешочки легких, а затем доставляют его к клеткам по всему телу. Как только кислород разгружается, красные кровяные тельца собирают углекислый газ (хотя часть его растворяется в крови в виде кислоты) и переносят его обратно в легкие, где цикл начинается заново.
Итак, кислород необходим для клеточной жизни. Когда клетки слишком долго остаются без кислорода, они умирают. В тяжелых случаях, когда распад эритроцитов происходит слишком быстро, жизненно важные органы могут быть серьезно повреждены.
6 Ядра
Одним из факторов риска чрезмерного накопления билирубина является осложнение, называемое ядерной желтушкой или билирубиновой энцефалопатией.По сути, это состояние, при котором мозг поврежден из-за слишком большого количества билирубина в крови. Это связано с тем, что билирубин может быть нейротоксичным или токсичным для нервных и мозговых клеток в больших количествах. Если желтуху у новорожденного не лечить слишком долго, ущерб становится настолько большим, что возникает это осложнение.
Ребенок с ядерной желтушкой изначально будет вялым или будет много спать, будет вялым и, вероятно, плохо будет есть.Если состояние прогрессирует, она перейдет от чрезмерной недели к раздражительности, с аномально выгнутой спиной и пронзительным криком, который будет сильно отличаться от плача нормального новорожденного. В некоторых случаях у ребенка может подняться температура, особенно если поражен центр терморегуляции головного мозга. На более поздних стадиях ребенок снова станет слабым, и у него могут развиться судороги.
5 долгосрочных эффектов
При раннем выявлении и лечении гемолитическая болезнь быстро проходит и серьезных осложнений не возникает.Если, конечно, у малыша не будет особо серьезного случая, при котором потребуется агрессивное лечение. У младенцев, у которых из-за гемолитической болезни развилась тяжелая анемия, могут возникнуть проблемы с селезенкой и печенью. У них также могут быть сердечно-сосудистые или неврологические проблемы.
Младенцы с ядерной желтушкой могут иметь проблемы с движением.Некоторые могут испытывать мышечные подергивания или спазмы в зависимости от того, какая часть мозга была поражена. У них также могут развиться проблемы со слухом. Другие младенцы могут не двигать глазами должным образом. В частности, им может быть трудно смотреть вверх. Кроме того, впоследствии они могут испытывать проблемы с обучением или развитием. Если у малышки возникли какие-либо из этих осложнений, важно следить за ее развитием на протяжении многих лет, чтобы любые проблемы можно было выявить и решить на ранней стадии.
4 Выкидыш
Несовместимость групп крови может означать, что у мамы есть риск выкидыша в будущем.Обычно это начинается, когда у малыша начинает развиваться система кровообращения и вырабатываются эритроциты. Как только эти «чужеродные» эритроциты обнаруживаются материнскими антителами, они могут атаковать их. Это может привести к выкидышу или, если беременность длится достаточно долго, к мертворождению. Из-за этого мамы, у которых часто случаются выкидыши, могут захотеть сдать анализ крови, особенно если у нее был плохой доступ к медицинской помощи. Мама с группой крови O или с отрицательным резус-фактором подвержена риску частых выкидышей, особенно если ее партнер имеет антиген-положительную группу крови.
В более легких случаях ребенок может быть доношен и рожден живым. Однако есть риск заразиться гемолитической болезнью новорожденного в период после рождения.
3 Профилактика
Один из лучших способов предотвратить гемолитическую болезнь новорожденных начинается с того, что мама и папа сдают анализ крови для определения группы крови.Также может быть полезно знать группы крови дедушек и бабушек. Как только врач узнает их типы, довольно легко рассчитать шансы ребенка иметь определенные группы крови. Как мы предполагали ранее, у мамы с отрицательной кровью типа O или резус-фактора будет какой-либо из антигенов, поэтому она будет более склонна к выработке антител против малыша.
Но мамам в этой ситуации не о чем беспокоиться.Если возможная несовместимость обнаружена на ранней стадии, врач может дать маме внутривенный иммуноглобулин или ВВИГ. Это подавляет выработку мамой антител против красных кровяных телец будущего ребенка. С этим лечением вполне возможно вынашивать беременность без осложнений даже при несовместимости крови. Конечно, это лечение лучше всего проводить до того, как мама родит первого ребенка.
2 Контроль закрытия
Если, однако, будущей маме уже слишком поздно получать лечение иммуноглобулином и высока вероятность того, что иммунная система мамы нацелится на эритроциты плода, важно следить за плодом на предмет возможных осложнений.В некоторых более легких случаях симптомы не проявляются во время беременности. Это связано с тем, что плацента все еще способна забирать билирубин и возвращать его в материнское кровообращение, где печень матери превращает его во что-то менее вредное. Однако, если разрушение происходит настолько быстро, что приводит к анемии, у плода может наблюдаться увеличение печени и селезенки. В некоторых случаях это приводит к отеку тканей малыша – опасному состоянию, которое называется водянкой плода.
Но то, что симптомы у малышки исчезают во время беременности, не означает, что они не появятся во время родов.У новорожденного еще незрелая печень может не справляться с нагрузкой билирубином так же хорошо, как мама. В этом случае после родов может развиться гемолитическая болезнь.
1 обменное переливание
В наиболее тяжелых случаях гемолитической болезни ребенку потребуется более агрессивное лечение, называемое обменным переливанием крови.Это процесс, при котором собственная кровь ребенка удаляется из организма при одновременном переливании донорской крови, отрицательной на антигены. Это чаще всего делается с младенцами и мамами, которые несовместимы по резус-фактору, и вряд ли когда-либо понадобится при совместимости с ABO. Это делается, когда фототерапия безуспешна и существует очень высокий риск развития потенциально опасных для жизни осложнений, таких как ядерная желтуха и тяжелая анемия.
Как и с любой процедурой такого масштаба, здесь есть риски.У малыша может наблюдаться свертывание крови или нарушения в составе крови. Однако в тяжелых случаях может потребоваться дать ребенку шанс выжить. К счастью, благодаря профилактической терапии ВВИГ и более доступным дородовым осмотрам, эта процедура сейчас проводится очень редко.
Источники: KidsHealth.org, Pregnancy.com, NCBI.NIH.gov, Cedars-Sinai.edu, Pregnancy.org
следующий 10 имен девочек, которые означают свет
.