Можно ли есть острое при беременности?
Фотобанк Лори
• В небольших количествах острая пища может уменьшать тошноту и стимулировать пищеварение.
• Злоупотребление острыми продуктами вызывает изжогу и нарушения в работе кишечника.
• Посоветуйтесь с вашим лечащим врачом и прислушайтесь к его рекомендациям: вместе вы подберете диету, оптимальную для вас и вашего малыша.
Чем может быть полезна острая пища во время беременности?
По статистике, острые продукты стоят на третьем месте после сладостей и солений в списке вкусовых пристрастий будущих мам. Потребность в остром и соленом вызвана нехваткой желудочного сока на фоне изменившегося гормонального фона.
В умеренных количествах острая пища будет полезна для улучшения кровообращения и стимуляции выделения желудочного сока. Она помогает выработке серотонина – «гормона счастья», и потому дает возможность справиться с депрессией и хандрой, частыми спутницами беременности.
Кроме того, острая и соленая пища уменьшает приступы тошноты, которые так досаждают будущим мамам в первые три месяца беременности. Острый перец в умеренных количествах снижает риск тромбоза.
Острый перец в умеренных количествах снижает риск тромбоза.
Полезен в это время чеснок и лук – известные противовирусные и антибактериальные средства и источники микроэлементов. У большинства женщин к 24-й неделе беременности пищевые предпочтения возвращаются к норме, и вопрос, можно ли острое при беременности, становится менее актуальным.
Чем может быть вредна острая пища для будущих мам?
Злоупотребление такими продуктами может вызвать изжогу, метеоризм, расстройство кишечника и ту самую тошноту, от которой вы пытались избавиться.
Будьте особенно осторожны, если у вас до беременности были проблемы с печенью и желудочно-кишечным трактом.
Кроме того, надо учесть, что излишества в употреблении острой и соленой пищи вызывают жажду, а избыток жидкости в ожидании ребенка повышает нагрузку на почки и сердце. Может появиться отечность, ощущение тяжести в желудке и давление на диафрагму.
В последние месяцы беременности острое и соленое лучше, по возможности, исключить из рациона. Замените эти блюда несоленым сыром – очень полезным для беременных женщин продуктом, сушеными семечками – конечно, тоже соблюдая меру.
Замените эти блюда несоленым сыром – очень полезным для беременных женщин продуктом, сушеными семечками – конечно, тоже соблюдая меру.
Острая пища во время беременности
Во время вынашивания ребенка у женщин очень часто меняются вкусовые пристрастия или становятся более яркими. Часто тянет на соленое, периодически будущие мамы пугают близких желанием съесть что-то, казалось бы, не очень сочетающееся, например, сладкое, кислое и горькое одновременно. Это объясняется меняющимся гормональным фоном. Так что тяга на острое при беременности никого не удивит. Другой вопрос: насколько такие пищевые предпочтения вредны?
Для начала стоит отметить, что однозначно говорить тут не о чем. Врач с сайта https://likarni.com, давая рекомендации, должен учитывать большое количество факторов одновременно. Это возраст пациентки (многие кулинарные эксперименты в молодости организмом воспринимаются гораздо легче), состояние ее здоровья, особенно ЖКТ, и, наконец, особенности национальной кухни.
Есть народности, где к острой пище сформирована привычка с детства. А многим она, кажется, передается по наследству. По крайней мере, то, что способен совершенно спокойно съесть индиец или мексиканец, далеко не всегда осилит человек, привыкший к украинской или традиционной русской кухне.
Вред и польза
Говоря об остром, нельзя также однозначно сказать, что это только опасно или вредно. Необходимо учитывать, когда женщина так питается и в каком количестве. Так, острое при беременности на ранних сроках способно довольно эффективно уберечь от простуды, которая может принести немало проблем, даже если сама по себе не навредит плоду. Не стоит забывать о вероятности возникновения различных осложнений. А они бывают не так уж и редко.
Разумеется, важно помнить об умеренности. Решая, можно ли беременным острое, учитывайте, о каких именно порциях идет речь. В небольшом количестве такая пища способна убрать или значительно смягчить проблему с изжогой. А еще – улучшить пищеварительный процесс.
Чем опасно острое во время беременности?
В то же время злоупотребление приводит к обратному эффекту: у женщин начинаются проблемы с пищеварением, усиливается изжога и тошнота, может возникнуть диарея. Периодически просто сильно болит живот. Опять же, здесь многое зависит от того, насколько острым было одно и то же блюдо, продукт. Этот нюанс крайне важен даже при выборе соответствующего перца.
Если будущая мама неосмотрительно съела что-то слишком острое, то в этом случае она рискует получить ожог слизистой. Первой пострадает ротовая полость вместе с пищеводом. Уже, как минимум, по этой причине понятно, почему нельзя острое при беременности: большинство способов оказать экстренную помощь в таких ситуациях противопоказаны женщинам, ожидающим ребенка. Как и препараты для ЖКТ.
Неумеренное употребление перцев чили, жгучих приправ и многого другого способно привести к приступу гастрита или же к обострению хроники, связанной с органами пищеварения. Это болезненно, но в то же время женщине нельзя пить большинство доступных и эффективных обезболивающих.
И еще: от состояния ЖКТ непосредственно зависит то, насколько хорошо будут усваиваться полезные вещества, всевозможные микроэлементы. Здоровая флора кишечника – это гарантия стабильно высокого иммунитета, что крайне важно во время беременности. Проблемы с пищеварительным процессом могут привести к понижению иммунитета.
Чем именно это опасно для беременной – не стоит даже уточнять. Поэтому лучше всего воздержаться от экспериментов с особо острой пищей. А если Вы все-таки съели что-то такое, то запейте молоком, быстрее поможет. Но в целом злоупотреблять острыми блюдами не следует еще и потому, что после них всегда хочется много пить. Что становится, в свою очередь, причиной отеков.
Почему тянет на острое во время беременности?
Женщины часто говорят о том, что их сильно тянет на острое при вынашивании ребенка. Ученые отмечают, что умеренное количество такой пищи способствует выработке серотонина, «гормона счастья», улучшает самочувствие.
Существует мнение, что тяга к острому свидетельствует о том, что у женщины недостаточно вырабатывается желудочного сока. И организм якобы таким способом пытается активизировать процесс пищеварения. Также в специализированной литературе можно найти указание на взаимосвязь между острой пищей и повышенным уровнем холестерина. Так что если Вы беспокоитесь, можете проверить соответствующий показатель крови и понаблюдать за собственным ЖКТ.
Но вообще чаще всего речь идет о простом физиологическом капризе. И иногда тот ярко ощущается, потому что женщина больше обращает внимание на собственный организм и пожелания. В обычном состоянии каждому из нас тоже может захотеться чего-то острого, кислого или соленого, причем иногда довольно сильно.
Как отвлечься от желания острого, когда его нельзя есть?
Но, как правило, мы можем переключиться и заняться другими делами. Беременная же женщина, беспокоясь о собственном ребенке, невольно начинает обращать внимание на все реакции организма. Сам по себе подход верный, потому что действительно, за самочувствием необходимо следить. Однако не стоит подчиняться любым позывам.
Беременная же женщина, беспокоясь о собственном ребенке, невольно начинает обращать внимание на все реакции организма. Сам по себе подход верный, потому что действительно, за самочувствием необходимо следить. Однако не стоит подчиняться любым позывам.
Всегда можно переключиться на что-то другое. Для примера: если человек просто сидит на стуле или, скажем, читает увлекательную книгу, он может настолько глубоко погрузиться в происходящее в ней, что не будет замечать даже откровенно неудобного положения и очень удивится, когда обнаружит, что прошло несколько часов, а нога успела затечь и даже онеметь. Это вполне жизненная ситуация, все примеры взяты из действительности.
В то же время, если человека посадить на стул без источника информации и пояснить ему, что сходить с этого места нельзя, заговаривать с окружающими – тоже, как и мысленно отвлекаться, надо просто сидеть и созерцать пространство, прислушиваться к собственному телу, то очень скоро он начнет замечать массу неудобств. Стул окажется слишком жестким, по телу будут ползать мурашки, может начать мешать какой-то звук. И уже через минут 20 ощущения, если от них не отвлечься, способны показаться невыносимыми.
Стул окажется слишком жестким, по телу будут ползать мурашки, может начать мешать какой-то звук. И уже через минут 20 ощущения, если от них не отвлечься, способны показаться невыносимыми.
Аналогично в некоторых случаях (но далеко не во всех!) с желанием острого. Будущая мама начинает представлять себе конкретный вкус, концентрируясь на том, чего именно ей хочется. Она буквально сосредотачивается на этом, в связи с чем уровень неудовлетворенности возрастает, потому что человеческий мозг, не всегда воспринимающий разницу между воображаемым и реальным, уже готовится переваривать мясо с чили, перченый суп и т. д.
В итоге запрет вызывает ощущение неудовлетворенности, желание уже по психологическим причинам начинает восприниматься ярче. Из-за ярких картин у женщины вырабатывается желудочный сок, поэтому она действительно физиологически хочет есть. Одним словом, все работает на одну цель: достать острое. Если не сбить этот настрой, то соответствующие продукты и блюда могут даже начать сниться.
В такой ситуации стоит отвлечься либо на другую еду, либо просто на занятие, которое увлекает и при этом требует определенной концентрации. Можно вместо острого выпить стакан воды. В результате через какое-то время тяга станет слабее, ее получится контролировать.
Острое на разных сроках беременности
Реакция организма будущей мамы может различаться на один и тот же раздражитель в зависимости от сроков. Так, если говорить о том, можно ли беременным есть острое в 1 триместре, то в первую очередь необходимо принимать во внимание характерный для этого периода токсикоз. В остальном же особой специфики здесь нет.
Следующий этап предполагает активное развитие плода. И женщины начинают сильно волноваться обо всем, включая и то, можно ли беременным есть острое во 2 триместре, не вредно ли это? Как уже и было сказано выше – в умеренном количестве разрешается. Главное, чтобы не было проблем с почками и ЖКТ.
А вот потом от пищевых экспериментов надо отказаться. Потому что ответ на вопрос, можно ли беременным есть острое в 3 триместре, будет отрицательным. Дело в том, что такое питание способно вызвать преждевременные роды. Оно увеличивает тонус матки. Поэтому здесь не стоит экспериментировать с собственным здоровьем и со здоровьем малыша.
Дело в том, что такое питание способно вызвать преждевременные роды. Оно увеличивает тонус матки. Поэтому здесь не стоит экспериментировать с собственным здоровьем и со здоровьем малыша.
Вообще нагляднее всего это будет видно в таблице.
|
1 триместр |
2 триместр |
3 триместр |
|---|---|---|
|
Можно, если не усиливается токсикоз. Осторожно с ЖКТ. |
При консультации с врачом в умеренном количестве. Особое внимание уделять ЖКТ, печени и почкам. |
Нельзя, способно вызвать преждевременные роды. |
Чужой опыт
В Интернете хватает отзывов о том, как кто-то в положении ел острое постоянно, чуть ли не на протяжении всей беременности, а ребенок родился совершенно здоровым. Женщины, читая такую информацию, делают выводы о том, что предупреждения врачей можно проигнорировать.
На самом деле никто не утверждает, что с детьми что-то обязательно сразу случится. Диета матери сказывается на ребенке косвенно, она способна проявиться постепенно, например, в подростковом возрасте – в виде гормональных нарушений. Или еще позже.
Кроме того, женщине не стоит забывать о собственном здоровье. Во время беременности организм активизирует все силы и ресурсы, чтобы потомство выжило. Однако если телу придется защищаться от слишком большого количества факторов, оно может отдать слишком много. В итоге женщине потребуется длительное восстановление, кроме того, организм еще долгое время не сможет сопротивляться разным заболеваниям.
Одним словом, никто не говорит, что острое категорически противопоказано. В умеренном количестве оно может быть полезно. Но лучше посоветоваться с диетологом. И не впадать в крайности.
Можно ли беременным суп харчо
В составе супа харчо нет таких ингредиентов, которые были бы категорически противопоказаны беременным женщинам.
Рекомендуем также прочитать:
– Лечения изжоги с “Ренни” у беременных: инструкция
– Чеснок беременным – полезен или вреден?
– Как правильно питаться во время беременности
Источники:
- Зубков В.В. Особенности питания женщины во время беременности и при кормлении ребенка // МС. 2017. №13. URL: https://cyberleninka.ru/article/n/osobennosti-pitaniya-zhenschiny-vo-vremya-beremennosti-i-pri-kormlenii-rebenka (дата обращения: 24.05.2020).
- Лысенко О. В., Рандаренко И. Г., Бресский А. Г. Применение арттерапии в акушерской практике // Вестник ВГМУ. 2008. №1. URL: https://cyberleninka.ru/article/n/primenenie-artterapii-v-akusherskoy-praktike (дата обращения: 24.05.2020).
СТАТЬИ ПО ТЕМЕ
Обновлено: 31.05.2020 15:44Можно ли есть острое во время беременности
Буквально вчера вы терпимо относились ко всему острому, но стоило забеременеть, как хочется накинуться на все со словом «чили» в названии от чипсов до куриных крылышек. Знакомо звучит? Однако можно ли есть острое во время беременности и не навредит ли это малышу?
Знакомо звучит? Однако можно ли есть острое во время беременности и не навредит ли это малышу?
Если голоса в голове заставляют вас заливать жгучим соусом любую еду, читайте нашу статью.
Источник: https://medvisor.ru/articles/beremennost/ostroe-pri-beremennosti/
Тянет на острое при беременности: это что-нибудь значит?
Общеизвестный факт: беременная женщина может есть что угодно и в каком угодно порядке. Маринованные огурцы и мороженое, клубничное варенье на гамбургерах, соус маринара с консервированным тунцом – предлагайте любое дикое сочетание. Наверняка вашей беременной жене оно понравится.
Designed by senivpetro/freepik
 Разумеется, это не более чем легенда
Разумеется, это не более чем легенда
Есть и научно обоснованные гипотезы, почему женщина становится буквально одержима острой едой, даже если до беременности она её терпеть не могла. Будущие мамы налегают на острое из-за инстинктивного желания понизить температуру тела. Такая пища хорошо стимулирует потоотделение и охлаждает.
Кроме того, вкусовые рецепторы под влиянием ХГЧ-гормона некоторым образом перестраиваются. Те, которые реагируют на кислое, соленое, пряное и острое, становятся более чувствительными. А более-менее постная еда кажется пресной и невкусной.
Опасна ли острая еда при беременности для будущего ребенка?
Вот хорошие новости: в каком бы количестве вы ни ели перец чили, это никак не навредит здоровью вашего малыша.
Правда, есть одна маленькая оговорка. В
исследовании от 2019 года есть предположение, что употребление определенных продуктов может поменять «вкус» околоплодной жидкости. Но ни в одной научной работе не упоминалась острая еда.
Но ни в одной научной работе не упоминалась острая еда.
Тем не менее, вы можете повлиять на вкусовые рецепторы вашего будущего малыша всеми этими острыми куриными крылышками и соусами с перцем чили. В дальнейшем это определенно скажется на его вкусовых предпочтениях. Не то, чтобы плохо любить острое, но имейте это в виду.
Чем может быть вредно острое во время беременности?
Designed by valuavitaly/freepik
А теперь не очень хорошие новости: у матери все острое и пряное может вызвать кучу неприятных побочных эффектов. Вы точно не захотите заработать лишний эпизод изжоги и несварения – беременные и безо всякого чили страдают от них чуть ли не все девять месяцев.
Если вы не привыкли к подобной еде, но беременность буквально заставляет накидываться на неё, то сдерживайте себя и добавляйте в рацион постепенно. Не ешьте острое при каждом приеме пищи и старайтесь пить больше жидкости. Разумеется, тщательно мойте руки или готовьте в перчатках, если работаете с перцем чили.
Иными словами, прыгать с разбегу в чан с соусом табаско точно будет вредно в вашем положении.
Чем может быть вредно острое в первом триместре беременности?
Тяга к острой еде может развиться уже на первых неделях, и в этот период она вряд ли вызовет много проблем – разве что усугубит утреннюю тошноту. Избегать её следует только, если вас тошнит и мутит весь день.
Во втором и третьем триместрах острая еда может вызывать:
Изжогу, поскольку растущая матка давит на желудок и заставляет кислоту подниматься выше по пищеводу;
Несварение желудка;
Тошноту;
Метеоризм и вздутие живота, диарею.
Помогает ли острая пища вызвать роды?
По мере приближения к финалу беременности все вокруг от бабушки до мамы и соседки по квартире, наверняка, начнут советовать налегать на горчицу и чили-перец, чтобы поскорее разродиться.
Этот совет настолько распространён, что даже был включен в исследование ученых из Огайо наряду с другими бытовыми советами по индуцированию родов, таких как ходьба, касторовое масло и секс.
Ученые опросили 201 женщину на предмет того, пытались ли они искусственным способом вызвать родовые схватки и если да, то какие методы применяли. Половина из новоиспеченных мам призналась, что пытались себе помочь. И из этой половины около 20% ели острое.
В чем же проблема? А в том, что нет никаких достоверных методов, чтобы подтвердить: действительно ли острая пища помогает вызвать роды или нет. Если вы на 40 неделе никак не можете разродиться, то тарелка с острыми крылышками не решит проблему в одночасье. Вероятно, это вообще не работает
Острая еда при беременности и меры предосторожности
Designed by Racool_studio/freepik
Мы уже упоминали об изжоге, которая вас непременно настигнет после жгучих блюд. Однако имейте в виду, что во время беременности справиться с ней не так-то просто. Далеко не каждое безрецептурное лекарство от изжоги, несварения и тошноты безопасно для беременных.
Также обязательно позвоните лечащему врачу при устойчивых симптомах в ЖКТ:
Диарея и рвота;
Жгучая боль и спазмы в животе;
Вздутие живота, метеоризм.
Итог
В общем, если у вас нет проблем с желудком, можете съесть всю острую пищу, до которой дотянетесь. Это никак не повредит вашему малышу, разве что сделает его таким же любителем жгучего соуса во взрослом возрасте.
Если до зачатия вы не увлекались остреньким, то добавляйте его в рацион постепенно. Ну и не заливайте табаско всю еду на тарелке в конце концов!
Питание беременной женщины
Итак, Ваши планы и решения родить ребенка осуществились – Вы беременны! Но эта новость вызывает у Вас двоякое чувство: – с одной стороны, чувство радости, а с другой чувство определенного опасения и даже страха перед неизведанными испытаниями за свою жизнь и судьбу будущего младенца. Каким он будет? – здоровым, красивым, счастливым?…
И это во многом зависит от самой женщины, от того какой образ жизни она будет вести во время беременности и самое важное – как будет питаться.
Питание женщины в разные периоды беременности
Главное в меню будущей мамы — разнообразие. Она должна употреблять продукты из всех пищевых групп: мясо, рыбу, овощи и фрукты, молочные продукты, хлеб и крупы.
Питание женщины во время беременности можно условно разделить на три периода (триместра).
Если до наступления беременности женщина питалась нормально, чувствовала себя комфортно, не испытывала аллергии ни к каким продуктам, то на раннем этапе первого триместра беременности изменять свой рацион питания не стоит.
В этот период закладываются все органы и системы в организме ребенка, формируются ткани. Организму нужны полноценные белки и витамины: нежирное мясо (кролик, курица, индейка), рыба и морепродукты, кисломолочные продукты. Обязательно кушать рис, свежие или замороженные овощи, сезонные фрукты. В первом триместре многие будущие мамы еще работают. Как бы ни было сложно контролировать свое питание в рабочих условиях, необходимо это делать – находить время для полноценного завтрака и обеда.
В первом триместре беременности идет активная перестройка организма и адаптация к новому состоянию. В этот период рекомендуется перейти на низкокалорийную диету, включающую больше фруктов, соков, отвары из сухофруктов, в том числе из шиповника. В самом начале беременности, особенно если мучает токсикоз, рекомендуются более частые, но менее, обильные приемы пищи.
Пусть в кармане всегда лежит гематоген, пакетик с орехами или сухофруктами, чтобы перекусить на улице. Если ваше состояние не позволяет питаться обычной пищей, стоит обратить внимание на детское питание. Детские продукты буквально спасают будущих мам, страдающих сильным токсикозом. Это коробочные кашки, детские творожки, печенье и фруктовые пюре.
В первом триместре необходимо уделять особое внимание качеству продуктов. Постепенно отказываться от соусов, полуфабрикатов и консервов, содержащих вредные химические добавки. Не забывать, что плацента свободно накапливает и пропускает химию. Велико значение продуктов, содержащих фолиевую кислоту, без нее невозможен интенсивный обмен веществ, ее недостаток способен вызвать аномалии в развитии. Фолиевая кислота содержится в зелени, орехах, белокочанной капусте и брокколи, свекле, бобовых, а также в яйцах.
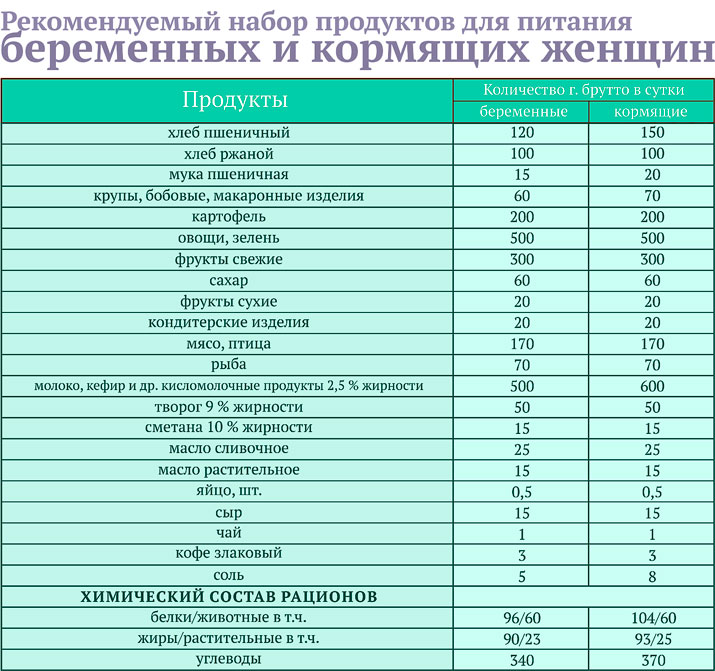
По мнению диетологов, пищевой рацион беременных должен быть на 300 ккал/день выше, чем у небеременных, но в первом триместре совсем нет нужды повышать энергетическую ценность рациона; во втором триместре требуется дополнительно 340 ккал/день; в третьем триместре – 452 ккал/день. Беременные женщины в основном получают достаточно калорий, и более 80% женщин достигают и даже превышают необходимую прибавку веса. Эти дополнительные калории приносят пользу плоду. Женщина с недостаточным весом должна набрать за всю беременность 16 – 20 кг., с избыточным весом – около 7 кг., с нормальным весом тела 11-12 кг.
Во втором триместре – происходят активные скачки в росте и весе ребенка и матки, поэтому калорийность рациона необходимо повысить. Желательно кушать больше и качественнее. В это время повышается потребность в микроэлементах: железе, магнии, цинке, селене, кальции, калии. Ребенок создает свой «запас» микроэлементов, используя материнский ресурс, а это означает, что у мамы их должно быть достаточно для двоих.
Очень часто у беременных во втором триместре падает гемоглобин, это нормальное физиологическое явление, если оно не является угрожающим для здоровья. Повысить гемоглобин можно употребляя красное мясо, курицу, рыбу, сухофрукты, гранаты, зеленые овощи и свежую зелень, гречку, цитрусовые (апельсины, грейпфруты, помело, лимоны), настои из шиповника и ягод.
Во втором триместре беременной необходимо ограничить в своем рационе потребление копченого и жареного, а также соли. Ни в коем случае нельзя ограничивать жидкость. Чистая вода – лучшее питье для беременной, и воды нужно употреблять до 2-2,5 л в день. Вода – это естественное питье для организма, она не вызывает осложнений и не имеет противопоказаний. Отеки вызывает не вода, а соль, которую мы не только добавляем в чистом виде, но и потребляем с консервами, майонезом, сыром, колбасой. Отсутствие соли – не вредно, она в естественном виде содержится во многих продуктах: овощах, хлебе, поэтому совсем без нее рацион не останется. Избыток соли нарушает обмен веществ.
В этот период можно повысить калорийность пищи. К родам нужно подойти физически крепкой. Мясо и рыбу лучше есть в первой половине дня, на завтрак и обед, а на ужин готовить молочно-растительные блюда: сырники, тушеные овощи, творожно – овощные запеканки. Нужно свести к минимуму прием консервов, копченостей, соленостей и маринадов, острых приправ и жирной пищи. Рекомендуются частые прогулки на воздухе, физическая активность.
В третьем триместре необходимо уменьшить калорийность продуктов за счет кондитерских и мучных изделий, меньше кушать жирного мяса, а также сыра и сметаны.
К концу этого периода многие специалисты советуют беременным вообще отказаться от мяса для повышения эластичностей тканей, профилактики разрывов.
В течение всего периода беременности следует особое внимание обратить на сочетание продуктов. Если разумно сочетать продукты, можно обеспечить более эффективное усвоение пищи. Если пища усваивается плохо, то это может приводить к гниению и брожению продуктов и образованию веществ, вредных для организма матери и ребенка. Кроме того, процесс брожения сопровождается газообразованием, это может приводить к метеоризму (вздутие живота) и неприятным ощущениям. Особенно это вредно на последних сроках беременности.
Стараться не принимать в один прием первое, второе и третье блюдо; это переполняет желудок и давит на плод, пища плохо переваривается и плохо усваивается. Кушать понемногу и чаще. Не рекомендуется принимать пищу непосредственно перед началом работы, длительной прогулкой, перед зарядкой и сразу после нее; желательно отдохнуть перед едой минут 10.
Кушать только тогда, когда проголодались, стараться не перекусывать на ходу. Соблюдать режим питания, питаться примерно в одно и то же время.
Правильное приготовление пищи поможет максимально сохранить полезные вещества, содержащиеся в продуктах. Не переваривать продукты, стараться не разогревать одно и то же блюдо по несколько раз, лучше отложить только ту порцию, которая будет использована. Готовить максимально щадящим способом: запекание, на пару, тушение. Избегать жарки, варки в большом количестве воды, при таком способе обработки продуктов теряется много полезных веществ. Если есть возможность, не готовить сразу на несколько дней. Не использовать при приготовлении еды алюминиевую посуду. Помнить, что для беременной женщины важны не калории, а качество пищи, ее натуральность, прежде всего «живая клетка» (цельные крупы, сырые овощи и фрукты, свежее мясо и молочные продукты).
Что может навредить беременной и плоду
Курение и алкоголь – с первых дней беременности бросить курить, если до этого курили, избегать «пассивного» курения, и не употреблять ни в каких дозах алкогольные напитки.
Недостаток в организме витаминов и микроэлементов – их отсутствие или недостаток может привести к непоправимым последствиям. Так, например, дефицит йода может привести к умственной отсталости ребенка, дефицит фолиевой кислоты – к тяжким уродствам плода, дефицит кальция – к нарушению формирования скелета ребенка, дефицит железа – к анемии и задержке физического и нервно-психического развития ребенка. Необходимо посоветоваться с врачом, возможно, он порекомендует перейти на йодированную соль, а также дополнить свой рацион витаминно-минеральным комплексом и фолиевой кислотой.
Лишний вес – это риск рождения крупного ребенка, а значит риск осложнений при родах и склонность ребенка к ожирению в старшем возрасте.
Употребление пищевых добавок(соусы, приправы типа вегеты, бульонные кубики), экзотические фрукты, полуфабрикаты, газированные напитки – опасность появления аллергии и аномалий у ребенка от этого, к сожалению, возрастает.
Рекомендуется беременной:
- Не есть хот-доги и другую закуску, содержащую мясо, которое не было раскалено на огне или проварено в кипящей воде.
- Избегать употребления мягких сыров. Твердые сыры безопасны.
- Не есть сырыми замороженные паштеты и мясные пасты, морепродукты. Консервированные аналоги – безопасны.
- Не употреблять сырые овощи, непастеризованные соки, печень, мясо, птицу и яйца, не прошедшие достаточной термической обработки. В этих продуктах могут содержаться таксины Сальмонеллы.
- Ограничить употребление сладкого.
- Ни в коем случае не прибегать к голоданию и различным диетам.
- Регулярно следить за артериальным давлением и не пропускать посещения врача-гинеколога.
Помните! От Вашего питания и образа жизни во время беременности зависит развитие
Вашего ребенка и его здоровье!
Три мифа при беременности: о еде, болях и самолетах
- Клаудиа Хэммонд
- BBC Future
Автор фото, iStock
Женщинам, ожидающим ребенка, обычно говорят, что они должны многое поменять в своей жизни – например, есть побольше и не летать самолетом. Однако какова доля правды в подобных советах?
Как только родственники и друзья узнают, что вы беременны, вы получите от них массу советов – в том числе и довольно странных.
Конечно, среди этих советов вы найдете и немало полезных и практичных, но в большинстве случаев они не будут иметь под собой никакой научной основы.
Разберем три из наиболее устойчивых мифов.
Миф 1: Теперь надо есть за двоих
Растущему внутри женщины плоду не нужно много дополнительных калорий.
Даже в завершающем, третьем триместре беременности, помимо обычной рекомендации в 2 000 калорий в день, женщине нужно только еще 200 калорий (эквивалент столовой ложки майонеза или пончика).
При этом даже можно придерживаться диеты – без риска навредить развивающемуся плоду. Здоровые диеты, не направленные на снижение веса, полезны и матери и ребенку.
Мета-анализ 44 рандомизированных исследований, проведенных под контролем (данные более 7 тыс. женщин) позволил обнаружить: те, кто придерживался определенной диеты, в среднем к концу беременности набрали на 3,84 кг меньше, чем женщины из контрольных групп.
В ходе исследования некоторые придерживались обычной сбалансированной диеты, другие – диеты с низким содержанием глюкозы.
Все это никак не повлияло на вес их ребенка при рождении, но – что очень важно – снизило риск преэклампсии (осложненной степени токсикоза, патологического состояния, возникающего при беременности).
Миф 2: После родов исчезнут менструальные боли
После рождения ребенка вы больше не будете проводить один день в месяц, прижимая к животу грелку или бутылку с теплой водой. Так по крайней мере нам говорят.
Менструальные боли могут быть разные, а счастливая половина всех женщин редко, а то и никогда не испытывает их.
Для тех же, кто от них страдает, очень обнадеживающе звучат слова знакомых о том, что вот, родишь, и никаких болей больше не будет. Однако не все так просто.
С годами тяжесть этих болей действительно постепенно уходит. Часто это связывают с рождением детей.
Но в 2006 году группа ученых из Тайваня провела исследование женщин в возрасте после 40 и обнаружила, что боль во время месячных действительно с возрастом уменьшается – несмотря на то, что ни у кого из этих женщин не было детей.
Чтобы до конца разобраться в происходящем, та же группа ученых наблюдала за более чем 3,5 тыс. женщин в течение восьми лет.
За этот период некоторые рожали, и у многих менструальные боли значительно ослабевали после родов. Но далеко не у всех.
Среди тех, кому делали кесарево сечение, 51% продолжал страдать от этих болей, а из тех, кто рожал обычным способом, испытывали прежние боли 35%.
Как оказалось, один из факторов – продолжительность беременности. 77% матерей, у которых дети родились недоношенными, продолжали испытывать боли при месячных.
Автор фото, iStock
Подпись к фото,Рождение ребенка помогает далеко не всем женщинам избавиться от болей при месячных
Таким образом, рождение ребенка помогает многим женщинам избавиться от болей во время месячных, но далеко не всем.
Исследователи предполагают, что вагинальные роды более эффективны в ослаблении этих болей, поскольку травмы мышц тазового дна повреждают нервы, связывающие матку с мозгом, и прежняя боль больше не ощущается.
Ученые также не исключают, что вагинальные роды могут вести к тому, что ткани матки начинают вырабатывать меньшее количество потенциально усиливающих боль простагландинов (биохимических соединений, которые участвуют во многих процессах организма человека. – Прим. переводчика).
Авторы исследования предполагают, что те женщины, которые продолжают испытывать боли во время месячных, даже если рожали вагинально, могут иметь на это конкретные причины – например, такое гинекологическое заболевание, как эндометриоз.
Однако первое исследование с применением техники полногеномного скрининга, проведенное в 2016 году, показало, что, возможно, есть еще один неучтенный до этого фактор. Если ваши боли при месячных невыносимы, возможно, надо пенять на гены.
Миф 3: Самолетами лучше не летать
Авиакомпании не позволяют женщинам в финальной стадии беременности летать самолетами. Но не потому, что это опасно для плода или для его матери, а потому, что возможные роды на борту воздушного судна не принесут особой радости ни пассажирам, ни экипажу, ни самой матери.
Что же касается ранних стадий беременности, то основные данные поступают от бортпроводниц и других членов экипажа, а не от пассажиров. Так, проведенное в 1999 году финское исследование поначалу вызвало тревогу.
В нем изучались данные за много лет и делался вывод, что стюардессы, работавшие в воздухе между 1978 и 1994 гг., подвергались чуть большему риску выкидыша, чем обычно.
В то же время, странным образом, для тех, кто летал между 1973 и 1977 гг., наоборот, фактор риска немного снижался.
Но даже в те годы, когда риск выкидыша возрастал, было неясно – то ли это полеты так повлияли, то ли общие условия работы, ее напряженность.
И действительно, когда в 2015-м сравнили большую группу женщин-бортпроводниц с такой же группой учителей, риск выкидыша оказался одинаков и там, и там.
Когда исследователи изучили отчеты о двух миллионах полетов, совершенных 673 стюардессами, и разобрались с графиком их работы, то им стало ясно: те беременные, кто подвергался (в связи с работой) наибольшим нарушениям сна, как раз наиболее рисковали получить выкидыш.
Похоже, что не в полетах как таковых дело, а в нарушении так называемых циркадных ритмов (циклических колебаний интенсивности различных биологических процессов, связанных со сменой дня и ночи – прим. переводчика).
Автор фото, iStock
Подпись к фото,Многие женщины боятся летать на поздних стадиях беременности
Конечно, подавляющее большинство женщин не летает так часто, как стюардессы. И ученые считают, что летать во время беременности не опасно.
В 2002 году Американская коллегия акушеров и гинекологов опубликовала рекомендации, в которых говорилось именно это. Кроме того, добавлялось, что те женщины, у которых беременность вызвала повышение кровяного давления, с плохо контролируемым сахарным диабетом, а так же те, для кого повышен риск преждевременных родов, должны перед полетом посоветоваться со своим врачом.
Тем же, чье медицинское состояние может усугубляться пониженным содержанием кислорода в салоне самолета, лучше взять с собой баллончик с кислородом.
В Великобритании Королевская коллегия акушеров и гинекологов рекомендует во время полета регулярно прогуливаться по самолету и побольше пить воду, чтобы снизить риск возникновения тромбоза глубоких вен.
Впрочем, в рекомендации подчеркивается, что не существует никаких доказательств того, что самолет может стать причиной выкидыша или преждевременных родов.
Судя по всему, часть советов, которые обычно слышат беременные, не настолько полезны, как кажутся.
Скорее всего, лучше не переедать, а если вам надо куда-то лететь – летите, не бойтесь. И не особенно надейтесь на то, что после рождения ребенка ваши менструальные боли вдруг волшебным образом исчезнут. Может, исчезнут, а может, и нет.
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Future.
Причина пищевых капризов беременных: это не потому, что их организму чего-то не хватает
- Вероник Гринвуд
- BBC Future
Автор фото, Getty Images
Что стоит за странными пищевыми причудами беременных? Скорее всего, совсем не то, о чем мы привыкли думать.
Все мы тысячу раз слышали истории про беременную, которой среди ночи так захотелось соленого огурчика с мороженым, что она отправила мужа на поиски вожделенных продуктов. Или которой страстно хочется шоколада – но не любого, а именно такого, который не найти в магазинах поблизости.
Впрочем, почему же “слышали”? Возможно, вы сами испытывали необъяснимое желание съесть нечто особенное, когда были беременны.
Часто пытаются объяснить это тем, что пищевые капризы беременных происходят из-за того, что их организму (или организму развивающегося плода) вдруг потребовались определенные питательные вещества, и в таком объяснении даже есть что-то привлекательное, умиляющее.
В конце концов, вынашивать ребенка – процесс трудный, долгий, не всегда приятный и порой загадочный. И если у жгучего желания срочно съесть бургер, а то и два, имеется такая веская причина – что ж, так тому и быть.
Однако если взглянуть на научные исследования этого феномена, все оказывается гораздо более сложным и увлекательным.
Исследователи обнаружили, что пищевые капризы беременных (как понятие) существовали далеко не во всех культурах.
И в тех неанглоязычных странах, в которых беременные женщины иногда сообщают о своих внезапно возникших пищевых желаниях, они хотят совершенно иного, чем, например, женщины в США и Великобритании. Скажем, в Японии чаще всего им хочется такой прозаической вещи, как рис.
Идем дальше: исследования, в ходе которых пытались выяснить, получает ли организм из тех продуктов, которые чаще всего так хотят съесть беременные, особенные питательные вещества, что ему необходимы, не нашли этому никакого подтверждения.
Фактически женщины, которые сообщали о непреодолимом желании что-то съесть, набирали из-за этого гораздо больше веса, чем считается здоровым при беременности, что могло привести к большему количеству осложнений.
Это, впрочем, означает не то, что женщины выдумывают все свои желания. А то, что причины их капризов совершенно иные, они диктуются не биохимической нуждой.
Помочь может понимание того, почему людям вообще внезапно хочется той или иной пищи, полагает Джулия Хормс, профессор психологии Университета штата Нью-Йорк в Олбани, исследующая пищевые капризы на разнообразном материале.
Например, по ее словам, около 50% женщин в США сообщают о страстном желании есть шоколад в течение недели, предшествующей месячным.
Ученые решили разобраться, связано ли такое желание с некими питательными веществами в шоколаде, важными для менструации, или же оно отражает гормональные изменения.
Автор фото, Getty Images
Подпись к фото,Пищевые капризы могут быть связаны с психологией или культурными традициями того или иного общества
В одном из экспериментов психолог давал женщинам коробку и просил съесть ее содержимое, когда вдруг приспичит что-то съесть.
В некоторых коробках был молочный шоколад, в котором присутствуют все обычные ингредиенты шоколада и который к тому же дает приятное ощущение тающей во рту сладости.
В других – белый шоколад, не содержащий твердых веществ какао (которые придают молочному и темному шоколаду темную окраску), но все равно имеющий приятную фактуру.
В третьих – конфеты из какао со всеми питательными веществами какао, но не дающие того приятного ощущения во рту, которое дает шоколад.
Выяснилось, что белый шоколад имел наибольший успех в удовлетворении желаний, и это говорит о том, что капризы не подстегиваются какими-то особо полезными ингредиентами какао.
В других исследованиях “шоколадных капризов” не было обнаружено их связи с уровнем гормонов.
На самом деле женщины и в период климакса продолжали испытывать желание есть шоколад, подчеркивает Хормс, они просто начинали приписывать это другим причинам.
Всё это подводит нас к тому, что источник пищевых капризов – в психологии или в культурных традициях. Острое желание съесть печенье, плитку шоколада или пачку чипсов может родиться просто как мысль, а затем расти все больше и больше, превращаясь в навязчивую идею, которой трудно противостоять.
В то же время мысли о чем-то вкусненьком могут соседствовать с чувством вины.
“В этом есть определенная неоднозначность, – рассуждает Хормс. – С одной стороны, тот же шоколад несомненно вкусен по определению, а с другой – культура, в которой я живу, говорит мне, что я не должна его есть. Мне по-настоящему его хочется, а нельзя…” И это имеет свои последствия.
В частности, если ты долго сдерживаешь себя и у тебя в голове уже сформировался барьер (тебе не позволено есть эту пищу!), будет крайне трудно устоять и не потерять контроль над своими желаниями, когда ты дорвешься до запретного лакомства.
И тогда, съев кусочек торта, ты, вместо того чтобы почувствовать удовлетворение и заняться чем-то другим, съедаешь еще три куска.
Масла в огонь подливает еще и то, что женщины во время беременности могут ограничивать себя в определенной еде – либо придерживаясь более здоровой диеты, либо следуя рекомендациям врача.
Автор фото, Getty Images
Подпись к фото,Регулярно съедая по кусочку шоколада, можно удержать себя от срыва в бесконтрольное пожирания плитки за плиткой
Все перечисленные обстоятельства рождают – по крайней мере, в некоторых странах мира – ситуации, в которых пищевые капризы возникают более часто и с большей вероятностью, их труднее контролировать, что может привести, скажем, к набору лишнего веса.
Кроме того, во время беременности капризы женщины в еде не принято осуждать.
“В нашей культуре есть определенные моменты и жизненные ситуации, когда женщин не принято осуждать за то, что они едят пищу, которой обычно положено сторониться, – говорит Хормс. – Например, такими ситуациями в обществе считаются предменструальный синдром и беременность”.
Понимание того, что именно ведет к острому желанию что-то съесть, может предотвратить переход от простой мысли о пирожном к обжираловке пирожными, подчеркивает Хормс.
Один способ – использовать отвлекающие факторы, как визуальные, так и, например, обонятельные. Другой – с помощью самосозерцания и осознанности, достигаемых в медитации, признать наличие желания и дать ему уйти, отпустить его.
Профессор Хормс также рекомендует, если вам, например, сильно хочется шоколада, купить плитку очень высокого качества и ежедневно съедать по паре кусочков, таким образом не давая пищевому капризу превратиться в одержимость и подчинить вас себе.
Что же касается пищевых капризов во время беременности, то здесь может играть дополнительную роль культурный фактор: беременность для женщины – это очень напряженное время, и пройти его без чьей-то помощи бывает трудно.
Исследование, в котором приняли участие женщины Танзании, сообщавшие ученым о своем остром желании поесть мяса, рыбы, продуктов из зерна, фруктов и овощей, показало: когда женщина получала желаемое, она воспринимала это как знак поддержки со стороны мужа и семьи.
И в самом деле, чтобы принести во втором часу ночи своей беременной жене соленых огурчиков, требуется немало самоотверженности, которая доказывает: человек по-настоящему заботится о жене.
Хотя соленые огурчики сами по себе отличная вещь, тот факт, что ваш любимый принес их вам и думал о вас, придает им дополнительную ценность.
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Future.
Лечение зубов при беременности – можно ли лечить зубы в 1, 2, 3 триместре
Лечить зубы при беременности можно и даже необходимо. Терпеть зубную боль не стоит, это стресс для будущей мамы и малыша. К тому же санация полости рта показана и из других соображений: чтобы убрать очаги хронических инфекций и снизить риски осложнений. Визит к врачу откладывать не нужно, да и осмотр у стоматолога при беременности входит в план обследования.
Посетить стоматолога при хорошем состоянии здоровья полости рта необходимо дважды — в первом триместре при постановке на учет и непосредственно перед родами. При выявлении заболеваний, требующих лечения, врач расскажет о дальнейших действиях.
Особенности лечения зубов при беременности
Беременность не противопоказание к проведению стоматологических процедур. Однако важно учитывать как срок беременности, так и особенности ее протекания, а также общее состояние здоровья женщины. Есть несколько особенностей лечения:
Срочному лечению подлежат кариес, пульпит, периодонтит, воспалительные заболевания десен и мягких тканей: стоматиты, гингивит, пародонтит, глоссит, хейлит. Также срочная помощь показана при травмах, таких как перелом корня зуба, сколы, трещины, и необходимости хирургического вмешательства при абсцессах, периостите и пр. В некоторых случаях отложить можно ортодонтическое, ортопедическое лечение, а также отбеливание. Например, установку брекетов или одного имплантата зуба можно перенести на более благоприятное время, после рождения малыша. При отсутствии большого количества зубов можно прибегнуть к съемным протезам, они не предусматривают подготовки в виде препарирования зубов и других сложностей.
При пломбировании врач может использовать любые материалы по показаниям. Лампы, которые используются для отверждения, не вредны для плода.
Лечение зубов при беременности может сопровождаться качественным обезболиванием. Терпеть неприятные ощущения будущей маме не стоит, есть препараты, разрешенные к применению. Единственным ограничением выступает наркоз.
Противопоказания и ограничения
Противопоказанием к проведению любых стоматологических вмешательств может выступать угроза прерывания беременности или преждевременных родов. Безусловно, если женщина находится в стационаре и проходит лечение для сохранения беременности, проблемы с полостью рта могут отступать на второй план. Но если состояние позволяет посетить стоматолога, лучше сделать это и обсудить целесообразность лечения.
Отложить до окончания беременности придется некоторые процедуры:
Имплантация: хирургический этап может быть противопоказан ввиду применения лекарственных средств в период восстановления, необходимости выполнения нескольких рентгеновских снимков. Однако в некоторых случаях, например, при установке постоянного протеза на уже приживленные имплантаты, допускается проведение процедуры по согласованию с гинекологом, ведущим беременность.
Имплантация требует серьезной подготовки. Во время беременности все силы организма направлены на развитие малыша. Меняется работа иммунных сил, особенности кровоснабжения органов и тканей, обменные процессы. Это может привести к непредсказуемым результатам приживления искусственного корня. Кроме того, восстановительный период после установки может включать прием лекарственных средств, которые противопоказаны при вынашивании ребенка.
Профессиональное отбеливание: беременность является противопоказанием к отбеливанию, поскольку эмаль зубов может быть ослаблена в связи беременностью и результат предсказать сложнее.
Установка несъемных протезов: при отсутствии большого количества зубов лучше предпочесть съемное протезирование, оно предусматривает меньший объем вмешательств.
Во всех случаях, когда удаление зуба можно отложить, необходимо это сделать. Речь идет об удалении ретинированных, дистопированных зубов, не вызывающих сильной боли и не несущих в себе риска серьезных последствий в ближайшее время. Если же зуб не подлежит восстановлению и вызывает сильную боль, является потенциально опасным очагом инфекции, удаление рекомендовано.
Антибактериальная терапия, а также рентгенография нежелательны в период беременности, но их может назначить врач при наличии строгих показаний. При выполнении рентгеновского снимка важно защитить область живота свинцовым фартуком. Антибиотики специалист подбирает с учетом срока беременности, тщательно взвешивая потенциальную опасность при отсутствии лечения и возможный вред для плода. Есть антибактериальные средства, разрешенные при беременности и не обладающие тератогенным действием.
Лечение в разных триместрах беременности
Особенности лечения могут зависеть от конкретного срока беременности.
Первый триместр — это период до 12-й недели. В это время происходит закладка органов ребенка, а несформированная плацента еще не обеспечивает надежную защиту плода от негативных факторов. К тому же до 8−9-й недели вероятность самопроизвольного прерывания выше. Также важно помнить, что у многих женщин в первом триместре наблюдается токсикоз, характеризующийся тошнотой, рвотой, повышенным слюноотделением, головокружением. Поэтому вмешательства в этом периоде стараются избегать, и если можно отложить лечение, врач порекомендует сделать это. Реминерализирующая терапия, профессиональная чистка зубов без ультразвукового воздействия разрешены.
Лечение зубов во 2 триместре беременности — с 13-й по 24-ю неделю — наиболее безопасно. Сформировавшаяся плацента выступает надежной защитой для ребенка. Периоды высоких рисков прерывания позади, а самочувствие мамы позволяет провести достаточно много времени в стоматологическом кресле. Все плановые процедуры рекомендовано проводить именно в это время. К ним относят профессиональную чистку, лечение заболеваний, которые могут обостриться со временем.
Лечение зубов при беременности в 3 триместре — с 25-й недели и до конца срока — также имеет несколько ограничений. Организм женщины может быть ослаблен к концу вынашивания. Могут наблюдаться одышка, тахикардия, низкое артериальное давление. К тому же в положении полулежа симптомы могут усиливаться из-за сдавливания нижней полой вены маткой. Допускается положение немного на левом боку, чтобы уменьшить нагрузку на аорту и нижнюю полую вену.
Матка становится более чувствительной к неблагоприятным факторам, в том числе медикаментам. Сама женщина может становиться более тревожной, быстрее уставать. Поэтому лечение проводится только по строгим показаниям, если ждать родоразрешения нельзя и состояние женщины может резко ухудшиться.
Особенности диагностики
Точная диагностика определяет результаты лечения, поэтому пренебрегать ею не стоит. Прицельный рентгеновский снимок зуба может быть противопоказан, особенно в первом триместре беременности, когда клетки восприимчивы к радиации. Но если другие методы диагностики недоступны, а без снимка нельзя правильно разработать схему лечения, прибегнуть к нему можно. Наиболее безопасным методом является цифровая радиовизиография. В сравнении с пленочным снимком нагрузка в несколько раз меньше, поэтому можно прибегнуть к такой диагностике. При обследовании соблюдается радиологическая защита.
Безопасное обезболивание
Лечение зубов во время беременности предусматривает качественное обезболивание. Для этого используются местные анестетики последнего поколения, которые не преодолевают плацентарный барьер. Многие составы включают в себя сосудосуживающий компонент, что повышает эффективность анестетика. В препаратах для беременных концентрация такого компонента несколько ниже. Он не влияет на кровоток в плаценте и матке.
Есть несколько разрешенных к применению у беременных местных анестетиков:
Они не оказывают системного действия и безвредны для малыша и беременной женщины.
Особенности проведения процедур
Удаление зуба представляет собой хирургическое вмешательство. Оно сопровождается небольшой кровопотерей, а также стрессом. Повышенная психоэмоциональная нагрузка нежелательна при беременности, поэтому к удалению зуба должны быть строгие показания. К крайним случаям, когда без вмешательства не обойтись, относят следующие:
перелом коронки, корня;
кариес корня,
пульпит третьих моляров, выступающие причиной острого гнойного воспаления,
периодонтит с образованием кист;
разрушение зуба, сопровождающееся острой болью.
Плановое удаление зубов мудрости не проводится. Это связано с высокими рисками альвеолита и другими возможными осложнениями, при которых потребуется повторное вмешательство и мощная антибактериальная терапия.
Как лечить зубы при беременности, подробно расскажет врач. Если терапия поверхностного и среднего кариеса в этот период практически не отличается от стандартной процедуры, то лечение пульпита потребует особого подхода. Врач подберет средство без мышьяка для девитализации пульпы. Есть необходимость проведения минимум двух рентгенографических снимков — до процедуры для определения структуры, количества и размеров каналов корней и после нее для контроля эффективности лечения. Поэтому применяется метод цифровой радиовизиографии.
Лечение пародонтологических заболеваний проводится обязательно. К тому же беременность существенно повышает риск их развития. Например, гингивит беременных встречается сравнительно часто. Врач выберет тактику лечения с учетом индивидуальных особенностей, пропишет медикаментозную терапию, разрешенную к применению.
Лечением зубов при беременности успешно занимаются врачи клиник «СТОМА». У нас есть все необходимое для оказания срочной помощи и проведения плановых мероприятий. В клиниках сети вы можете проходить регулярный осмотр стоматолога или обратиться для лечения кариеса, гингивита беременных, пародонтита, пульпита и др. Гарантируем использование только разрешенных анестетиков и качественного оборудования, безопасную диагностику. Записаться на прием вы можете по указанному телефону или через специальную форму на сайте.
Острый живот и беременность: общие сведения, этиология, презентация
Захария С.К., Фенн М., Джейкоб К., Артунгал С.А., Захария С.А. Ведение острого живота во время беременности: современные перспективы. Int J Womens Health . 2019. 11: 119-134. [Медлайн]. [Полный текст].
Притчард Дж. А., Болдуин Р. М., Дики Дж. К. и др. Изменения объема крови во время беременности и послеродового периода, II: потеря эритроцитов и изменения видимого объема крови во время и после родов через естественные родовые пути, кесарева сечения и кесарева сечения плюс тотальная гистерэктомия. Am J Obstet Gynecol . 1962. 84: 1271.
Ankouz A, Ousadden A, Majdoub KI, Chouaib A, Maazaz K, Taleb KA. Одновременный острый аппендицит и внематочная беременность. J Emerg Trauma Shock . 2009 Январь 2 (1): 46-7. [Медлайн]. [Полный текст].
Hazebroek EJ, Boonstra O, van der Harst E. Сопутствующая трубная внематочная беременность и острый аппендицит. J Минимально инвазивный гинекол . 2008 янв-фев. 15 (1): 97-8. [Медлайн].
Нанда С., Гупта А., Дора А., Гупта А. Острый панкреатит: редкая причина острого живота во время беременности. Arch Gynecol Obstet . 2009 Апрель 279 (4): 577-8. [Медлайн].
Хаскинс И.Н., Розен М.Дж., Прабху А.С., Амдур Р.Л., Розенблатт С., Броди Ф. и др. Пластика пупочной грыжи у беременных: обзор Национальной программы улучшения качества хирургии Американского колледжа хирургов. Грыжа . 2017 21 октября (5): 767-770. [Медлайн].
Origoni M, Cavoretto P, Conti E, Ferrari A. Изолированный перекрут трубы во время беременности. евро J Obstet Gynecol Reprod Biol . 2009 Октябрь 146 (2): 116-20. [Медлайн].
Чан СМ, Чен В.Л., Чен Дж.Х., Ву Ю.Л., Хуанг С.К. Острый инфаркт кишечника, вызванный беременностью, у женщины с хроническим идиопатическим тромбозом брыжеечной вены при регулярном лечении антикоагулянтами. Med Princ Pract . 2009. 18 (5): 422-4. [Медлайн].
[Руководство] Джайн В., Чари Р., Масловиц С., Фарин Д., Комитет материнской медицины плода, Буджолд Е. и др.Руководство по ведению беременной с травмой. Банка J Obstet Gynaecol . 2015 июн. 37 (6): 553-74. [Медлайн].
Коричневый HL. Травма при беременности. Акушерский гинекол . 2009 Июль 114 (1): 147-60. [Медлайн].
Ханиф С., Ханиф Х., Шариф С. Острый живот через 12 недель, вторичный по отношению к перкрете плаценты. J Coll врачей Surg Pak . 2011 Сентябрь 21 (9): 572-3. [Медлайн].
Каннингем Ф.Г., МакКуббин Дж. Х.Аппендицит, осложняющий беременность. Акушерский гинекол . 1975 апр. 45 (4): 415-20. [Медлайн].
McGee TM. Острый аппендицит при беременности. Aust N Z J Obstet Gynaecol . 1989, 29 ноября (4): 378-85. [Медлайн].
Сиванесаратнам В. Острый живот и акушер. Baillieres Best Practices Clin Obstet Gynaecol . 2000 14 февраля (1): 89-102. [Медлайн].
Baer JL, Feis RA, Arens RA.Аппендицит при беременности с изменением положения и оси нормального отростка при беременности. JAMA . 1932. 98: 1359-64.
Дхар Х. Разрыв не сообщающейся рудиментарной беременности рога матки. J Coll врачей Surg Pak . 2008 января 18 (1): 53-4. [Медлайн].
Puylaert JB, Rutgers PH, Lalisang RI, de Vries BC, van der Werf SD, Dörr JP, et al. Проспективное исследование ультразвукового исследования в диагностике аппендицита. N Engl J Med . 1987, 10 сентября. 317 (11): 666-9. [Медлайн].
Lim HK, Bae SH, Seo GS. Диагностика острого аппендицита у беременных: значение сонографии. AJR Am J Roentgenol . 1992 Сентябрь 159 (3): 539-42. [Медлайн].
Pedrosa I, Lafornara M, Pandharipande PV, Goldsmith JD, Rofsky NM. Беременные пациенты с подозрением на острый аппендицит: влияние МРТ на отрицательную частоту лапаротомии и частоту перфорации аппендикса. Радиология . 2009 Март 250 (3): 749-57. [Медлайн].
[Рекомендации] Комитет ACOG по акушерской практике. Рекомендации по диагностической визуализации во время беременности и кормления грудью. Заключение Комитета № 723. Американский колледж акушеров и гинекологов. Доступно по адресу https://www.acog.org/-/media/Committee-Opinions/Committee-on-Obstetric-Practice/co723.pdf?dmc=1&ts=20180504T1658002860. Октябрь 2017 г .; Доступ: 23 марта 2020 г.
Katz DS, Klein MA, Ganson G, Hines JJ.Визуализация боли в животе при беременности. Radiol Clin North Am . 2012 января, 50 (1): 149-71. [Медлайн].
Харви Э. Б., Бойс Дж. Д. Младший, Ханиман М., Фланнери Дж. Т.. Пренатальное рентгеновское облучение и детский рак у близнецов. N Engl J Med . 1985 28 февраля. 312 (9): 541-5. [Медлайн].
Сингх А., Данрад Р., Хан П.Ф., Блейк М.А., Мюллер П.Р., Новеллин Р.А. МРТ острого живота и таза: острый аппендицит и не только. Радиография .2007 сентябрь-октябрь. 27 (5): 1419-31. [Медлайн].
Oto A, Ernst RD, Ghulmiyyah LM, Nishino TK, Hughes D, Chaljub G, et al. МРТ при сортировке беременных с острой абдоминальной и тазовой болью. Визуализация брюшной полости . 2009 март-апрель. 34 (2): 243-50. [Медлайн].
Сингх А.К., Десаи Х., Новеллин РА. Неотложная МРТ острой тазовой боли: протокол МРТ без перорального контраста. Emerg Radiol . 2009 16 марта (2): 133-41. [Медлайн].
Masselli G, Brunelli R, Casciani E, Polettini E, Bertini L., Laghi F, et al. Острая боль в животе и тазу во время беременности: МРТ как ценное дополнение к УЗИ ?. Визуализация брюшной полости . 2011 Октябрь, 36 (5): 596-603. [Медлайн].
Birchard KR, Brown MA, Hyslop WB, Firat Z, Semelka RC. МРТ острой боли в животе и тазу у беременных. AJR Am J Roentgenol . 2005 Февраль 184 (2): 452-8. [Медлайн].
Garden AS, Griffiths RD, Weindling AM, Martin PA.Магнитно-резонансная томография с быстрым сканированием в визуализации плода. Am J Obstet Gynecol . 1991 Май. 164 (5, Пет. 1): 1190-6. [Медлайн].
Морено СС, Миттал ПК, Миллер Ф.Х. Нефетальная визуализация во время беременности: острый живот / таз. Radiol Clin North Am . 2020 Март 58 (2): 363-380. [Медлайн].
Kilpatrick CC, Orejuela FJ. Ведение острого живота во время беременности: обзор. Curr Opin Obstet Gynecol . 2008 декабрь20 (6): 534-9. [Медлайн].
Килпатрик С.С., Монга М. Тактика острого живота при беременности. Акушерская гинекологическая клиника North Am . 2007 Сентябрь 34 (3): 389-402, x. [Медлайн].
Unal A, Sayharman SE, Ozel L, Unal E, Aka N, Titiz I, et al. Острый живот во время беременности, требующий хирургического вмешательства: серия из 20 случаев. евро J Obstet Gynecol Reprod Biol . 2011 Ноябрь 159 (1): 87-90. [Медлайн].
Хедстрём Дж., Нильссон Дж., Андерссон Р., Андерссон Б.Изменение лечения желчнокаменной болезни у беременных – ретроспективный когортный анализ. Сканд Дж Гастроэнтерол . 2017 Сентябрь 52 (9): 1016-1021. [Медлайн].
Mazze RI, Källén B. Репродуктивный результат после анестезии и операции во время беременности: исследование реестра 5405 случаев. Am J Obstet Gynecol . 1989 ноябрь 161 (5): 1178-85. [Медлайн].
Gadacz TR, Talamini MA. Традиционная холецистэктомия в сравнении с лапароскопической. Am J Surg . 1991 Март 161 (3): 336-8. [Медлайн].
Реге С.А., Рошан С., Сиддхант В., Шринивас С., Аджинкья Р. Лапароскопическая хирургия неакушерского острого живота во время беременности: ретроспективный обзор серии случаев. J Операция минимального доступа . 2020 янв-март. 16 (1): 54-58. [Медлайн]. [Полный текст].
[Рекомендации] Перл Дж. П., Прайс Р. Р., Тонкин А. Э., Ричардсон В. С., Стефанидис Д. Рекомендации по использованию лапароскопии во время беременности.Общество американских желудочно-кишечных и эндоскопических хирургов. Доступно по адресу https://www.sages.org/publications/guidelines/guidelines-for-diagnosis-treatment-and-use-of-laparoscopy-for-surgical-problems-during-pregnancy/. Май 2017 г .; Доступ: 23 марта 2020 г.
Gurbuz AT, Peetz ME. Острый живот у беременной. Есть ли роль лапароскопии? Эндоскопическая хирургия . 1997 г., 11 (2): 98-102. [Медлайн].
Carver TW, Antevil J, Egan JC, Brown CV.Аппендэктомия на ранних сроках беременности: какой хирургический подход предпочтительнее? Am Surg . 2005 Октябрь 71 (10): 809-12. [Медлайн].
Сондерс П., Милтон П.Дж. Лапаротомия при беременности: оценка точности диагностики и гибели плода. Br Med J . 1973, 21 июля, 3 (5872): 165-7. [Медлайн].
Каммерер WS. Неакушерские операции при беременности. Med Clin North Am . 1979 нояб., 63 (6): 1157-64. [Медлайн].
Аллен Дж. Р., Хеллинг Т. С., Лангенфельд М. Интраабдоминальная хирургия во время беременности. Am J Surg . 1989 декабрь 158 (6): 567-9. [Медлайн].
Гомес А., Вуд М. Острый аппендицит во время беременности. Am J Surg . 1979 Февраль 137 (2): 180-3. [Медлайн].
Horowitz MD, Gomez GA, Santiesteban R, Burkett G. Острый аппендицит во время беременности. Диагностика и лечение. Arch Surg . 1985 декабрь.120 (12): 1362-7. [Медлайн].
Бейли Л.Е., Финли Р.К. младший, Миллер С.Ф., Джонс Л.М. Острый аппендицит при беременности. Am Surg . 1986 апр. 52 (4): 218-21. [Медлайн].
Джексон Х., Грейнджер С., Прайс Р., Роллинз М., Эрл Д., Ричардсон В. и др. Диагностика и лапароскопическое лечение хирургических заболеваний во время беременности: научно обоснованный обзор. Эндоскопическая хирургия . 2008 22 сентября (9): 1917-27. [Медлайн].
Ричардс К., Дайя С.Диагностика острого аппендицита при беременности. Банка J Surg . 1989 Сентябрь 32 (5): 358-60. [Медлайн].
Babaknia A, Parsa H, Woodruff JD. Аппендицит при беременности. Акушерский гинекол . 1977 Июль 50 (1): 40-4. [Медлайн].
Финч Д.Р., Ли Э. Острый аппендицит, осложняющий беременность в Оксфордском регионе. Br J Surg . 1974 Февраль 61 (2): 129-32. [Медлайн].
Brant HA. Острый аппендицит при беременности. Акушерский гинекол . 1967, 29 января (1): 130-8. [Медлайн].
Lau WY, Fan ST, Yiu TF, Chu KW, Suen HC, Wong KK. Клиническое значение рутинного гистопатологического исследования резецированного отростка и безопасность инверсии отростка. Surg Gynecol Obstet . 1986 Март 162 (3): 256-8. [Медлайн].
Wu JM, Chen KH, Lin HF, Tseng LM, Tseng SH, Huang SH. Лапароскопическая аппендэктомия при беременности. J Laparoendosc Adv Surg Tech A .2005 октября, 15 (5): 447-50. [Медлайн].
БРОНШТЕЙН Е.С., ФРИДМАН М. Острый аппендицит при беременности. Am J Obstet Gynecol . 1963 15 июня. 86: 514-6. [Медлайн].
Hill LM, Johnson CE, Lee RA. Холецистэктомия при беременности. Акушерский гинекол . 1975 Сентябрь 46 (3): 291-3. [Медлайн].
Ландерс Д., Кармона Р., Кромблхолм В., Лим Р. Острый холецистит во время беременности. Акушерский гинекол .1987, январь, 69 (1): 131-3. [Медлайн].
Ко CW, Бересфорд С.А., Шульте С.Дж., Мацумото А.М., Ли СП. Заболеваемость, естественное течение и факторы риска желчного отложения и камней во время беременности. Гепатология . 2005 г., 41 (2): 359-65. [Медлайн].
Симмонс, округ Колумбия, Тарнаски, ПР, Ривера-Альсина, ME, Лопес Дж. Ф., Эдман, CD. Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) при беременности без использования лучевой терапии. Am J Obstet Gynecol .2004 Май. 190 (5): 1467-9. [Медлайн].
Фрили, доктор медицины, Дуглас Г. Острый холецистит во время беременности и в послеродовой период. Am Surg . 1972 июн. 38 (6): 314-7. [Медлайн].
Hiatt JR, Hiatt JC, Williams RA, Klein SR. Заболевание желчевыводящих путей при беременности: стратегия хирургического лечения. Am J Surg . 1986 Февраль 151 (2): 263-5. [Медлайн].
Диксон Н.П., Фаддис Д.М., Сильберман Х. Агрессивное лечение холецистита во время беременности. Am J Surg . 1987 Сентябрь 154 (3): 292-4. [Медлайн].
Свишер С.Г., Шмит П.Дж., Хант К.К., Хияма Д.Т., Беннион Р.С., Свишер Е.М. и др. Заболевание желчевыводящих путей при беременности. Am J Surg . 1994 декабрь 168 (6): 576-9; обсуждение 580-1. [Медлайн].
Сопер, штат Нью-Джерси, Хантер Дж. Г., Петри Р. Х. Лапароскопическая холецистэктомия при беременности. Эндоскопическая хирургия . 1992 май-июнь. 6 (3): 115-7. [Медлайн].
Lanzafame RJ.Лапароскопическая холецистэктомия при беременности. Хирургия . 1995 Oct.118 (4): 627–31; обсуждение 631-3. [Медлайн].
Дата RS, Каушал М., Рамеш А. Обзор лечения желчнокаменной болезни и ее осложнений во время беременности. Am J Surg . 2008 Октябрь 196 (4): 599-608. [Медлайн].
Корлетт Р.К. Младший, Мишелл Д.Р. Панкреатит при беременности. Am J Obstet Gynecol . 1972, 1 июня. 113 (3): 281-90. [Медлайн].
Wilkinson EJ. Острый панкреатит при беременности: обзор 98 случаев и отчет о 8 новых случаях. Obstet Gynecol Surv . 1973 Май. 28 (5): 281-303. [Медлайн].
Jouppila P, Mokka R, Larmi TK. Острый панкреатит при беременности. Surg Gynecol Obstet . 1974 декабрь 139 (6): 879-82. [Медлайн].
Рамин К.Д., Рамин С.М., Ричи С.Д., Каннингем Ф.Г. Острый панкреатит при беременности. Am J Obstet Gynecol .1995 Июль 173 (1): 187-91. [Медлайн].
DeVore GR. Острая боль в животе у беременных из-за панкреатита, острого аппендицита, холецистита или язвенной болезни. Клин Перинатол . 1980 Сентябрь 7 (2): 349-69. [Медлайн].
Block P, Kelly TR. Ведение желчнокаменного панкреатита во время беременности и в послеродовой период. Surg Gynecol Obstet . 1989 Май. 168 (5): 426-8. [Медлайн].
Кайзер Р., Берк Дж. Э., Фридхандлер Л.Изменения амилазы в сыворотке крови во время беременности. Am J Obstet Gynecol . 1 июня 1975 г. 122 (3): 283-6. [Медлайн].
Маккей А.Дж., О’Нил Дж., Имри К.В. Панкреатит, беременность и камни в желчном пузыре. Br J Obstet Gynaecol . 1980, январь 87 (1): 47-50. [Медлайн].
Strickland DM, Hauth JC, Widish J, Strickland K, Perez R. Активность амилазы и изоамилазы в сыворотке крови беременных женщин. Акушерский гинекол . 1984 марта 63 (3): 389-91.[Медлайн].
Zhang L, Wang Y, Han J, Shen H, Zhao M, Cai S. Соотношение нейтрофилов и лимфоцитов, гамма-глутамилтранспептидаза, липаза, липопротеины высокой плотности как панель факторов для прогнозирования острого панкреатита у беременных. Медицина (Балтимор) . 2018 июн.97 (26): e11189. [Медлайн]. [Полный текст].
Джунджа С.К., Гупта С., Вирк С.С., Тандон П., Биндал В. Острый панкреатит во время беременности: парадигма лечения, основанная на нашем опыте в больнице. Int J Appl Basic Med Res . 2013 июл.3 (2): 122-5. [Медлайн]. [Полный текст].
Кирби Д.Ф., Фиоренца V, Крейг Р.М. Внутривенная нутритивная поддержка во время беременности. JPEN J Parenter Enteral Nutr . 1988 янв-фев. 12 (1): 72-80. [Медлайн].
Harer W. Кишечная непроходимость, связанная с беременностью. Акушерский гинекол . 1962.19: 11-5.
Моррис Э. Кишечная непроходимость, связанная с беременностью. J Obstet Gynaecol Br Commonw . 1965. 72: 36-44.
Goldthorp WO. Кишечная непроходимость при беременности и в послеродовом периоде. Br J Clin Pract . 1966 г., 20 июля (7): 367-76. [Медлайн].
Gaikwad A, Ghongade D, Kittad P. Смертельный заворот средней кишки: редкая причина гестационной кишечной непроходимости. Визуализация брюшной полости . 2010 июн. 35 (3): 288-90. [Медлайн].
Harer W. Volvulus, осложняющий беременность, и пустошь. Акушерский гинекол . 1958. 12: 399-406.
Дэвис MR, Бохон CJ. Кишечная непроходимость при беременности. Clin Obstet Gynecol . 1983 26 декабря (4): 832-42. [Медлайн].
Pratt AT, Donaldson RC, Evertson LR, Yon JL Jr. Заворот слепой кишки во время беременности. Акушерский гинекол . 1981 июн.57 (6 доп.): 37S-40S. [Медлайн].
Фаннинг Дж., Кросс CB. Заворот слепой кишки после кесарева сечения. Am J Obstet Gynecol .1988 Май. 158 (5): 1200-2. [Медлайн].
Уайт WM, Zite NB, Gash J, Waters WB, Thompson W, Klein FA. Компьютерная томография с низкой дозой облучения для оценки боли в боку у беременных. Дж Endourol . 2007 21 ноября (11): 1255-60. [Медлайн].
Beck WW Jr. Кишечная непроходимость при беременности. Акушерский гинекол . 1974 г., 43 (3): 374-8. [Медлайн].
Strong DW, Мерчисон Р.Дж., Линч Д.Ф.Лечение камней в мочеточнике во время беременности. Surg Gynecol Obstet . 1978 апр. 146 (4): 604-8. [Медлайн].
Стенд RT. Опухоли яичников при беременности. Акушерский гинекол . 1963. 21: 189.
Каннингем Ф.Г., Левено К.Дж., Блум С.Л. и др. Неопластические расстройства. Акушерство Уильямса . 25-е изд. Нью-Йорк: Макгроу-Хилл; 2018. Глава 63.
Ballard CA. Опухоли яичников у пациенток с прерыванием беременности. Am J Obstet Gynecol . 1984, 15 июня. 149 (4): 384-7. [Медлайн].
Хопкинс М.П., Дюшон Массачусетс. Хирургия придатков при беременности. Дж Репрод Мед . 1986 31 ноября (11): 1035-7. [Медлайн].
Чемберлен Г. Гинекологические аспекты острого живота. Ann R Coll Surg Engl . 1969 Сентябрь 45 (3): 174-85. [Медлайн].
Хиббард LT. Придаточный кручение. Am J Obstet Gynecol . 1985 15 июня.152 (4): 456-61. [Медлайн].
Lomano JM, Trelford JD, Ullery JC. Перекрут придатков матки, вызывающий острый живот. Акушерский гинекол . 1970 Февраль 35 (2): 221-5. [Медлайн].
Машиах С., Бидер Д., Моран О., Гольденберг М., Бен-Рафаэль З. Придаточный перекрут гиперстимулированных яичников при беременности после терапии гонадотропинами. Fertil Steril . 1990, январь, 53 (1): 76-80. [Медлайн].
Fleischer AC, Stein SM, Cullinan JA, Warner MA.Цветная допплерография перекрута придатков. J Ультразвук Med . 1995 14 июля (7): 523-8. [Медлайн].
Hurd WW, Miodovnik M, Hertzberg V, Lavin JP. Избирательное ведение отслойки плаценты: проспективное исследование. Акушерский гинекол . 1983, апрель, 61 (4): 467-73. [Медлайн].
Kåregård M, Gennser G. Заболеваемость и частота рецидивов отслойки плаценты в Швеции. Акушерский гинекол . 1986 апр. 67 (4): 523-8. [Медлайн].
Masselli G, Brunelli R, Monti R, Guida M, Laghi F, Casciani E, et al. Визуализация острой тазовой боли во время беременности. Insights Imaging . 2014 5 (2): 165-81. [Медлайн].
Рачаган С.П., Раман С., Баласундрам Г., Балакришнан С. Разрыв беременной матки – обзор за 21 год. Aust N Z J Obstet Gynaecol . 1991, 31 февраля (1): 37-40. [Медлайн].
Миллер Д.А., Пол Р.Х. Разрыв матки без шрама. Am J Obstet Gynecol . 1996. 174: 345.
Нката М. Разрыв матки: обзор 32 случаев в больнице общего профиля в Замбии. BMJ . 1996 11 мая. 312 (7040): 1204-5. [Медлайн].
Эдем РД, Паркер РТ, Галл С.А. Разрыв беременной матки: обзор за 53 года. Акушерский гинекол . 1986 ноябрь 68 (5): 671-4. [Медлайн].
Смит Л.Г. младший, Моис К.Дж. младший, Дилди Г.А., третий, Карпентер Р.Дж.Самопроизвольный разрыв печени при беременности: текущая терапия. Акушерский гинекол . 1991 Февраль 77 (2): 171-5. [Медлайн].
Хантер СК, Мартин М, Бенда Я.А., Златник Ф.Ю. Пересадка печени после массивного самопроизвольного разрыва печени при беременности, осложненной преэклампсией. Акушерский гинекол . 1995 Май. 85 (5 Пет 2): 819-22. [Медлайн].
Торговец SH, Мэтью П., Вандерджагт Т.Дж., Howdieshell TR, Crookston KP. Рекомбинантный фактор VIIa в лечении спонтанной субкапсулярной гематомы печени, связанной с беременностью. Акушерский гинекол . 2004 Май. 103 (5 Пет 2): 1055-8. [Медлайн].
Dart BW 4th, Cockerham WT, Torres C, Kipikasa JH, Maxwell RA. Новое использование рекомбинантного фактора VIIa при синдроме HELLP, связанном со спонтанным разрывом печени и синдромом брюшной полости. J Травма . 2004 июл.57 (1): 171-4. [Медлайн].
Дорфман С.Ф., Граймс Д.А., Кейтс В. Младший, Бинкин Н.Дж., Кафриссен М.Э., О’Рейли КР. Смертность от внематочной беременности, США, 1979–1980 гг .: клинические аспекты. Акушерский гинекол . 1984 Сентябрь 64 (3): 386-90. [Медлайн].
Goldner TE, Lawson HW, Xia Z, Atrash HK. Эпиднадзор за внематочной беременностью – США, 1970–1989 гг. MMWR CDC Surveill Summ . 1993 17 декабря. 42 (6): 73-85. [Медлайн].
Хирата М., Яно Х., Таджи Т., Шираката Ю. Тромбоз брыжеечной вены после оплодотворения посредством переноса оплодотворения и эмбриона in vitro . World J Gastrointest Surg .2017 27 октября. 9 (10): 209-213. [Медлайн]. [Полный текст].
Боль в животе на ранних сроках беременности
Цели исследования
- Определите, когда тошнота и рвота во время беременности являются ненормальными.
- Определите наиболее частые причины неакушерских болей в животе и острого живота на ранних сроках беременности.
- Пересмотрите диагноз аппендицита при беременности.
- Обсудите алгоритм диагностической визуализации для беременных с подозрением на аппендицит.
Дело и комментарии – часть 1
34-летняя женщина на 14 неделе беременности поступила в отделение неотложной помощи с 5-дневными неспецифическими болями в животе, тошнотой и рвотой. При осмотре она выглядела хорошо, с нормальными показателями жизнедеятельности и легкой диффузной болезненностью в животе. Количество лейкоцитов составляло 19 000 клеток / мкл, а анализ мочи был положительным на нитраты и лейкоцитарную эстеразу (что указывает на возможную инфекцию). У нее диагностировали инфекцию мочевыводящих путей, и она была выписана на антибактериальную терапию.Во время первого визита визуализация не проводилась.
Пациент вернулся на следующий день с неизменной болью в животе и усилением тошноты и рвоты. Было проведено УЗИ плода и обнаружена нормальная сердечная деятельность плода. Никаких дальнейших анализов не проводилось, и ее выписали домой с указанием продолжить лечение антибиотиками.
Боль в животе остается наиболее частой причиной обращений в отделение неотложной помощи, составляя более 11% всех посещений в 2008 году.(1) В 2011 году 54% пациенток, обратившихся в отделение неотложной помощи, были женщинами, более 25% – детородного возраста, а частота наступления беременности в США в любой момент времени составляет примерно 10% (2,3). По этим причинам клиницисты, которые оценивают пациентов с абдоминальной болью в ЭД, должны знать общие причины абдоминальной боли у беременных и понимать, когда тошнота и рвота во время беременности являются ненормальными.
Тошнота, рвота и боль в животе очень распространены во время беременности. До 80% беременных женщин испытывают тошноту и рвоту, чаще всего в первом триместре.Симптомы и признаки, которые могут указывать на другую причину, включают тошноту и рвоту, сохраняющиеся после середины беременности (примерно 20 недель), и связанные с ними боли в животе, лихорадку или диарею. В этих случаях показано более тщательное обследование. (4) Из-за увеличения матки и положения / движения плода боль в животе также часто встречается во время беременности. К предупреждающим признакам относятся локализованная, резкая, постоянная или сильная боль или боль, связанная с тошнотой и рвотой, вагинальным кровотечением или лихорадкой.При любом из них необходимо дальнейшее расследование причин, не связанных с беременностью. Если присутствует какой-либо из вышеперечисленных предупреждающих знаков, рекомендуется проконсультироваться с акушером.
Женщины детородного возраста, которые обращаются в отделение неотложной помощи с болью в животе как минимум, должны пройти тест на беременность с мочой, а место и гестационный возраст беременности следует определить с помощью УЗИ. Выкидыш и внематочная беременность являются наиболее частыми причинами боли в животе на ранних сроках беременности и часто сопровождаются вагинальным кровотечением.(5,6) После подтверждения раннего гестационного возраста и внутриутробной локализации и исключения выкидыша следует изучить неакушерские причины боли в животе, особенно при наличии любого из вышеперечисленных предупреждающих признаков.
За исключением перекрута яичника, который чаще встречается в первом триместре, причина и частота неакушерских болей в животе во время беременности мало зависят от гестационного возраста плода. Ниже приведены приблизительные частоты возникновения некоторых причин острого живота во время беременности: аппендицит (1/1500 беременностей), холецистит, нефролитиаз, панкреатит и непроходимость тонкой кишки (каждая встречается примерно у 1/3000), с патологией яичников (перекрут или симптоматические образования). ) и лейомиомы матки встречаются реже.(7)
После сбора анамнеза, медицинского осмотра, теста на беременность и УЗИ следует пересмотреть лабораторные тесты, которые могут помочь сузить дифференциальный диагноз, включая общий анализ крови, ферменты печени и поджелудочной железы, а также анализ мочи. Количество лейкоцитов увеличивается до 10 000–14 000 клеток / мкл при нормальной беременности (и до 30 000 клеток / мкл при родах). Однако сдвиг дифференциала влево и наличие полос являются ненормальными и требуют дальнейшего исследования.(8) Если клинические признаки и симптомы, сопровождаемые лабораторными данными, не являются окончательными, может потребоваться быстрое визуализацию.
Визуализацию во время беременности следует начинать с ультразвуковой или магнитно-резонансной томографии (МРТ), поскольку они не имеют ионизирующего излучения и не связаны с повреждением плода. Компрессионное ультразвуковое исследование может быть полезно при оценке подозрения на аппендицит, холецистит, нефролитиаз и патологию яичников. Однако компрессионный ультразвук становится менее чувствительным и специфичным во время беременности и во многом зависит от навыков техника или радиолога.Если ультразвуковое исследование не является диагностическим, можно рассматривать МРТ, поскольку отсутствие ионизирующего излучения также делает его безопасным для плода. МРТ может помочь в диагностике острого аппендицита, холецистита, непроходимости кишечника и патологии яичников. Если МРТ недоступна и есть серьезные опасения по поводу не связанной с беременностью причины боли в животе, можно выполнить компьютерную томографию (КТ).
Если диагностические тесты, содержащие ионизирующее излучение (например, компьютерная томография), считаются клинически необходимыми, их не следует отказывать беременным пациенткам, даже если они опасаются повышенного риска повреждения плода.Хотя облучение может нанести вред плоду (включая выкидыш, аномалии плода, задержку роста плода, умственную отсталость и будущий детский рак), риск невелик, особенно при более низких дозах облучения. В течение первых 2 недель беременности ионизирующее излучение связано с эффектом «все или ничего» (выкидыш или неповрежденная выживаемость) в зависимости от дозы излучения. По истечении этого периода времени рекомендуется доза менее 5 рад, чтобы снизить вероятность повреждения плода. (9) Обычная компьютерная томография брюшной полости и таза дает примерно 1 рад радиации.Как правило, у беременных пациенток должно использоваться наименьшее количество ионизирующего излучения в необходимых диагностических тестах, и для достижения этой цели часто помогает консультация радиолога и акушера. (9) Полное обсуждение рисков для плода, связанных с КТ. сканирование выходит за рамки данного комментария, но компьютерная томография в этом случае должна быть получена только после консультации с акушером.
В этом случае, при первом посещении отделения неотложной помощи, сочетание боли в животе, тошноты и рвоты, соответственно, вызвало обеспокоенность по поводу причины, не связанной с беременностью, и послужило поводом для дальнейших расследований.У пациента был обнаружен лейкоцитоз и положительный анализ мочи, и он лечился от инфекции мочевыводящих путей (ИМП). Во время этого первого визита ей также следовало сделать анализ мочи на беременность и УЗИ, чтобы установить место и срок беременности. Кроме того, было бы разумно, если бы поставщики услуг рассмотрели визуализацию, поскольку совокупность симптомов – 5 дней постоянной боли в животе, тошнота, рвота, болезненность живота при осмотре и повышенное количество лейкоцитов – не были полностью объяснены простые ИМП.Ультразвук был проведен, когда пациентка вернулась в реанимацию и показала нормальную жизнеспособную беременность. Однако дальнейшая визуализация не проводилась. Учитывая тяжесть и постоянство ее симптомов, несмотря на лечение, было бы целесообразно провести полное УЗИ брюшной полости (для выявления внутрибрюшной патологии, не связанной с беременностью).
Делои комментарии – Часть 2
Пациент снова вернулся в реанимацию в течение 24 часов с постоянными жалобами. Теперь она выглядела более больной, при осмотре у нее усилились боли в животе.Магнитно-резонансная томография брюшной полости выявила разрыв аппендикса с признаками воспаления брюшины. Пациент был немедленно доставлен в операционную, и у него был обнаружен диффузный перитонит, вторичный по отношению к разрыву аппендикса. Была выполнена экстренная лапароскопическая аппендэктомия, которую пациентка перенесла хорошо. К сожалению, через 3 часа после операции у нее произошел самопроизвольный аборт с последующим сильным кровотечением, потребовавшим нескольких переливаний. Через несколько дней ее выписали домой.
Оглядываясь назад, возможно, было нецелесообразно выписывать эту пациентку из отделения неотложной помощи после ее первоначального обращения без дальнейшей оценки, и она испытала трагическое неблагоприятное событие.
На ранних сроках беременности симптомы аппендицита идентичны симптомам, наблюдаемым в небеременном состоянии: околопупочная боль, которая мигрирует в правый нижний квадрант, сопровождается анорексией, лихорадкой, тошнотой и рвотой. С увеличением гестационного возраста и у рожениц диагностика может стать более сложной задачей, в основном из-за слабости передней брюшной стенки.(10) По мере того, как матка увеличивается и заполняет брюшную полость, возможное смещение аппендикса от головы к верхнему квадранту (рисунок) может затруднить клиническую картину. Пациенты могут действительно испытывать боль в правом подреберье. Более того, по мере увеличения расстояния между брюшиной и аппендиксом признаки брюшины могут маскироваться. Наконец, становится все сложнее получить точное изображение аппендикса. Сокращения матки, более распространенные на более поздних сроках беременности, также снижают способность точно выявлять перитонеальные признаки и болезненность живота при физикальном обследовании.Несмотря на эти различия, клиницисты должны знать, что боль в правом нижнем квадранте остается наиболее частым симптомом аппендицита у беременных женщин. (10) Учитывая, что аппендицит является наиболее частой причиной острого живота во время беременности, высокий индекс подозрения оправдан для снижения заболеваемость и смертность матери и плода. В данном случае у пациента было несколько необычное предлежание, без локализации боли в животе. Однако тошнота, рвота и стойкие симптомы должны были побудить врачей задуматься о диагнозе аппендицита на ранней стадии обследования.
При подозрении на аппендицит диагностическая визуализация может помочь определить или исключить диагноз. В этой ситуации предпочтительным методом является ультразвуковое исследование – диагноз аппендицита ставится, когда в правом нижнем квадранте визуализируется несжимаемая трубчатая структура с слепым концом более 6 мм. К сожалению, аппендикс не всегда можно визуализировать с помощью ультразвука, и ультразвук может быть менее точным при разрыве аппендикса или при увеличении гестационного возраста. (11) Американский колледж радиологии предлагает МРТ в качестве второго метода при оценке аппендицита у беременных. беременная пациентка.Диагноз ставится при визуализации аппендикса, заполненного жидкостью, диаметром более 7 мм. МРТ обладает высокой чувствительностью и специфичностью для диагностики аппендицита. (12) Однако технологии и опыт МРТ не всегда доступны, особенно в небольших больницах или в нерабочее время. В этом случае следует использовать КТ с контрастом или без него. Компьютерная томография доступна в большинстве центров и обладает высокой чувствительностью и специфичностью для диагностики аппендицита. Диагноз ставится при визуализации фекалита, увеличенной структуры незаполненных канальцев или воспаления правого нижнего квадранта.Использование контраста обычно повышает диагностическую точность с потенциальным увеличением вреда для плода (см. Выше). Решение об использовании контраста должно уравновесить потенциальное повреждение плода с возможной задержкой постановки диагноза из-за невизуализации аппендикса, если контраст не используется. Промедление может привести к разрыву аппендикса и увеличению смертности плода. Частота гибели плода увеличивается с 3–5% при неразорвавшемся аппендиците до 25% при разрыве аппендикса. (13) Материнская заболеваемость также выше при разрыве аппендикса.
Учреждения должны разработать алгоритм для оптимальной визуализации беременных пациенток с острым абдоминальным процессом, и этот алгоритм следует сообщить всем клиницистам, которые заботятся о беременных. Алгоритм должен учитывать передовой опыт, а также опыт и возможности радиологической бригады. Целью должно быть сведение к минимуму ионизирующего излучения и вреда для плода при сохранении точности диагностики. Использование алгоритма, а также клинические исходы у беременных пациенток с болью в животе должны быть проверены и проанализированы.Результаты этих обзоров должны быть предоставлены клиницистам и могут быть легко включены в институциональные собрания, посвященные усовершенствованию больниц.
Внедрение контрольного списка может также помочь снизить заболеваемость беременной пациенткой, которая жалуется на боль в животе, без какого-либо негативного влияния на безопасность. Контрольные списки в медицине связаны со снижением заболеваемости и смертности, улучшением коммуникации, уменьшением нежелательных явлений и улучшением соблюдения операционных процедур больницы.(14) Компьютеризированный контрольный список может проверять атипичные признаки и симптомы у беременной пациентки и побуждать клиницистов рассмотреть другие диагнозы. В этом случае, например, 5 дней боли в животе, тошноты и рвоты с болезненностью живота при физикальном обследовании должны были побудить к исследованию других диагнозов, кроме ИМП, и, возможно, привести к визуализации брюшной полости.
В указанном выше случае при первом посещении должны быть задокументированы место беременности и срок гестации, а дальнейшее исследование признаков и симптомов пациентки должно привести к визуализации брюшной полости и таза и консультации со специалистом-акушером.Когда пациент вернулся с ухудшением симптомов, было проведено соответствующее обследование и выявлен острый аппендицит. Ошибка (задержка постановки диагноза) привела к катастрофическому неблагоприятному событию – потере плода. Контрольный список с указанием вышеупомянутых предупреждающих знаков или алгоритм ранней и безопасной визуализации могли привести к более ранней диагностике и лучшему результату.
Точек для дома
- Тошнота и рвота являются обычным явлением на ранних сроках беременности, но симптомы, сохраняющиеся после 16–20 недель или сопровождающиеся болью в животе, следует рассматривать как отклонения от нормы и проводить оценку.
- Первоначальную визуализацию для оценки боли в животе у беременной пациентки следует начинать с УЗИ или МРТ, но не следует откладывать или отказываться от получения ионизирующего изображения, которое четко указано клинической ситуацией, у беременных пациенток из-за опасений по поводу повреждения плода.
- Врачи отделения неотложной помощи совместно со специалистами-акушерами должны разработать алгоритм диагностической визуализации для беременных пациенток с болью в животе, основываясь на доступности и опыте их рентгенологического персонала.
- Консультации акушера следует настоятельно рекомендовать пациентам с болью в животе, связанной с тошнотой и рвотой во время беременности.
- Аппендицит остается наиболее частой причиной острого живота во время беременности, а промедление с диагностикой увеличивает смертность плода.
Чарли К. Килпатрик, доктор медицины, доцент кафедры акушерства и гинекологии, директор программы резидентуры Бейлорский медицинский колледж, Хьюстон, Техас
Информация о факультете: Dr.Килпатрик заявил, что ни он, ни кто-либо из ближайших членов его семьи не имеет финансовых договоренностей или иных отношений с производителями каких-либо коммерческих продуктов, обсуждаемых в рамках этого непрерывного медицинского образования. Кроме того, комментарий не включает информацию об использовании фармацевтических продуктов или медицинских устройств в исследовательских целях или не по назначению.
Список литературы
1. Посещение отделения неотложной помощи при болях в груди и животе: США, 1999–2008 гг.Атланта, Джорджия: Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Сентябрь 2010 г. Краткий обзор данных NCHS № 43. [Доступно на]
2. Обзор амбулаторной медицинской помощи Национальной больницы: Сводные таблицы отделения неотложной помощи за 2011 год. Атланта, Джорджия: Центры по контролю и профилактике заболеваний, Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Ноябрь 2014 г.[Доступно по адресу]
3. Количество беременностей среди женщин в США продолжает снижаться. Атланта, Джорджия: Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Декабрь 2013 г. Краткий обзор данных NCHS № 136. [Доступно на]
4. Маккарти Ф.П., Лютомски Дж. Э., Грин Р. А.. Hyperemesis gravidarum: современные перспективы. Int J Womens Health. 2014; 6: 719-725. [перейти в PubMed]
5. Doubilet PM, Benson CB, Bourne T, Blaivas M; Общество радиологов в ультразвуковой мультиспециализированной группе по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриутробной беременности.Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med. 2013; 369: 1443-1451. [перейти в PubMed]
6. Lipscomb GH. Внематочная беременность: по-прежнему вызывает беспокойство. Obstet Gynecol. 2010; 115: 487-488. [перейти в PubMed]
7. Килпатрик С.С., Монга М. Тактика острого живота при беременности. Obstet Gynecol Clin North Am. 2007; 34: 389-402. [перейти в PubMed]
8. Кувин С.Ф., Брехер Г. Дифференциальное количество нейтрофилов при беременности. N Engl J Med. 1962; 266: 877-878.[перейти в PubMed]
9. Комитет ACOG по акушерской практике. Мнение Комитета ACOG № 299 (заменяет № 158, сентябрь 1995 г.): рекомендации по диагностической визуализации во время беременности. Obstet Gynecol. 2004; 104: 647-651. [перейти в PubMed]
10. Мурад Дж., Эллиот Дж. П., Эриксон Л., Лисбоа Л. Аппендицит во время беременности: новая информация, которая противоречит давним клиническим представлениям. Am J Obstet Gynecol. 2000; 182: 1027-1029. [перейти в PubMed]
11. Лим HK, Bae SH, Seo GS. Диагностика острого аппендицита у беременных: значение сонографии.AJR Am J Roentgenol. 1992; 159: 539-542. [перейти в PubMed]
12. Андреотти РФ, Ли С.И., Дежесус АСО и др. Критерии соответствия ACR острой тазовой боли в репродуктивной возрастной группе. Ультразвук, квартал 2011; 27: 205-210. [перейти в PubMed]
13. Добернек RC. Аппендэктомия при беременности. Am Surg. 1985; 51: 265-268. [перейти в PubMed]
14. Thomassen Ø, Storesund A, Søfteland E, Brattebø G. Влияние контрольных списков безопасности в медицине: систематический обзор. Acta Anaesthesiol Scand.2014; 58: 5-18. [перейти в PubMed]
Рисунок
Рисунок. Иллюстрация, показывающая, как положение аппендикса меняется во время беременности. (Иллюстрация © 2015 Chris Gralapp.)
4 распространенных осложнения беременности | Johns Hopkins Medicine
Когда вы узнаете, что беременны, ваши мысли и эмоции могут измениться. овердрайв. Вы можете быть в восторге от этого нового человека, которого вы приведете в мир, поскольку вы боитесь, что что-то может пойти не так.
Большинство беременностей протекает без происшествий. Но примерно 8 процентов всех беременностей связаны с осложнениями, которые, если их не лечить, могут нанести вред матери или ребенку. Некоторые осложнения связаны с проблемами со здоровьем, существовавшими до беременности, другие возникают неожиданно и неизбежно.
Может быть страшно услышать, что врачи диагностировали осложнение. Вы можете беспокоиться о здоровье своего ребенка и о собственном здоровье. Вы можете даже почувствовать панику из-за того, что это произошло из-за того, что вы сделали (или не сделали).Это совершенно нормальные ощущения. Это может успокоить вас, зная, что ничто из того, что вы сделали, не вызвало этих осложнений. Кроме того, эти осложнения поддаются лечению. Лучшее, что вы можете сделать для себя и своего ребенка, – это получить дородовую помощь у поставщика, которому вы доверяете. Благодаря раннему выявлению и надлежащему уходу вы увеличиваете шансы сохранить здоровье себе и своему ребенку.
Акушер Джонса Хопкинса обсуждает некоторые распространенные осложнения беременности и способы их лечения.
Hyperemesis Gravidarum
Что это? В то время как многие беременные женщины испытывают утреннее недомогание (тошноту, возможно, с рвотой, обычно в утренние часы) и другие неудобства во время беременности, у женщин с гиперемезисом беременных (HG) утреннее недомогание бывает в 1000 раз.HG – сильная тошнота, которая приводит к значительной потере веса и может потребовать госпитализации. (Хотя это может и не улучшить ваше самочувствие, знайте, что если у вас HG, значит, вы находитесь в королевской компании – от этого пострадала Ее Королевское Высочество герцогиня Кембриджская Кейт Миддлтон.)
Каковы симптомы? У женщин с HG сильная тошнота и рвота. Рвота и снижение аппетита приводят к потере веса и обезвоживанию. Основное различие между HG и нормальным утренним недомоганием заключается в том, что HG приводит к потере веса на 5 или более процентов от вашего веса до беременности.
Кто подвержен риску? Врачи еще не до конца понимают, что его вызывает, и кто с большей вероятностью его испытает.
Можете ли вы это предотвратить? Вы не можете предотвратить HG, но вы можете принять меры для контроля и управления им во время беременности. Самое важное, что вы можете сделать для себя и своего ребенка, – это регулярно получать дородовой уход. HG может привести к недостатку питательных веществ, что может быть вредным как для вас, так и для вашего ребенка. Однако при правильном лечении, как правило, нет долгосрочных последствий для матери или ребенка после беременности.
Как лечится? Если вам поставили диагноз HG, приоритетной задачей является обеспечение достаточного количества питательных веществ для поддержания здоровья вас и вашего ребенка. Некоторым женщинам может быть достаточно диеты, состоящей из мягкой пищи и жидкости, в то время как другим может потребоваться прием лекарств, чтобы облегчить тошноту. В тяжелых случаях вам может потребоваться госпитализация для получения питательных веществ и жидкостей внутривенно. Вы можете расстроиться из-за того, что вам придется лечь в больницу во время беременности. Но помните, что вы просто делаете то, что вам нужно, чтобы защитить свое здоровье и здоровье вашего ребенка!
Многие женщины начинают чувствовать себя лучше к 20-й неделе беременности, а некоторые продолжают испытывать симптомы на протяжении всей беременности.
О чем я должен спросить своего врача? Если у вас в прошлом был HG, поговорите со своим врачом, если вы думаете о повторной беременности. Важно убедиться, что вы физически, эмоционально и психологически готовы начать новую беременность. Если у вас была сильная потеря веса или другой дефицит питательных веществ, вам нужно поговорить со своим врачом о том, чтобы убедиться, что вы здоровы, прежде чем забеременеть.
Гестационный диабет
Что это? Диабет – это состояние, которое препятствует расщеплению сахара в вашем организме.Гестационный сахарный диабет (ГСД) – это тип диабета, который возникает во время беременности. Один из самых больших рисков гестационного диабета заключается в том, что ваш ребенок может вырасти намного больше обычного, это состояние называется макросомией. Во время родов плечи ребенка могут застрять. Если ребенок считается слишком большим для безопасных вагинальных родов, ваш врач порекомендует кесарево сечение.
Каковы симптомы? Гестационный диабет не имеет внешних признаков или симптомов. Врачи проверяют его на срок между 24 и 28 неделями беременности или раньше у женщин из группы высокого риска, таких как женщины с избыточным весом или гестационный диабет в анамнезе.
Кто подвержен риску? Факторы риска гестационного диабета включают избыточный вес или наличие в анамнезе ГСД во время предыдущих беременностей. Если вы относитесь к группе высокого риска, ваш врач проведет скрининг на ГСД раньше, чем через 24 недели, обычно в первом триместре.
Можете ли вы это предотвратить? Похудение до беременности, соблюдение здоровой диеты и регулярные физические упражнения могут снизить риск развития ГСД.
Как лечится? Вы и ваш врач должны обсудить, как лучше всего контролировать GDM.Старая добрая диета и упражнения кажутся хорошим началом. Очень высокий процент гестационного диабета можно контролировать с помощью диеты. Тем не менее, некоторым женщинам с ГСД необходимо принимать лекарства (таблетки или даже инсулин) для контроля уровня сахара в крови.
Физические упражнения во время беременности, даже 30-минутная ходьба в день, также отлично подходят для контроля уровня сахара в крови. Лучше всего заниматься тем, что вам нравится, чтобы вы продолжали это делать, но вы должны сообщить своему врачу, какой тип упражнений вы делаете.
О чем я должен спросить своего врача? Если у вас был ГСД, вы и ваш ребенок в дальнейшем рискуете заболеть диабетом 2 типа. Так что поговорите со своим врачом о шагах, которые вы можете предпринять, чтобы снизить этот риск.
Предлежание плаценты
Что это? Во время беременности плацента снабжает ребенка кислородом и питательными веществами для правильного развития. Плацента обычно прикрепляется к верхней части матки, но при предлежании плаценты она полностью или частично покрывает шейку матки (которая является отверстием между маткой и влагалищем).
Кто подвержен риску? Вы можете подвергаться более высокому риску, если у вас есть рубцы на матке от предыдущих беременностей или операции на матке, или если у вас есть миома.
Каковы симптомы? Основной симптом – вагинальное кровотечение, не сопровождающееся спазмами или другой болью. Однако некоторые женщины не испытывают никаких симптомов. Ваш врач подтвердит диагноз с помощью УЗИ или физического обследования.
Можете ли вы это предотвратить? Вы ничего не можете сделать, чтобы предотвратить предлежание плаценты.Однако вы можете улучшить свое здоровье и здоровье своего ребенка, регулярно получая дородовой уход. Если вы подвержены высокому риску – из-за предыдущей операции, кесарева сечения или миомы – обязательно сообщите об этом своему врачу. Он или она может захотеть более внимательно наблюдать за вами во время беременности.
Как лечится? Предлежание плаценты может вызвать кровотечение во время беременности. У некоторых женщин кровотечение отсутствует, у некоторых появляются кровянистые выделения, а у других может наблюдаться сильное кровотечение. Если кровотечение сильное, возможно, вам придется остаться в больнице на какое-то время.Женщинам с предлежанием плаценты потребуется кесарево сечение для родов, которое обычно назначается за две-четыре недели до срока родов.
О чем я должен спросить своего врача? Всегда говорите со своим врачом, если вы заметили вагинальное кровотечение на любом этапе беременности.
Преэклампсия
Что это? Преэклампсия – это состояние, которое вызывает опасно высокое кровяное давление. Если его не лечить, это может быть опасно для жизни. Преэклампсия обычно возникает после 20 недель беременности, часто у женщин, у которых в анамнезе не было высокого кровяного давления.
Каковы симптомы? Симптомы преэклампсии могут включать сильную головную боль, изменения зрения и боль под ребрами. Однако многие женщины не сразу чувствуют симптомы. Первое предупреждение обычно возникает, когда женщина приходит на плановое дородовое посещение и у нее высокое кровяное давление. В этих случаях ваш врач проверит такие вещи, как функции почек и печени, чтобы определить, преэклампсия это или просто высокое кровяное давление.
Кто подвержен риску? Факторы риска преэклампсии включают наличие в анамнезе высокого кровяного давления, ожирения (индекс массы тела или ИМТ более 30), возраст (матери-подростки и лица старше 40 лет подвергаются более высокому риску) и многоплодную беременность.
Можете ли вы это предотвратить? Хотя преэклампсию предотвратить невозможно, сохранение здоровья во время беременности может помочь. Если у вас есть факторы риска, специалисты рекомендуют вам обратиться к акушеру до того, как вы забеременеете, или на самом раннем этапе беременности, чтобы вы и ваш врач могли обсудить способы снижения риска. Например, многим женщинам с риском преэклампсии назначают детский аспирин после первого триместра.
Регулярные дородовые посещения – лучший способ контролировать преэклампсию.Во время этих плановых посещений врач будет проверять ваше кровяное давление. Если он высокий, дальнейшие тесты помогут диагностировать это заболевание, чтобы вы могли начать лечение, в котором вы нуждаетесь.
Как лечится? Состояние проходит только после рождения ребенка, поэтому роды – лучший способ лечения преэклампсии. Однако слишком ранние роды могут поставить ребенка под угрозу со здоровьем. Решение о том, как вас лечить, во многом будет зависеть от того, на каком сроке беременности.Возможно, вам потребуется госпитализация, чтобы ваша команда могла внимательно следить за вами и вашим ребенком.
О чем я должен спросить своего врача? Ваш врач обсудит риски и преимущества преждевременных родов по сравнению с продолжением беременности и попытками как можно дольше контролировать преэклампсию с помощью других методов. После родов это состояние пройдет, но в более позднем возрасте вы будете подвергаться большему риску сердечных заболеваний. Поговорите со своим врачом о том, что вы можете сделать, чтобы снизить эти риски и управлять ими.
Осложнения беременности: выводы
Хотя эти состояния могут отличаться друг от друга, вы, возможно, заметили одну общую черту: регулярный дородовой уход (даже до зачатия) имеет решающее значение. Женщинам рекомендуется пройти предварительную консультацию, чтобы обсудить, что они могут сделать, чтобы снизить свои риски. Быть здоровым до беременности – лучшее, что вы можете сделать для своего ребенка.
Преэклампсия – Симптомы и причины
Обзор
Преэклампсия – это осложнение беременности, характеризующееся высоким кровяным давлением и признаками поражения другой системы органов, чаще всего печени и почек.Преэклампсия обычно начинается после 20 недель беременности у женщин с нормальным артериальным давлением.
При отсутствии лечения преэклампсия может привести к серьезным – даже смертельным – осложнениям как для вас, так и для вашего ребенка. Если у вас преэклампсия, самое эффективное лечение – это роды. Даже после родов вам может потребоваться некоторое время, чтобы поправиться.
Если вам поставили диагноз преэклампсия на слишком раннем сроке беременности, чтобы родить ребенка, перед вами и вашим врачом стоит непростая задача.Вашему ребенку нужно больше времени, чтобы созреть, но вы не должны подвергать себя или своего ребенка риску серьезных осложнений.
В редких случаях преэклампсия развивается после рождения ребенка, состояние, известное как послеродовая преэклампсия.
Симптомы
Преэклампсия иногда развивается без каких-либо симптомов. Высокое кровяное давление может развиваться медленно или внезапно. Мониторинг артериального давления – важная часть дородового наблюдения, поскольку первым признаком преэклампсии обычно является повышение артериального давления.Артериальное давление, превышающее 140/90 миллиметров ртутного столба (мм рт. Ст.) Или выше, зарегистрированное дважды с интервалом не менее четырех часов, является ненормальным.
Другие признаки и симптомы преэклампсии могут включать:
- Избыток белка в моче (протеинурия) или дополнительные признаки проблем с почками
- Сильные головные боли
- Изменения зрения, включая временную потерю зрения, нечеткость зрения или светочувствительность
- Боль в верхней части живота, обычно под ребрами справа
- Тошнота или рвота
- Снижение диуреза
- Пониженный уровень тромбоцитов в крови (тромбоцитопения)
- Нарушение функции печени
- Одышка, вызванная жидкостью в легких
При преэклампсии может возникнуть внезапное увеличение веса и отек (отек), особенно лица и рук.Но они также возникают при многих нормальных беременностях, поэтому не считаются надежными признаками преэклампсии.
Когда обращаться к врачу
Обязательно посещайте дородовые посещения, чтобы ваш лечащий врач мог контролировать ваше кровяное давление. Немедленно обратитесь к врачу или обратитесь в отделение неотложной помощи, если у вас сильные головные боли, помутнение зрения или другие нарушения зрения, сильная боль в животе или сильная одышка.
Поскольку головные боли, тошнота, а также ломота и боли являются распространенными жалобами на беременность, трудно определить, когда новые симптомы являются просто частью беременности, а когда они могут указывать на серьезную проблему, особенно если это ваша первая беременность.Если вас беспокоят симптомы, обратитесь к врачу.
Причины
Точная причина преэклампсии включает несколько факторов. Эксперты считают, что он начинается в плаценте – органе, который питает плод на протяжении всей беременности. На ранних сроках беременности новые кровеносные сосуды развиваются и развиваются, чтобы эффективно отправлять кровь к плаценте.
У женщин с преэклампсией эти кровеносные сосуды не развиваются и не функционируют должным образом.Они уже, чем нормальные кровеносные сосуды, и по-разному реагируют на гормональные сигналы, что ограничивает количество крови, которая может проходить через них.
Причины этого аномального развития могут включать:
- Недостаточный приток крови к матке
- Повреждение сосудов
- Проблема с иммунной системой
- Определенные гены
Другие нарушения высокого кровяного давления во время беременности
Преэклампсия классифицируется как одно из четырех нарушений высокого кровяного давления, которые могут возникнуть во время беременности.Остальные три:
- Гестационная гипертензия. Женщины с гестационной гипертензией имеют высокое кровяное давление, но не имеют избытка белка в моче или других признаков поражения органов. У некоторых женщин с гестационной гипертензией в конечном итоге развивается преэклампсия.
- Хроническая гипертензия. Хроническая гипертония – это высокое кровяное давление, которое было до беременности или до 20 недель беременности. Но поскольку высокое кровяное давление обычно не имеет симптомов, может быть трудно определить, когда оно началось.
- Хроническая гипертензия с наложенной преэклампсией. Это состояние возникает у женщин, у которых до беременности было диагностировано хроническое высокое кровяное давление, но затем у них развивается повышенное кровяное давление и белок в моче или другие осложнения со здоровьем во время беременности.
Факторы риска
Преэклампсия развивается только как осложнение беременности. Факторы риска включают:
- История преэклампсии. Личный или семейный анамнез преэклампсии значительно повышает риск преэклампсии.
- Хроническая гипертензия. Если у вас уже есть хроническая гипертония, у вас более высокий риск развития преэклампсии.
- Первая беременность. Риск развития преэклампсии наиболее высок во время вашей первой беременности.
- Новое отцовство. Каждая беременность с новым партнером увеличивает риск преэклампсии больше, чем вторая или третья беременность с тем же партнером.
- Возраст. Риск преэклампсии выше у очень молодых беременных женщин, а также у беременных женщин старше 35 лет.
- Гонка. У чернокожих женщин риск развития преэклампсии выше, чем у женщин других рас.
- Ожирение. Риск преэклампсии выше, если вы страдаете ожирением.
- Многоплодная беременность. Преэклампсия чаще встречается у женщин, вынашивающих двойню, тройню или других близнецов.
- Интервал между беременностями. Риск преэклампсии повышается при рождении детей с разницей менее двух или более 10 лет.
- История определенных условий. Наличие определенных состояний до беременности, таких как хроническое высокое кровяное давление, мигрень, диабет 1 или 2 типа, заболевание почек, склонность к образованию тромбов или волчанка, увеличивает риск преэклампсии.
- Экстракорпоральное оплодотворение. Ваш риск преэклампсии увеличивается, если ваш ребенок был зачат с помощью экстракорпорального оплодотворения.
Осложнения
Чем тяжелее преэклампсия и чем раньше она возникает, тем выше риск для вас и вашего ребенка.Преэклампсия может потребовать искусственных родов и родоразрешения.
Роды путем кесарева сечения (кесарево сечение) могут потребоваться при наличии клинических или акушерских состояний, требующих скорейшего родоразрешения. В противном случае ваш врач может порекомендовать запланированные вагинальные роды. Ваш акушерский врач обсудит с вами, какие роды подходят для вашего состояния.
Осложнения преэклампсии могут включать:
- Ограничение роста плода. Преэклампсия поражает артерии, по которым кровь идет к плаценте.Если плацента не получает достаточно крови, ваш ребенок может получать недостаточное количество крови и кислорода и меньше питательных веществ. Это может привести к замедлению роста, известному как ограничение роста плода, низкая масса тела при рождении или преждевременные роды.
- Преждевременные роды. Если у вас преэклампсия с тяжелыми формами заболевания, возможно, вам придется родить раньше, чтобы спасти жизнь вам и вашему ребенку. Недоношенность может вызвать у ребенка проблемы с дыханием и другие проблемы. Ваш лечащий врач поможет вам понять, когда наступает идеальное время для ваших родов.
- Отслойка плаценты. Преэклампсия увеличивает риск отслойки плаценты – состояния, при котором плацента отделяется от внутренней стенки матки перед родами. Сильная отслойка может вызвать сильное кровотечение, которое может быть опасным для жизни как для вас, так и для вашего ребенка.
HELLP-синдром. Синдром HELLP – что означает гемолиз (разрушение красных кровяных телец), повышенный уровень ферментов печени и низкое количество тромбоцитов – является более тяжелой формой преэклампсии, которая может быстро стать опасной для жизни как для вас, так и для вашего ребенка.
Симптомы синдрома HELLP включают тошноту и рвоту, головную боль и боль в правом верхнем углу живота. HELLP Синдром особенно опасен, потому что он представляет собой повреждение нескольких систем органов. Иногда оно может развиваться внезапно, даже до того, как будет обнаружено высокое кровяное давление, или может развиться вообще без каких-либо симптомов.
Эклампсия. Когда преэклампсия не контролируется, может развиться эклампсия, которая по сути представляет собой преэклампсию плюс судороги.Очень сложно предсказать, у кого из пациентов будет преэклампсия, достаточно тяжелая, чтобы привести к эклампсии.
Часто симптомы или предупреждающие знаки, позволяющие предсказать эклампсию, отсутствуют. Поскольку эклампсия может иметь серьезные последствия как для мамы, так и для ребенка, роды становятся необходимыми, независимо от того, как долго протекает беременность.
- Другие повреждения органов. Преэклампсия может привести к повреждению почек, печени, легких, сердца или глаз, а также может вызвать инсульт или другое повреждение головного мозга.Степень повреждения других органов зависит от тяжести преэклампсии.
- Сердечно-сосудистые заболевания. Преэклампсия может увеличить риск будущих сердечно-сосудистых (сердечно-сосудистых) заболеваний. Риск еще выше, если у вас была преэклампсия более одного раза или у вас были преждевременные роды. Чтобы свести к минимуму этот риск, после родов постарайтесь поддерживать идеальный вес, ешьте разнообразные фрукты и овощи, регулярно занимайтесь спортом и не курите.
Профилактика
Исследователи продолжают изучать способы предотвращения преэклампсии, но до сих пор не появилось четких стратегий.Употребление меньшего количества соли, изменение образа жизни, ограничение калорий или употребление чеснока или рыбьего жира не уменьшают ваш риск. Доказано, что увеличение потребления витаминов С и Е не приносит пользы.
В некоторых исследованиях сообщается о связи между дефицитом витамина D и повышенным риском преэклампсии. Но хотя некоторые исследования показали связь между приемом добавок витамина D и более низким риском преэклампсии, другие не смогли установить эту связь.
Однако в некоторых случаях вы можете снизить риск преэклампсии с помощью:
- Низкие дозы аспирина. Если вы сталкиваетесь с определенными факторами риска, включая преэклампсию, многоплодную беременность, хроническое высокое кровяное давление, заболевание почек, диабет или аутоиммунное заболевание, ваш врач может порекомендовать ежедневный прием аспирина в низких дозах (81 миллиграмм), начиная с 12 недель приема. беременность.
- Кальциевые добавки. В некоторых группах населения женщины, у которых до беременности был дефицит кальция – и которые не получали достаточного количества кальция во время беременности из-за своего рациона, – могут получить пользу от добавок кальция для предотвращения преэклампсии.Однако маловероятно, что женщины из США или других развитых стран будут иметь дефицит кальция в такой степени, в которой добавки кальция принесут им пользу.
Важно, чтобы вы не принимали какие-либо лекарства, витамины или добавки, не посоветовавшись предварительно с врачом.
Прежде чем забеременеть, особенно если у вас раньше была преэклампсия, рекомендуется быть как можно более здоровым. Похудейте, если вам нужно, и убедитесь, что другие заболевания, такие как диабет, хорошо контролируются.
Когда вы забеременеете, позаботьтесь о себе – и о своем ребенке – с помощью раннего и регулярного дородового ухода. Если преэклампсия обнаружена на ранней стадии, вы и ваш врач можете работать вместе, чтобы предотвратить осложнения и сделать лучший выбор для вас и вашего ребенка.
Боль в спине во время беременности | Сидарс-Синай
Обзор
Боль в спине во время беременности очень распространена, от 50 до 80 процентов беременных женщин.
Он может варьироваться от легкой боли, связанной с определенными видами деятельности, до острой боли, которая становится хронической.
Примерно в 10% случаев боль становится настолько сильной, что может мешать работе или обычным занятиям во время беременности.
Исследования показывают, что боль в пояснице обычно возникает между пятым и седьмым месяцем беременности, хотя в некоторых случаях она начинается уже на восьми-двенадцатой неделе.
Женщины с ранее существовавшими проблемами поясницы подвергаются более высокому риску возникновения болей в спине, и их боль в спине может возникнуть на более ранних сроках беременности.
Симптомы
Боль в пояснице во время беременности обычно локализуется на уровне талии и выше в центре спины и может сочетаться с болью, которая излучается в ногу или ступню женщины.
Боль в задней части таза (в задней части таза) во время беременности в четыре раза чаще, чем в пояснице. Это сильная боль, ощущаемая ниже талии, с одной или обеих сторон или поперек копчика.
Причины и факторы риска
Повышение уровня гормонов – Гормоны, выделяемые во время беременности, позволяют смягчить связки тазовой области и суставы, чтобы подготовиться к процессу родов.Это изменение может повлиять на поддержку, которую обычно получает ваша спина.
Центр тяжести – Ваш центр тяжести будет постепенно смещаться вперед по мере роста матки и ребенка, что приводит к изменению вашей осанки.
Дополнительный вес – Ваша развивающаяся беременность и ребенок создают дополнительный вес, который должна выдерживать ваша спина.
Осанка или положение – Плохая осанка, чрезмерное стояние и наклоны могут вызвать или усилить боль в спине.
Стресс – Стресс обычно накапливается в слабых участках тела. Из-за изменений в области таза у вас может усилиться боль в спине во время стрессовых периодов беременности.
Диагностика
Диагностика боли в спине во время беременности основана на анализе истории болезни пациентки, физическом обследовании и, возможно, МРТ, чтобы исключить грыжу межпозвоночного диска. Рентген или компьютерная томография не будут выполняться, поскольку в этих процедурах используется облучение.
Лечение
Следите за своей позой, когда вы сидите. Целый день безделье на стуле создает большую нагрузку на позвоночник, чем что-либо другое. Дома и на работе убедитесь, что стулья, которые вы используете чаще всего, обеспечивают хорошую опору, желательно с прямой спинкой, подлокотниками и твердой подушкой. Используйте подставку для ног, чтобы слегка приподнять ступни, и не скрещивайте ноги. Это может привести к тому, что ваш таз наклонится вперед, что усугубит напряжение в мышцах спины.
Делайте перерывы.Ходите или встаньте и потянитесь хотя бы раз в час. Слишком долгое сидение может вызвать еще большую боль в спине. Постарайтесь тоже не стоять слишком долго. Если вы работаете на ногах, попробуйте поставить одну ногу на низкий табурет, чтобы снять напряжение с поясницы.
Избегайте подъема тяжелых грузов. Если нужно, делайте это медленно. Стабилизируйте себя, приняв широкую стойку; сгибайтесь в коленях, а не в талии; и поднимайте руками и ногами, а не спиной.
Следите за своим весом.
Носите правильную обувь.Исключаются как экстремально высокие каблуки, так и полностью плоские. Эксперты рекомендуют каблук шириной 2 дюйма, чтобы поддерживать правильное положение тела.
Нет. Используйте низкий устойчивый табурет, чтобы брать предметы с высоты, и вы избежите дополнительной нагрузки.
Думайте о счастливых мыслях. Спокойный ум ведет к более расслабленной спине. Вы также можете попробовать пренатальную йогу, которая расслабит ваш разум и спину.
Физиотерапия, йога, упражнения (ходьба, езда на велосипеде и плавание) считаются безопасными для большинства беременных женщин, и их можно выполнять от 20 до 45 минут от трех до пяти дней в неделю.Беременным женщинам следует следить за тем, чтобы упражнения выполнялись от легкой до умеренной, но не до изнеможения.
Укрепите свой желудок. Выполняйте наклоны таза, чтобы укрепить пресс, который, в свою очередь, поддерживает вашу спину. Или сядьте на мяч для упражнений и раскачивайтесь взад и вперед.
Иди жарко, и холодно. Снимите боль в мышцах, применив холодные компрессы, а затем теплые компрессы с 15-минутными интервалами.
Примите теплую ванну. Или поверните насадку для душа в режим пульсации, чтобы помассировать спину.
Сделайте массаж.Подождите, пока не закончится первый триместр, чтобы получить его. Сходите к массажистке, которая знает, что вы беременны и обучена искусству дородового массажа.
Всегда говорите со своим акушером
Иногда боль в спине является признаком того, что происходит что-то серьезное. Среди наиболее тревожных причин болей в спине при беременности являются преждевременные роды. Женщинам следует следить за появлением новой и циклической боли – которая может быть признаком сокращений матки – наряду с вагинальным кровотечением или любыми изменениями в выделениях из влагалища, которые могут указывать на проблемы с плацентой или ранний отток воды.
Если вы чувствуете онемение, покалывание или острую стреляющую боль в ягодицах, ногах или ступнях, обратитесь к врачу, чтобы убедиться в отсутствии серьезных заболеваний. Хотя причиной онемения обычно не является более тревожное состояние, такое как преждевременные роды, оно может означать сдавление седалищного нерва или других нервов, которые соединяют позвоночник с нижней частью тела и областью таза.
Беременным женщинам всегда следует проконсультироваться со своим лечащим врачом, прежде чем принимать какие-либо лекарства, отпускаемые по рецепту или без рецепта.Женщины, принимающие обезболивающие и планирующие беременность, также должны проконсультироваться со своим лечащим врачом, чтобы обсудить риски и преимущества обезболивающих. Медицинские работники должны продолжать следовать рекомендациям на этикетках лекарств при назначении обезболивающих беременным пациентам.
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Как лечить лейкоз во время беременности | Кровь
Хронический миелоидный лейкоз (ХМЛ) составляет 15% лейкозов взрослых, но лишь небольшая часть пациентов диагностируется в детородном возрасте, поскольку средний возраст постановки диагноза находится в шестом десятилетии. ХМЛ встречается до 10% лейкозов, связанных с беременностью, с ежегодной заболеваемостью 1 на 100 000 беременностей. 62 Диагностика ХМЛ во время беременности может быть более сложной, поскольку физиологические изменения, в том числе гематологические параметры, которые сопровождают беременность, могут маскировать симптомы.Ранее высказывались предположения об увеличении частоты выкидышей, низкой массы тела при рождении и недоношенных детей у матерей с ХМЛ, но в более поздних отчетах это больше не проявляется. Обнадеживает то, что беременность не влияет на течение болезни. 63 Протромботический потенциал нормальной беременности хорошо известен как результат физиологического повышения гемостатических факторов и протромботических белков в дополнение к физической обструкции венозного кровотока.В результате тромбоз продолжает оставаться наиболее частой причиной материнской заболеваемости, и это может усугубляться миелопролиферативными заболеваниями, при которых происходит связанное с этим повышение количества тромбоцитов.
В связи с отличным клиническим исходом пероральной таргетной терапии, ожидания относительно нормального образа жизни, включая воспитание детей, возрастают. Однако лечение подавляющего большинства пациентов длится всю жизнь, поэтому, в отличие от острого лейкоза, пациенты с ХМЛ могут не только присутствовать при беременности, но и желать забеременеть во время активного лечения.С момента появления иматиниба более мощные ингибиторы тирозинкиназы второго поколения (2G-TKI) теперь доступны для пациентов с устойчивостью к иматинибу, а также предназначены для использования в качестве препаратов первой линии. TKI разделяют ряд эффектов класса из-за их ингибирования BCR-ABL1 , а также обладают рядом эффектов, не соответствующих цели, в результате ингибирования c-kit, рецепторов тромбоцитарного фактора роста, arg и c- fms. 64 Кроме того, дазатиниб, 1 из 2G-TKI, также ингибирует Src и родственные белки.Ряд этих белков имеет отношение к развитию гонад, имплантации эмбриона и созреванию плода. 65
Терапевтические подходы к ХМЛ, диагностированному во время беременности, включают поддерживающую терапию в виде лейкафереза, химиотерапию (гидроксикарбамид [HC]), интерферон-α (IFN-α) и иматиниб. 64 Имеются многочисленные сообщения о случаях, описывающих использование лейкафереза и тромбоцитов во время беременности при ХМЛ в качестве средства контроля показателей крови во избежание применения потенциально тератогенных препаратов (Таблица 3 65 ), 66 , но, к сожалению, лейкаферез не рекомендуется. не повсеместно доступны. 67 Люди иногда не могут переносить лейкаферез с необходимой частотой, и доступ к венам может быть проблематичным, однако потребность в лейкаферезе заметно снижается в третьем триместре. IFN-α не ингибирует синтез ДНК и считается безопасным во время беременности после исследований на животных и многочисленных публикаций в литературе. 68,69 IFN-α имеет высокую молекулярную массу 19 кДа и не должен проникать через плаценту.
После воздействия иматиниба на ранних сроках беременности был описан ряд характерных врожденных аномалий, включая пороки развития скелета (преждевременное ушивание швов черепа, краниосиностоз, отсутствие полупозвонков, аномалия плеча и сколиоз), почечной (дуплексная почка, агенезия почек), респираторного (гипоплазия легких) и желудочно-кишечные (экзомфалос, омфалоцеле) аномалии (Таблица 4 66,70 ,,,,,,,, – 79 ). 70, -72 В частности, частота экзомфалоса в этих случаях примерно в 100 раз выше, чем ожидалось, и это вызывает серьезные опасения. В исследованиях на животных было обнаружено, что иматиниб обладает тератогенным действием у мышей, но не у кроликов, и предполагается, что эти отклонения являются результатом ингибирования PDGFRA. 80 Продолжительность терапии иматинибом не была известна во всех описанных случаях поражения, поэтому невозможно предсказать точную корреляцию между кумулятивной дозой TKI и развитием врожденных аномалий.В случаях, когда зачатие произошло на иматинибе, прием иматиниба следует прекратить и рекомендовать тщательное наблюдение за развитием плода, включая сканирование шеи на предмет аномалий плода, независимо от возраста матери. Родители должны быть проинформированы об известных потенциальных рисках для плода, и следует принять решение в соответствии с риском трансформации для матери в свете существующей реакции заболевания на терапию, поскольку эффективное лечение необходимо прервать. Несмотря на эту рекомендацию, поскольку иматиниб не проникает через плаценту, некоторые врачи решили лечить пациенток с ХМЛ во время беременности, начиная со второго триместра, и есть случаи, когда иматиниб не отменяли после зачатия. 73 Опыт применения 2G-TKI (босутиниб, дазатиниб, нилотиниб и понатиниб) во время беременности значительно меньше. 75 Дазатиниб, двойной ингибитор киназы BCR-ABL / src, проникает через плаценту и приводит к значительным уровням в плазме плода. 81 Сообщалось, что в первом триместре дазатиниб вызывает водянку плода и тяжелую бицитопению плода, 76 , но также сообщалось о нормальной беременности. 74,77, -79
HC представляет собой цитотоксический агент, который ингибирует синтез РНК и обычно используется для циторедукции при впервые выявленном CML до терапии TKI.HC не изменяет естественное течение ХМЛ и, как известно, вызывает эмбриотоксичность у многих видов животных, 69 , включая черепно-лицевые и спинномозговые дефекты, задержку роста плода и внутриутробную смерть. 82 Тем не менее, HC, по-видимому, менее опасен, чем можно было ожидать при беременности человека, с рядом незначительных исходов после воздействия HC на ранних сроках беременности. В серии из 5 сообщений о случаях ХМЛ, когда ГК продолжалась на протяжении всей беременности, только 1 беременность привела к мертворождению морфологически нормального ребенка на 26 неделе в результате эклампсии, при этом другие беременности не пострадали. 66
Таким образом, для пациента с ХМЛ в хронической фазе в первом триместре лечение, вероятно, не нужно, если количество лейкоцитов остается ниже 100 × 10 9 / л, а количество тромбоцитов составляет <500 × 10 9 / Л. Для поддержания порогового значения ниже этих уровней рекомендуется лейкаферез. Частота лейкафереза, естественно, подбирается индивидуально и варьируется в зависимости от срока беременности, но, как правило, его можно проводить как через день, так и через 1-2 недели.Низкомолекулярный гепарин, а также аспирин можно использовать, когда количество тромбоцитов превышает 1000 × 10 9 / л. Для женщин с непереносимостью лейкафереза или для которых он оказался неэффективным, IFN-α является вариантом после второго триместра. HC лучше избегать, если нет альтернативы. Для женщин, которые поступают в ускоренную фазу, необходимо тщательно взвесить темп заболевания и дать соответствующие рекомендации. В случаях ХМЛ при бластном кризе на ранних сроках беременности, который остается агрессивной фазой заболевания с плохим прогнозом независимо от терапии TKI, рекомендации по ведению аналогичны рекомендациям для пациентов с острым лейкозом во время беременности.
Продолжается сбор данных об исходах TKI во время беременности 83 , и фармаконадзор остается важным для повышения нашего опыта в этих случаях. Совершенно очевидно, что воздействие ИТК во время беременности может привести к повышенному риску серьезных аномалий развития плода или самопроизвольного аборта. Женщины детородного возраста должны продолжать использовать адекватные средства контрацепции во время приема терапии TKI.
Лечение инфекций мочевыводящих путей во время беременности
В этой статье Вид / Скачать pdf версию этой статьиИнфекции мочевыводящих путей (ИМП) часто возникают во время беременности.ИМП включают острый цистит, пиелонефрит и бессимптомное течение. бактериурия (положительный посев мочи у бессимптомной женщины). Приблизительно у 1–4% беременных наблюдается острый цистит и частота бессимптомной бактериурии во время беременности колеблется в пределах 2–10%. 1
Многие факторы могут способствовать развитию ИМП во время беременности. Одним из важных факторов является расширение мочеточника, считается, что это происходит из-за гормонального воздействия и механического сдавливания растущей маткой.Расширение мочеточника может вызвать бактерии распространяются из мочевого пузыря в почки, повышая риск пиелонефрита. 2
Острый цистит при беременности
Женщины с острым циститом обычно проявляют симптомы дизурии, позывы к мочеиспусканию и частоту, без признаков системного болезнь. Однако об этих симптомах могут сообщить беременные женщины без острого цистита. 3 Образец мочи следует отправить на посев, а в случае беременной женщины требуется эмпирическое лечение в ожидании результатов.Выбор антибиотика должен охватывать распространенные патогены и при необходимости может быть изменен после идентификации микроорганизма и определения чувствительности. определены. Ниже приведены подходящие варианты (в порядке предпочтения):
- Нитрофурантоин: 50 мг четыре раза в день (избегать на сроке 36+ недель)
- Триметоприм: 300 мг один раз в день (избегать в первом триместре)
- Цефалексин: 500 мг два раза в день (таблетки по 500 мг профинансированы с 1 сентября 2010 г.)
Н.Б. Амоксициллин не подходит в качестве эмпирической терапии острого цистита, но может использоваться, если посев мочи показывает чувствительность.
Для обеспечения искоренения требуется семидневный период лечения. Исследования у небеременных женщин с острым циститом показывают что лечение антибиотиками в течение трех дней так же эффективно, как и более длительные курсы (например, от семи до десяти дней), однако риск рецидива выше. 4 Рецидивирующие инфекции могут иметь серьезные последствия для беременных, поэтому используется более длительный курс антибиотиков, чтобы избежать более высокой частоты рецидивов при коротких курсах. 4 Продолжение Посев мочи можно запросить через 1-2 недели после завершения курса антибиотиков, чтобы гарантировать эрадикацию.
Парацетамол можно использовать для облегчения боли, связанной с острым циститом. 5 Другие меры для облегчения симптомов такие как увеличение потребления жидкости, средства подщелачивания мочи и продукты из клюквы не рекомендуются из-за наличия доказательств их эффективности не хватает, и некоторые продукты могут взаимодействовать с лечением антибиотиками. 1
Рецидивирующая инфекция
Женщинам с рецидивирующими ИМП во время беременности может потребоваться профилактика антибиотиками. Если считается, что ИМП связаны Для полового акта может потребоваться доза нитрофурантоина 50 мг после полового акта (или перед сном). Цефалексин 250 мг банка также можно использовать. 2
Бессимптомная бактериурия при беременности
Бессимптомная бактериурия во время беременности была связана с повышенным риском преждевременных родов и низкой рождаемости. масса.Кроме того, при отсутствии лечения у 20–40% беременных с бессимптомной бактериурией может развиться пиелонефрит. на более поздних сроках беременности. 6 Таким образом, беременным показано лечение антибиотиками бессимптомной бактериурии. женщинам для снижения риска пиелонефрита. 3,6
Посев мочи следует использовать для скрининга бессимптомной бактериурии на сроке от 12 до 16 недель. 3,7 Пока некоторые руководящие принципы рекомендуют второй посев мочи для подтверждения бактериурии до лечения, 7 в клинической практике принято делать только одну культуру. 2
Всем беременным, у которых подтверждена бессимптомная бактериурия, рекомендуется лечение антибиотиками. При выборе антибиотика можно руководствоваться известной чувствительностью в следующем порядке предпочтения: 1,8
- Амоксициллин (при повышенной чувствительности): 250 мг 3 раза в день
- Нитрофурантоин: 50 мг четыре раза в день (избегать на сроке 36+ недель)
- Триметоприм: 300 мг один раз в день (избегать в первом триместре)
- Цефалексин: 500 мг два раза в день (наименее предпочтительный вариант)
Все антибиотики следует назначать в течение семи дней, чтобы обеспечить излечение.Недавнее исследование показало, что однодневный курс нитрофурантоина менее эффективен, чем семидневный курс лечения бессимптомной бактериурии у беременных. 9 Повторение Посев через одну-две недели после завершения терапии необходим, чтобы гарантировать искоренение бактериурии. Затем рекомендуется что посев мочи регулярно повторяется до родов. 1,5 Женщины, не имеющие бактериурии в первую очередь при скрининге (т.е. на сроке от 12 до 16 недель) повторный посев мочи не требуется. 7
Стрептококк группы B: даже при лечении бактериурия, вызванная стрептококком группы B, связана с сильной вагинальной колонизацией и, следовательно, повышенный риск неонатальной болезни, вызванной стрептококками группы B. 5,10 Установлено, что у беременных инфекцию стрептококка группы B в моче (> 10 5 колониеобразующих единиц на мл мочи) следует лечить на момент постановки диагноза – с амоксициллином или цефалексином. Профилактика (обычно пенициллин G) проводится во время родов.
Пиелонефрит при беременности
Диагноз острого пиелонефрита следует рассматривать, если у пациента наблюдаются системные симптомы, такие как лихорадка. (> 38 ° C), боль в боку и тошнота или рвота. Симптомы нижних мочевых путей, такие как частота и дизурия, могут быть, а могут и не быть настоящее время. 2,4 Пиелонефрит во время беременности может иметь серьезные последствия, такие как сепсис у матери, преждевременные роды. и преждевременные роды и требуют быстрого и агрессивного лечения. 4 Госпитализация и внутривенное введение антибиотиков обычно требуются. Внутривенное введение антибиотиков обычно продолжается до тех пор, пока у пациента не будет лихорадки в течение 48 часов. Затем в течение 10–14 дней используются пероральные антибиотики. 3
Безопасность выбора антибиотиков при ИМП
Нитрофурантоин
Нитрофурантоин широко используется и считается безопасным для использования во время беременности, 11 , но не во время беременности. доставка или когда приближается срок (т.e> 36 недель). Это связано с возможностью гемолитической анемии у новорожденного, из-за незрелых ферментных систем эритроцитов (нестабильность глутатиона). 12
Было показано, что нитрофурантоин эффективно лечит бессимптомную бактериурию, при этом в одном исследовании показатель излечения составил 86%. достигается семидневным курсом. 6,9 Нитрофурантоин достигает терапевтических концентраций в моче и является подходит для лечения бессимптомной бактериурии и острого цистита, однако не подходит для лечения пиелонефрита потому что он не обеспечивает адекватного проникновения в ткани. 13
Триметоприм
Хотя триметоприм обычно используется для лечения симптоматических ИМП, веских доказательств в поддержку его применения во время беременности нет. 1 Однако, это не считается тератогенным. 2 Рекомендуется по возможности избегать применения триметоприма в первую очередь. триместр, потому что он является антагонистом фолиевой кислоты и теоретически может увеличить риск дефектов нервной трубки. 13
Цефалексин
Цефалоспорины считаются безопасными для использования во время беременности. 11 Однако применение антибиотиков широкого спектра действия (таких как цефалоспорины) следует избегать, если более подходящим будет антибиотик узкого спектра действия. 8 Там есть опасения, что антибиотики широкого спектра действия увеличивают риск Clostridium difficile , метициллин-резистентных Staphylococcus aureus (MRSA) и устойчивые ИМП. Инфекция C. difficile может быть опасной для жизни беременных женщин, и есть сообщения о случаях материнской смерти и мертворожденных младенцев. 1
Амоксициллин
Все пенициллины считаются безопасными для использования во время беременности, однако есть доказательства устойчивости к амоксициллину. выше устойчивости к триметоприму. 1 По этой причине амоксицилин не подходит в качестве эмпирической терапии. при остром цистите, но может использоваться, если посев мочи показывает чувствительность. 13
Список литературы
- Сводки клинических знаний (CKS).Инфекция мочевыводящих путей (нижняя часть) – женщины. CKS, 2009. Доступно с: www.cks.nhs.uk/urinary_tract_infection_lower_women (Доступ Февраль 2011 г.).
- Hooton TM. Инфекции мочевыводящих путей и бессимптомная бактериурия при беременности. UpToDate 2010. Доступно с: www.uptodate.com (доступ Февраль 2011 г.).
- Schnarr J, Smaill F. Бессимптомная бактериурия и симптоматические инфекции мочевыводящих путей во время беременности. Eur J Clin Invest 2008; 38 (S2): 50-7.
- Delzell JE, Lefevre ML. Инфекции мочевыводящих путей во время беременности. Am Fam Physician 2000; 61: 713-21.
- Кар Дж. Инфекции мочевыводящих путей у женщин: диагностика и лечение в первичной медико-санитарной помощи. BMJ 2006; 332: 94-7.
- Smaill FM, Васкес JC. Антибиотики при бессимптомной бактериурии при беременности. Кокрановская база данных Syst Rev 2007; 2: CD000490.
- Шотландская межвузовская сеть рекомендаций (SIGN). Тактика при подозрении на бактериальную инфекцию мочевыводящих путей у взрослые: национальные клинические рекомендации.SIGN, 2006. Доступно по адресу: www.sign.ac.uk (дата обращения: Февраль 2011 г.).
- HPA и Ассоциация медицинских микробиологов. Руководство по лечению инфекций для первичной медико-санитарной помощи для консультации и местная адаптация. 2010. Доступно по адресу: www.hpa.org.uk (дата обращения: Февраль 2011 г.).
- Lumbiganon P, Villar J, Laopaiboon M. Один день по сравнению с 7-дневным нитрофурантоином при бессимптомной бактериурии у беременность: рандомизированное контролируемое исследование.Акушерский гинекол 2009; 113: 339-45.
- Королевский колледж акушеров и гинекологов. Профилактика стрептококков группы B.
