УЗИ при беременности
Первое ультразвуковое исследование (УЗИ), первое документальное подтверждение беременности, первая фотография Вашего будущего ребенка, пока еще в виде плодного яйца в полости матки – вот с чего на самом деле начинается беременность для будущей мамы.
Однако есть и другие причины, просто обязывающие и врачей, и пациенток к проведению УЗИ при задержке менструации и первых признаках беременности раннего срока (БРС). Основные из них таковы:
- необходимо исключить внематочную беременность и убедиться, что она – маточная;
- необходимо исключить пузырный занос, по всем клиническим и лабораторным признакам похожий на беременность, однако являющийся опасным заболеванием;
- при наличии маточной беременности необходимо определить качество гестационного процесса, в случае выявления патологии беременности необходимо своевременно выяснить причины патологии и своевременно начать лечение;
- УЗИ с достоверностью определяет срок беременности: эта информация определяет и срок родов;
- в том случае, если задержка менструации происходит, но беременность не выявлена, УЗИ поможет определить гинекологическое заболевание, явившееся причиной задержки месячных.

Таким образом, УЗИ при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах. Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Итак, каковы же возможности ультразвука? При задержке месячных всего на 3-5 дней ультразвуковой сканер с трансвагинальным датчиком может зарегистрировать маточную беременность сроком 2,5-3 недели от момента зачатия. УЗИ при беременности на раннем сроке позволяет определить эмбриологический срок беременности, т.е. срок, исчисляемый от момента слияния половых клеток.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели. В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость. Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку. Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах.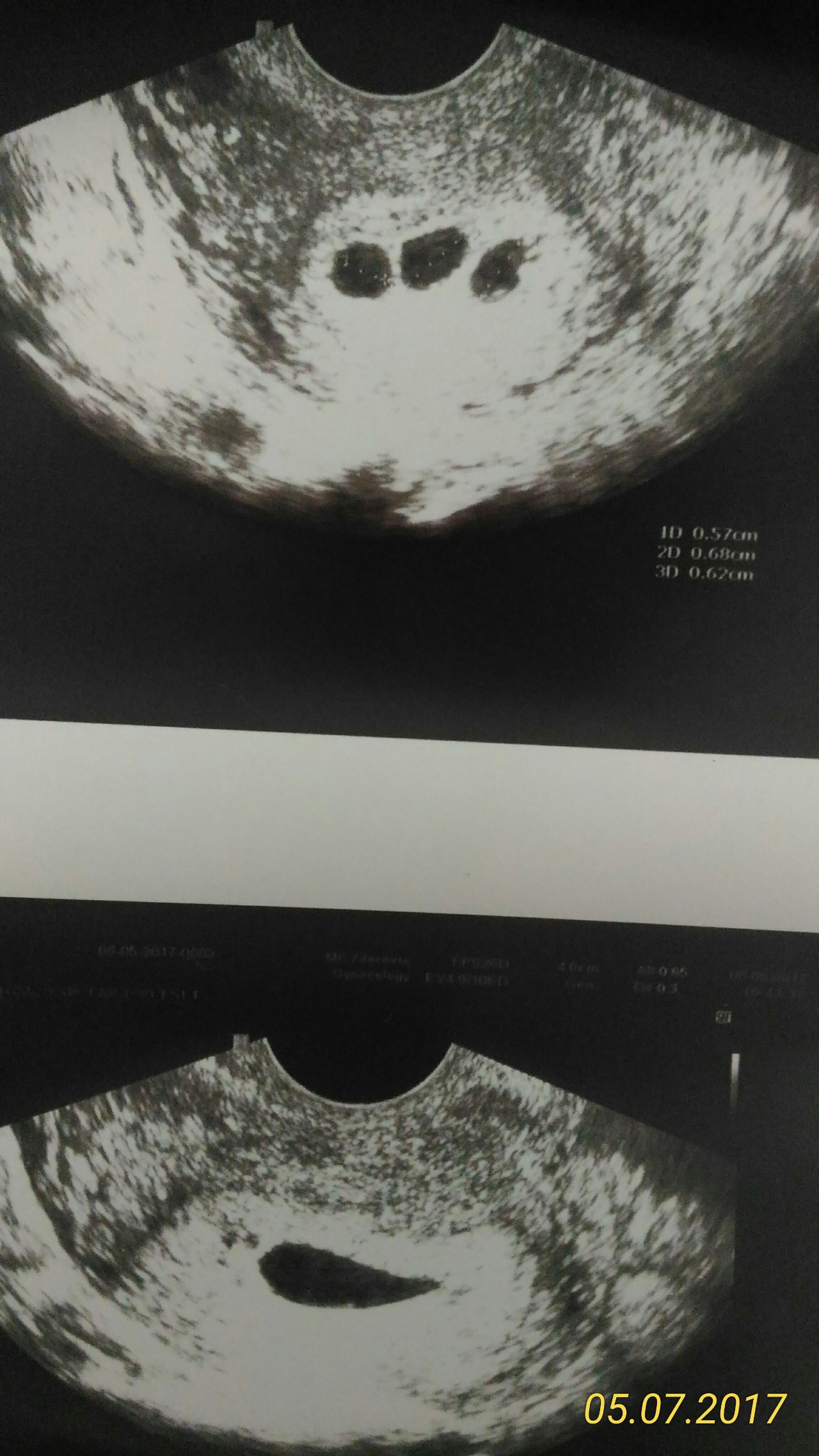 Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).
В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии. В настоящее время очень распространены центры, оказывающие услуги по принципу “УЗИ всего на свете” – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
В настоящее время очень распространены центры, оказывающие услуги по принципу “УЗИ всего на свете” – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Итак, беременность обнаружена, плодное яйцо имплантировалось в стенку матки и очень быстро увеличивается в размерах. 17-20 мм – такой диаметр плодного яйца в четыре недели беременности. Плодное яйцо становится овальным, размеры матки немного увеличиваются, и появляется асимметрия ее стенок – одна стенка становится толще другой. Эмбрион станет виден только в 5 недель беременности, а пока хорошо различается желточный мешок, в котором хранится запас питательных веществ для развивающегося эмбриона. Продолговатый 5-недельный эмбрион имеет в длину несколько мм, к внутренней поверхности плодного яйца от эмбриона тянется амниотическая ножка – будущая пуповина. С этого момента эмбрион может свободно передвигаться в жидкости эмбриональной камеры – он покидает свое пристеночное положение.
При 5-недельной беременности уже можно определить, один эмбрион или два поселились в эмбриональной камере. Количество и строение амниотических оболочек и хориона – будущей плаценты – определяют вид будущей двойни. Если зародышевый материал в бластоцисте удвоен – развивается однояйцевая (монохориальная) двойня с полностью идентичным набором хромосом. Дети из такой двойни всегда однополые и абсолютно похожи друг на друга.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная. Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность.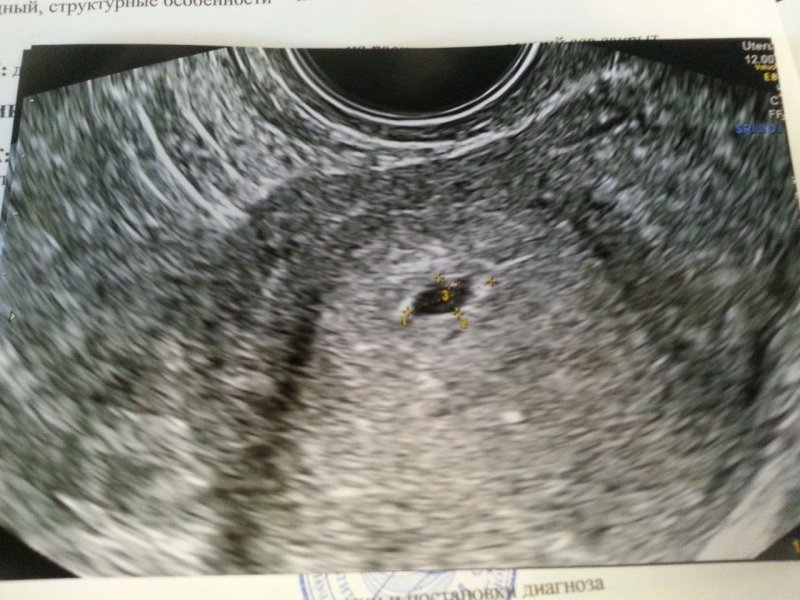
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
ЖТ возникает в яичнике на месте овулировавшего фолликула: ЖТ – это временный гормональный орган. ЖТ отвечает за продукцию прогестерона – основного гормона беременности, при УЗИ ЖТ выглядит как округлое образование из неоднородных мягких тканей. По изображению, полученному при УЗИ, невозможно определить прогестероновую недостаточность, однако клинические, лабораторные исследования вполне дают возможность диагностировать эту недостаточность.
При развитии беременности в ЖТ иногда могут образовываться кисты. Причина образования кист заключается в том, что желтое тело вырабатывает небольшие количества жидкости. Часть этой жидкости резорбируется кровеносными сосудами яичника, а часть – остается внутри яичника, образуя пузырьки, которые и формируют кисты (от греческого корня “cyst” – “пузырек”). К 10-15 неделе беременности киста ЖТ полностью рассасывается, поскольку уменьшается и само ЖТ. Кисты ЖТ не представляют угрозы для беременности, но иногда женщина может ощущать боли внизу живота, принимая их за симптом угрожающего выкидыша.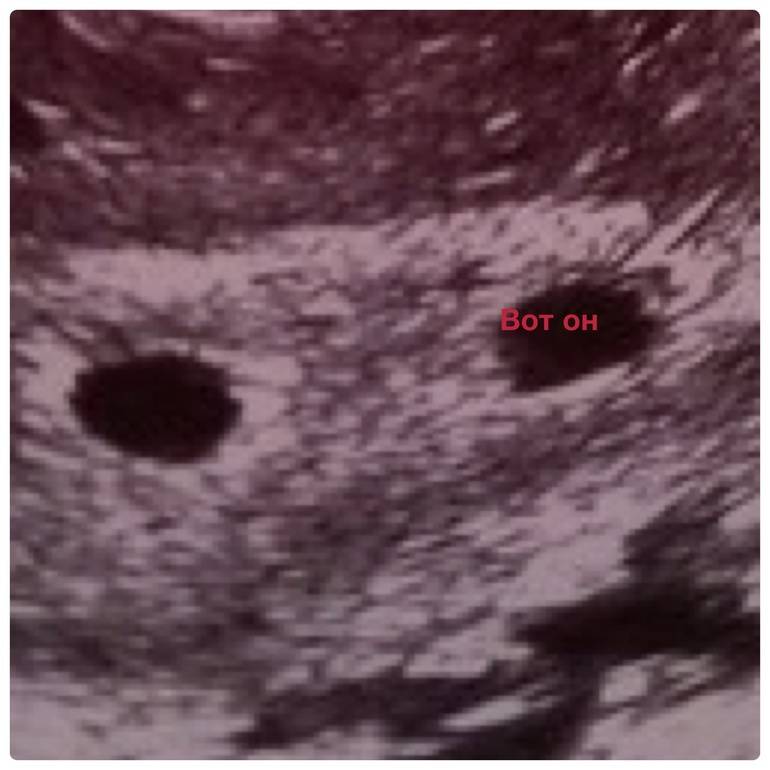
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, “в ходу” и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
- УЗ-признак, показывающий утолщение одной из стенок матки, может быть обманчив, так как существует физиологическая асимметрия стенок матки, обнаруживаемая еще при УЗИ БРС. Кратковременное сокращение матки может возникнуть из-за давления вагинального датчика на область перешейка матки. Такое кратковременное сокращение может быть принято за признак угрожающего выкидыша. Длительный гипертонус от кратковременного различается с помощью трансабдоминального датчика с пустым мочевым пузырем. Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.

- Изменение конфигурации плодного яйца, превращение ее формы в ладьевидную или каплеобразную, изменение наружного контура матки (над ровным контуром матки приподнят бугорок над сократившимся участком миометрия).
- Самый грозный признак угрожающего и начавшегося выкидыша – кровянистые выделения, образующиеся из-за того, что в полость матки изливается некоторое количество крови рядом с плодным яйцом – субхориальная гематома (гравидарная гематометра). Плодное яйцо при инвазии в стенку матки разрушает мелкие сосуды, при этом увеличивающаяся гематома оказывает давление на плодное яйцо, в результате чего теряется связь меж ним и стенкой матки. УЗИ определяет объем и локализацию гравидарной гематометры, время ее образования и тенденцию к прогрессированию. Таким образом, причина болей и кровянистых выделений при угрожающем выкидыше может быть определена ультразвуком, что поможет спланировать стратегию лечения (при гипертонусе матки с гематомой и без нее она будет разной и даже взаимоисключающей).
 Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения “угроза по УЗИ” может быть выражение “головная боль по анализу мочи”.
Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения “угроза по УЗИ” может быть выражение “головная боль по анализу мочи”.
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш (“анэмбриония”, “неразвивающаяся” или “замершая беременность”). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм. Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз.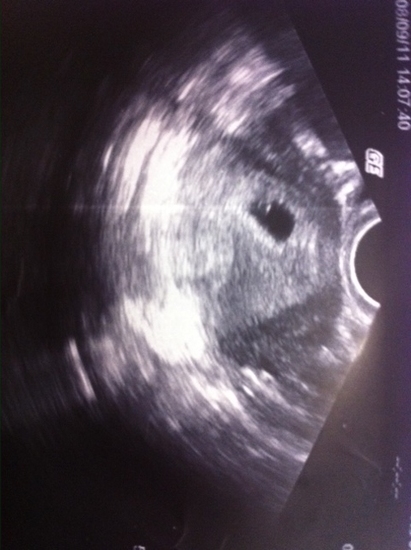 Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня). Рядом с нормальной обнаруживается “пустая” амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью. УЗ-феномен, описывающийся как “двойной контур плодного яйца” или “амниотическая нить в полости матки” – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Несостоявшийся выкидыш в сроке 5 и более недель носит название замершей беременности. При замершей беременности эмбриональный комплекс виден (в отличие от анэмбрионии).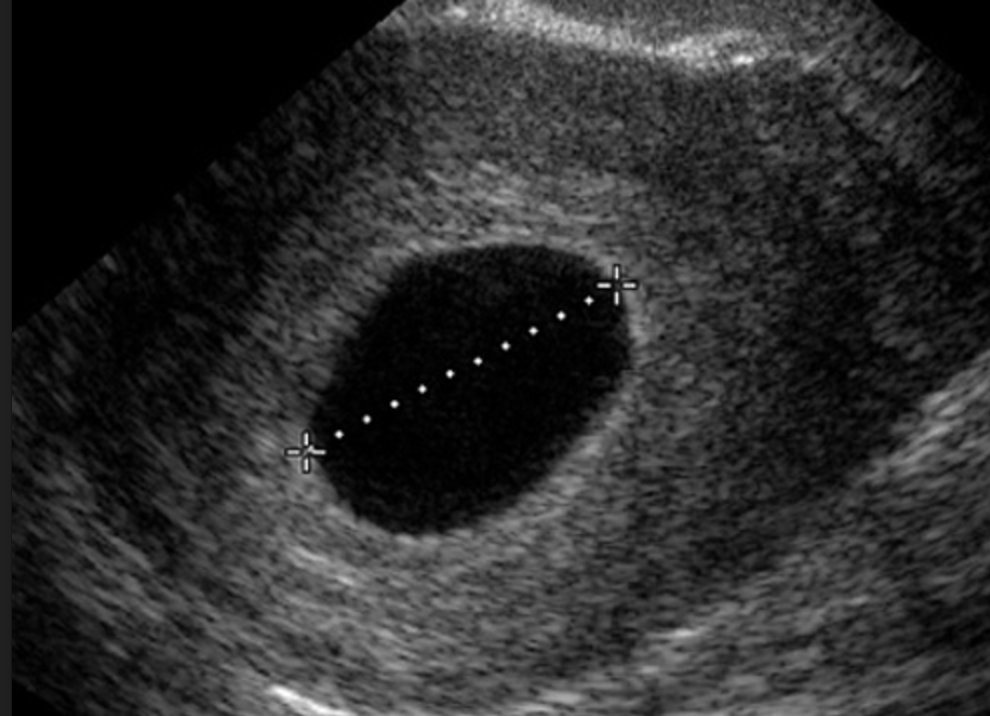 Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности – сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности – сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
В норме при 5-недельной беременности эмбрион достигает размеров 7-8 мм, при 6-недельной – 12-13 мм и 18-19 мм – при 7 недельной беременности. “Рост” эмбриона называется копчико-теменным размером (КТР). Увеличивается и “окружность талии” эмбриона – от 2-3 мм до 6-8 за две недели. “Пульсация эмбриона” – сердечные сокращения определяются, начиная от 5 недели, но сердце на экране пока различить невозможно. На 5-6 неделе беременности частота сокращений – 120-130 уд/мин, к 7-8 неделе она достигает до 200 уд/мин. В этом сроке при УЗИ уже видны разгибательные движения эмбриона.
Головной конец от тазового можно отличить уже к 5 неделе от зачатия, а к 6 неделе на месте будущих конечностей появляются бугорки. После 8 недели беременности видны внутренние органы плод, позвоночник и кости черепа видны к концу 7 недели.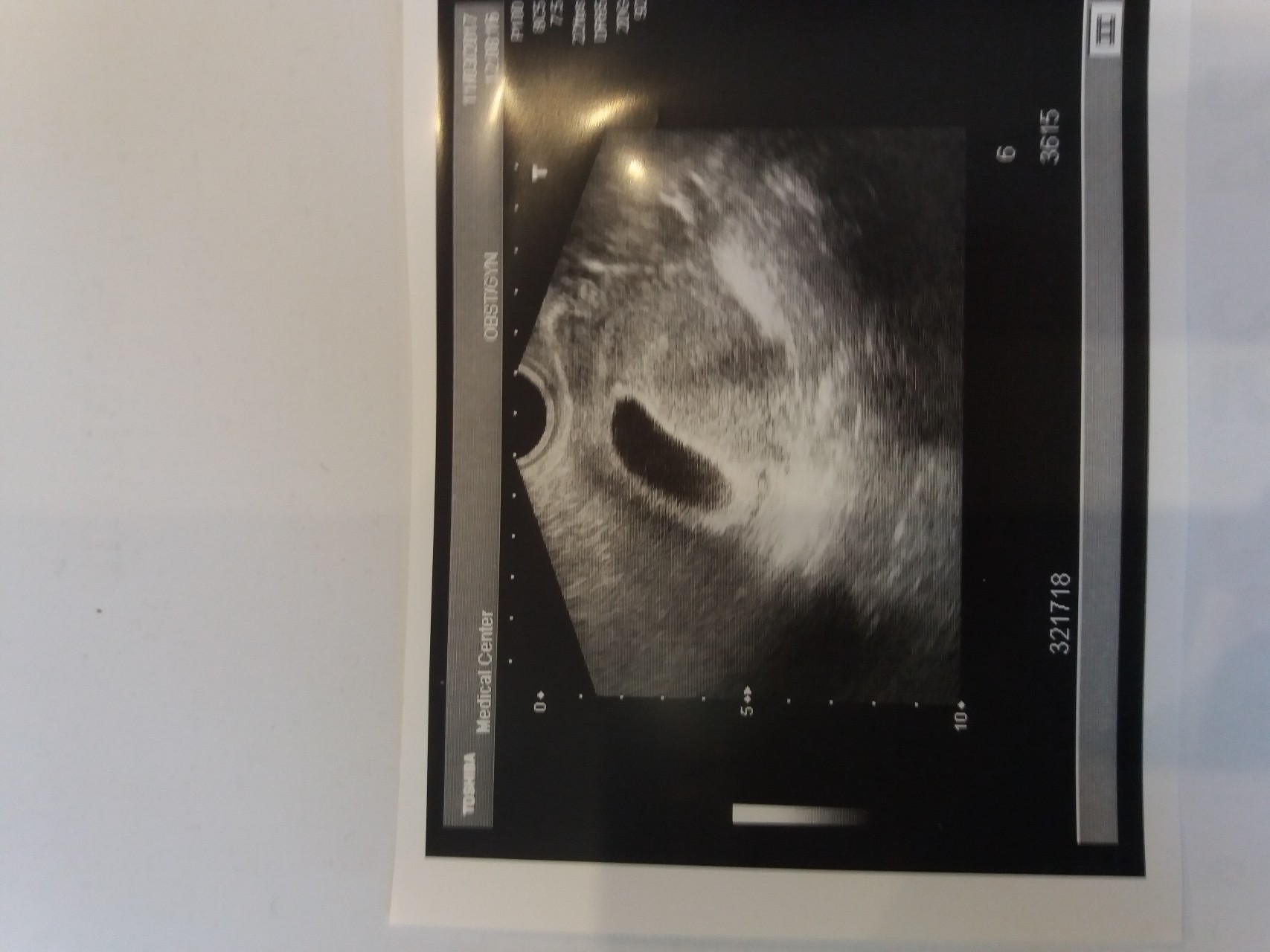 Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже – и новорожденным!
Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже – и новорожденным!
Наше оборудование
В своей работе мы используем последние достижения мировой практики. Наши врачи проводят УЗИ исследования на аппаратах экспертного уровня, таких как GE LOGIQ E9, GE VIVID 9, GE VOLUSON E8, GE VOLUSON E10.
УЗИ-аппарат VOLUSON E10 оснащен особым электронным датчиком, позволяющим докторам с максимальной точностью проводить диагностику пороков развития плода, оценку риска наследственной патологии, осложнений беременности.
Уже с самых ранних сроков, используя уникальные режимы Radience Flow, можно с максимальной точностью оценить структуры сердца плода, исключить пороки развития, а широчайший спектр возможностей 3D и 4D, в том числе, режим HD life визуализации, дает возможность не только детально оценить анатомию внутренних органов плода, но и с максимальной реалистичностью увидеть своего малыша с самого начала беременности.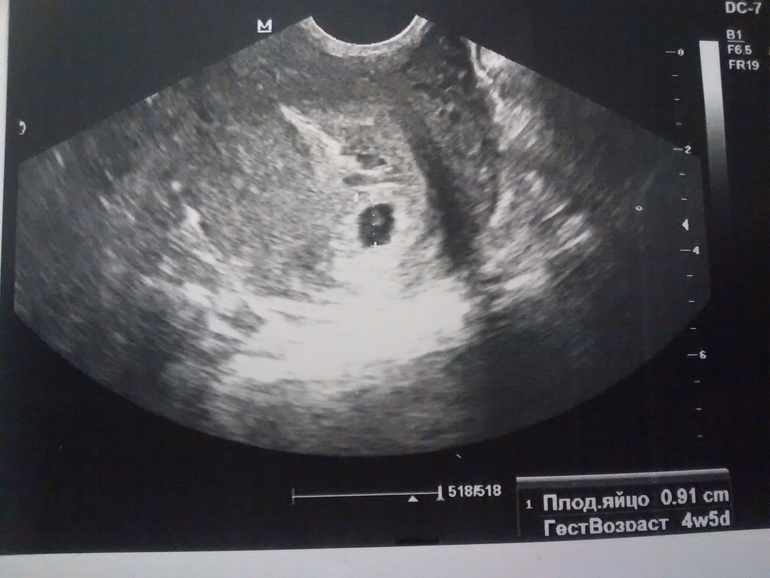
Наши врачи
Цены на услуги:
Скрининговое УЗИ плода в I триместре беременности (11-14 недель)
Скрининговое УЗИ в I триместре многоплодной беременности (11-14 недель)
Скрининговое УЗИ плода во II триместре беременности (18-21 нед)
Скрининговое УЗИ во II триместре многоплодной беременности (18-21 недели)
Скрининговое УЗИ плода в III триместре беременности (30-34 недели)
Скрининговое УЗИ плода в III триместре многоплодной беременности (30-34 недели)
Допплерометрия при беременности
Допплерометрия при многоплодной беременности
Допплерометрия при беременности в динамике
Допплерометрия при многоплодной беременности в динамике
Эхокардиография плода в 22-24 недели
Эхокардиография в 22-24 недели при многоплодной беременности
Дополнительное УЗИ плода после скрининг-исследования в I триместре
Дополнительное УЗИ после скрининг-исследования в I триместре при многоплодной беременности
Дополнительное УЗИ плода после скрининг-исследования во II триместре
Дополнительное УЗИ после скрининг-исследования во II триместре при многоплодной беременности
Дополнительное УЗИ плода после скрининг-исследования в III триместре
Дополнительное УЗИ после скрининг-исследования в III триместре при многоплодной беременности
УЗИ одной системы органов у плода (при подозрении на ВПР)
Эхокардиография плода в 11-14 недель
Скрининговое УЗИ в I триместре многоплодной беременности с ранней эхокардиографией (11-14 недель)
Услуга доступна
Отделение “Северное”
Санкт-Петербург, 197372, ул. Ильюшина, 4/1
Ильюшина, 4/1
Комендантский проспект
Режим работы
пн-сб: 8:00 – 21:00
вс: 9:00 – 21:00
травмпункт: круглосуточно
Прием анализов
пн-вс: с 8:00 до 20:00
Отделение “Озерки”
Санкт-Петербург, 194354, Учебный пер., 2
Озерки
Режим работы
Ежедневно с 09:00 до 21:00
Отделение травматологии: с 08:00 до 21:00
Прием анализов
пн-вск: с 8:00 до 20:00
Отделение “Центральное”
Санкт-Петербург, 191014, Литейный пр. , 55А
, 55А
Гостиный двор
Маяковская
Режим работы
пн-сб: c 8:00 до 21:00
вс: c 9:00 до 21:00
травмпункт: пн-вс: c 8:00 до 21:00
отделение косметологии:
пн-сб: c 9:00 до 21:00
вс: c 10:00 до 18:00 (с 20.06.21 по 15.08.21 вс. выходной)
отделение стоматологии:
пн-сб: с 09:00 – 21:00
вс: с 10:00 – 18:00
Прием анализов
пн-вс 08:00-20:00
Отделение “Московское”
Санкт-Петербург, 196066, Московский пр. , 193/2
, 193/2
Московская
Режим работы
пн-вс: с 09:00 до 21:00
отделение стоматологии:
пн-сб: с 09:00 – 21:00
вс: с 10:00 – 18:00
Прививочный кабинет:
пн, вт, ср, пт, сб, вс с 9:00 до 15:00
чт с 9:00 до 20:00
Прием анализов
пн. -вс: с 08:00 до 20:00
-вс: с 08:00 до 20:00
Фото УЗИ при беременности, фото плода при УЗИ во время беременности
4-5 недель
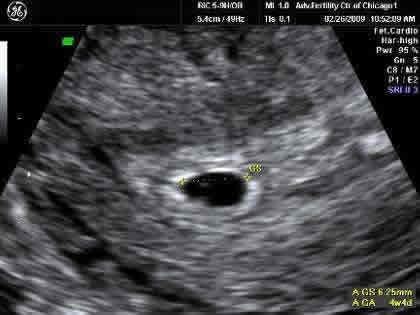
Фото УЗИ плода при беременности 4-5 недельСамый ранний срок, на котором можно разглядеть с помощью трансвагинального УЗИ плодное яйцо в полости матки – это 30-й день гестации, или 4-5 акушерских недель беременности. Уровень ХГЧ крови при этом должен быть не менее 1000 мЕд/мл. В это время ещё не видно ни эмбриона, ни желточного мешка. При визуализации двух плодных яиц можно утверждать, что это дихориальная многоплодная беременность. При визуализации одного плодного яйца можно утверждать, что это монохориальная беременность. Но на этом сроке мы ещё не можем сказать сколько эмбрионов находится в каждом плодном яйце. Кроме того, во время однократного УЗИ мы ещё не можем сказать, прогрессирует ли данная беременность, так как у эмбриона ещё нет сердцебиения. Средний внутренний диаметр (СВД) плодного яйца на этом сроке 2-10 мм.
Средний внутренний диаметр (СВД) плодного яйца на этом сроке 2-10 мм.
В заключении будет указано: Маточная беременность малого срока.
Подробнее об УЗИ на ранних сроках беременности
5-6 недель
Фото УЗИ плода при беременности 5-6 недельНа этом сроке внутри плодного яйца появляется белое колечко – это желточный мешок.
В стенке желточного мешка образуются очаги эритропоэза, которые формируют капиллярную сеть, поставляя эритробласты (ядерные эритроциты) в первичную кровеносную систему плода. Желточный мешок является источником первичных половых клеток, которые мигрируют из его стенки к закладкам гонад эмбриона. До 6-й недели после оплодотворения желточный мешок, играя роль «первичной печени», продуцирует многие важные для эмбриона белки — альфа-фетопротеин, трансферрины, альфа2-микроглобулин. К концу I триместра беременности этот провизорный орган перестает функционировать и редуцируется.
Нормальные размеры желточного мешка 2-6 мм. Если в плодном яйце визуализируются два желточных мешка, значит это монохориальная многоплодная беременность. Но если внутри плодного яйца виден один желточный мешок, а эмбрион ещё отчётливо не визуализируется, то это всё ещё может оказаться монохориальная моноамниотическая двойня.
Но если внутри плодного яйца виден один желточный мешок, а эмбрион ещё отчётливо не визуализируется, то это всё ещё может оказаться монохориальная моноамниотическая двойня.
Эмбрион в начале 5-й недели практически неразличим на стенке желточного мешка, но уже к концу недели копчико-теменной размер (КТР) эмбриона достигает 3 мм.
СВД плодного яйца 11-16 мм.
Читайте также: Вредно ли УЗИ при беременности? Опасно ли УЗИ? Как часто можно делать УЗИ?
6 – 7 недель
Фото УЗИ плода при беременности 6-7 недельВнутри плодного яйца мы видим “колечко с драгоценным камнем” 🙂 – это желточный мешок и уже хорошо различимый эмбрион, расположенные рядом. Сердце эмбриона начинает биться в начале 6-й акушерской недели беременности. Именно наличие пульсации сердца является достоверным ультразвуковым признаком прогрессирующей беременности. При КТР ≥6 мм и отсутствии пульсации сердца делается заключение об остановке развития данного эмбриона. Нормальная частота сердечных сокращений (ЧСС) эмбриона в самом начале 6-й недели 70-90 ударов в минуту, но уже к концу недели становится более 100 уд. в мин. На ранних сроках беременности большее значение имеет не ЧСС, а как таковое наличие или отсутствие сердечных сокращений. Иногда, при неразвивающейся беременности можно увидеть отражение пульсации сосудов матери внутри эмбриона и принять их за сердцебиение ребёнка. Но в этом случае частота пульсации будет идентична ЧСС матери.
в мин. На ранних сроках беременности большее значение имеет не ЧСС, а как таковое наличие или отсутствие сердечных сокращений. Иногда, при неразвивающейся беременности можно увидеть отражение пульсации сосудов матери внутри эмбриона и принять их за сердцебиение ребёнка. Но в этом случае частота пульсации будет идентична ЧСС матери.
Наличие одного желточного мешка, одного эмбриона и одного пульсирующего сердца в подавляющем большинстве случаев говорит об одноплодной беременности. Но в очень редких случаях это могут в последствии оказаться неразделившиеся близнецы.
СВД плодного яйца 13-23 мм. КТР эмбриона 4-9 мм.
Читайте также: «Не хочу УЗИ, хочу ребёнка!». Почему УЗИ при беременности необходимо.
7 – 8 недель
Фото УЗИ плода при беременности 7-8 недельРасстояние между эмбрионом и желточным мешком постепенно увеличивается и становится хорошо различим желточный проток (ductus vitellinus), соединяющий между собой желточный мешок и кишечник эмбриона. Так же, как и желточный мешок, проток на более поздних сроках запустевает и рассасывается, но если это не происходит по каким-то причинам, то у человека формируется слепое выпячивание стенки подвздошной кишки – дивертикул Меккеля.
До этого срока хорион имеет кольцевидную форму, окружает плодное яйцо со всех сторон и пока ещё нельзя сказать к какой стенке матки прикрепился эмбрион.
В случае монохориальной двойни ещё не видно амниотических оболочек и при наличии двух желточных мешков всё ещё нельзя сказать является ли данная беременность моно или диамниотической. Если плодное яйцо содержит два желточных мешка и два плода с наличием сердечной активности, в последующем количество амниотических полостей может быть больше, чем количество плацент (монохориальная диамниотическая) или одинаковым (монохориальная моноамниотическая). В этом случае точно определить амниональность возможно после 8 недель, когда амниотические оболочки начинают четко визуализироваться.
ЧСС эмбриона 130-160 ударов в минуту.
СВД плодного яйца 24-30 мм, КТР эмбриона 9-15 мм.
8 – 9 недель
Фото УЗИ плода при беременности 8-9 недельВо время УЗИ у эмбриона уже можно отчётливо различить отдельные сегменты – голову, туловище, конечности.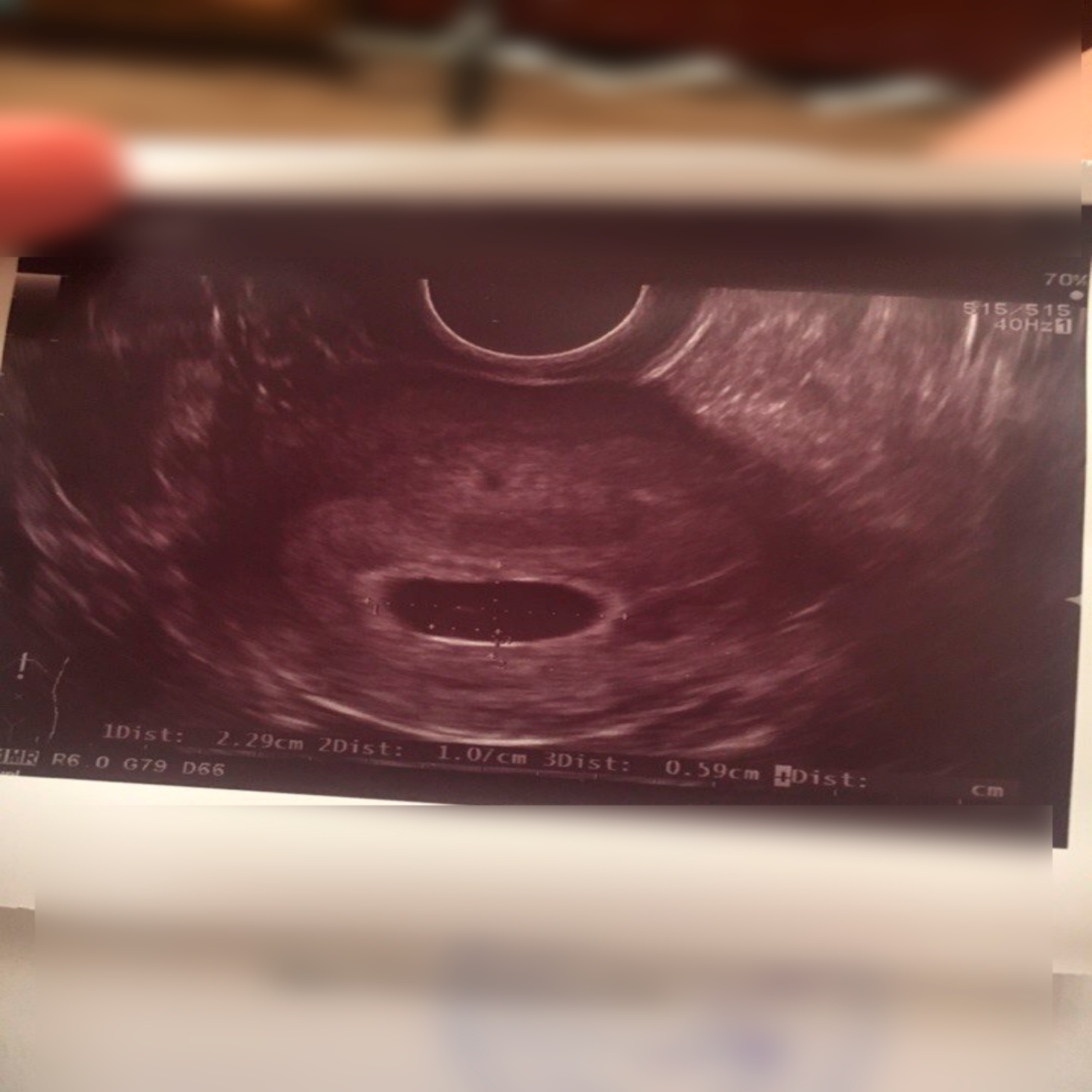 Появляется первая двигательная активность. Становятся хорошо видны амниотические оболочки и уже можно говорить о количестве амниотических пузырей при многоплодной беременности. Происходит дифференцировка хориона на гладкий, обращённый в сторону полости матки, и ветвистый, из которого впоследствии будет формироваться плацента, так что уже можно говорить о преимущественном расположении хориона по передней или задней стенке матки.
Появляется первая двигательная активность. Становятся хорошо видны амниотические оболочки и уже можно говорить о количестве амниотических пузырей при многоплодной беременности. Происходит дифференцировка хориона на гладкий, обращённый в сторону полости матки, и ветвистый, из которого впоследствии будет формироваться плацента, так что уже можно говорить о преимущественном расположении хориона по передней или задней стенке матки.
ЧСС эмбриона увеличивается до 160-180 ударов в минуту.
СВД плодного яйца 31-37 мм. КТР эмбриона 16-22 мм.
9 – 10 недель
Фото УЗИ плода при беременности 9-10 недельПродолжается развитие эмбриона. Уже отчётливо видны ручки ножки, а на хорошем аппарате порой удаётся разглядеть даже пальчики на руках и ногах. Частота сердцебиения на этом сроке достигает 170-190 ударов в минуту. Шевеления эмбриона становятся активными, и есть работы, показывающие, что чем активнее ребёнок, тем длиннее будет пуповина (хотя тут может быть и обратная зависимость).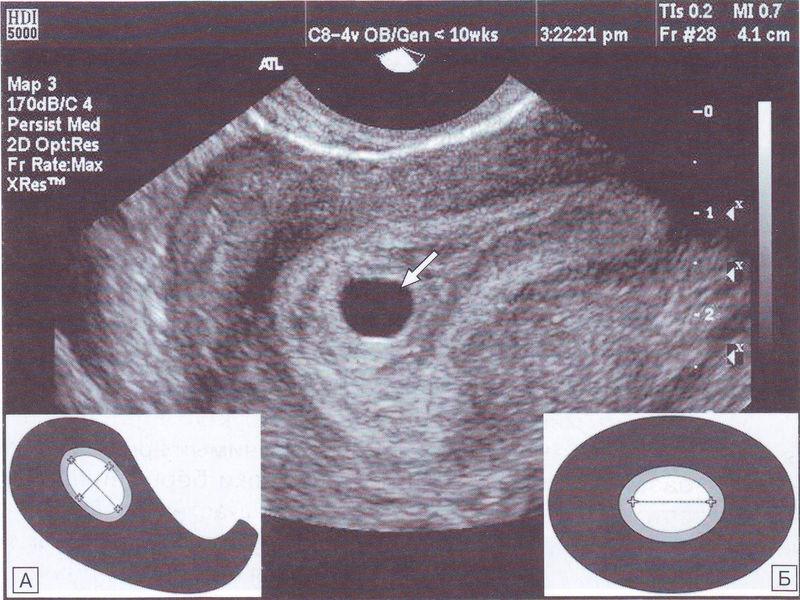
СВД плодного яйца 38-44 мм. КТР эмбриона 23-30 мм.
Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный. Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
- Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта. Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.

- Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита. И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
- Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).
- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными. Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии.
 Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии. - Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.

Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации.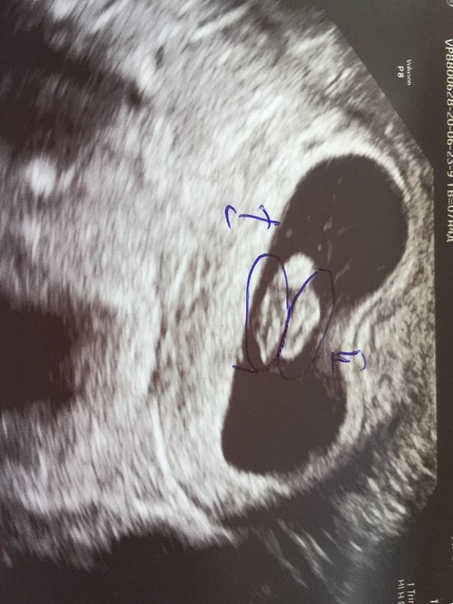 На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель.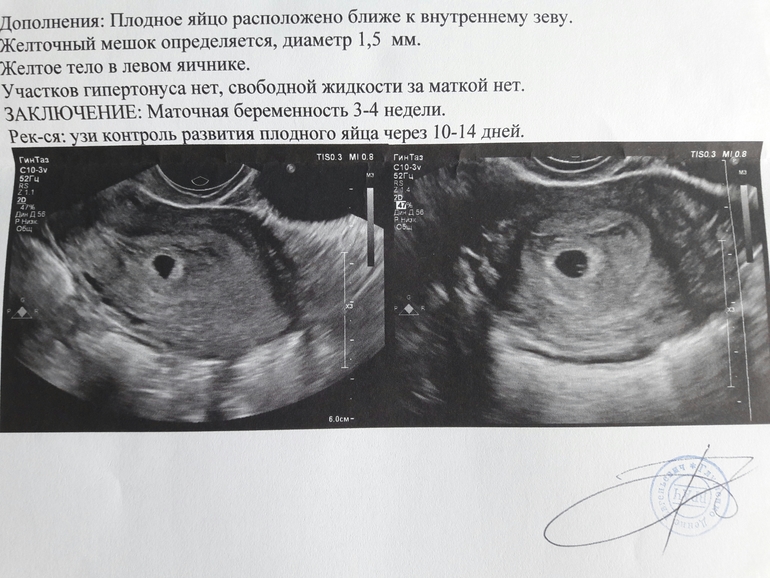 А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ. Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа. Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.

- Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.
- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца. По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных клинических особенностей они не имеют.
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.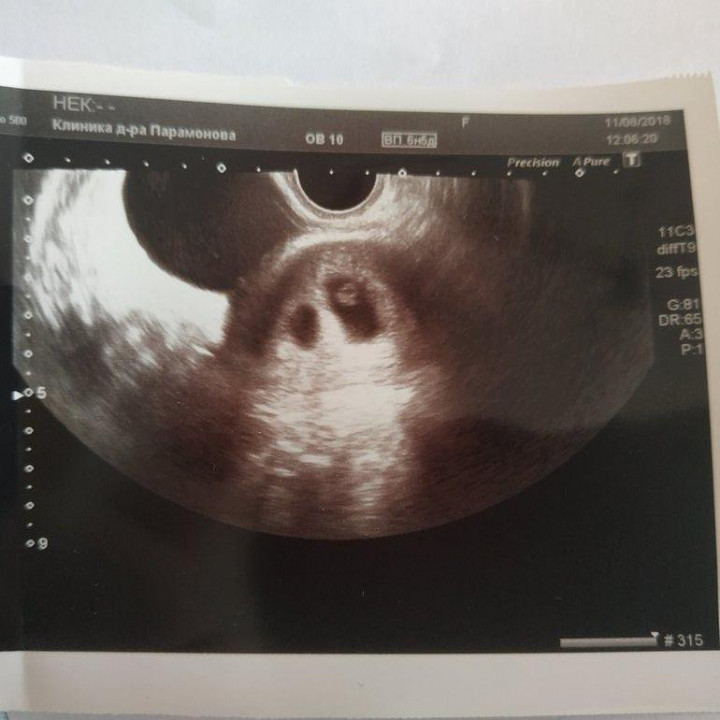
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.
Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль. Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования.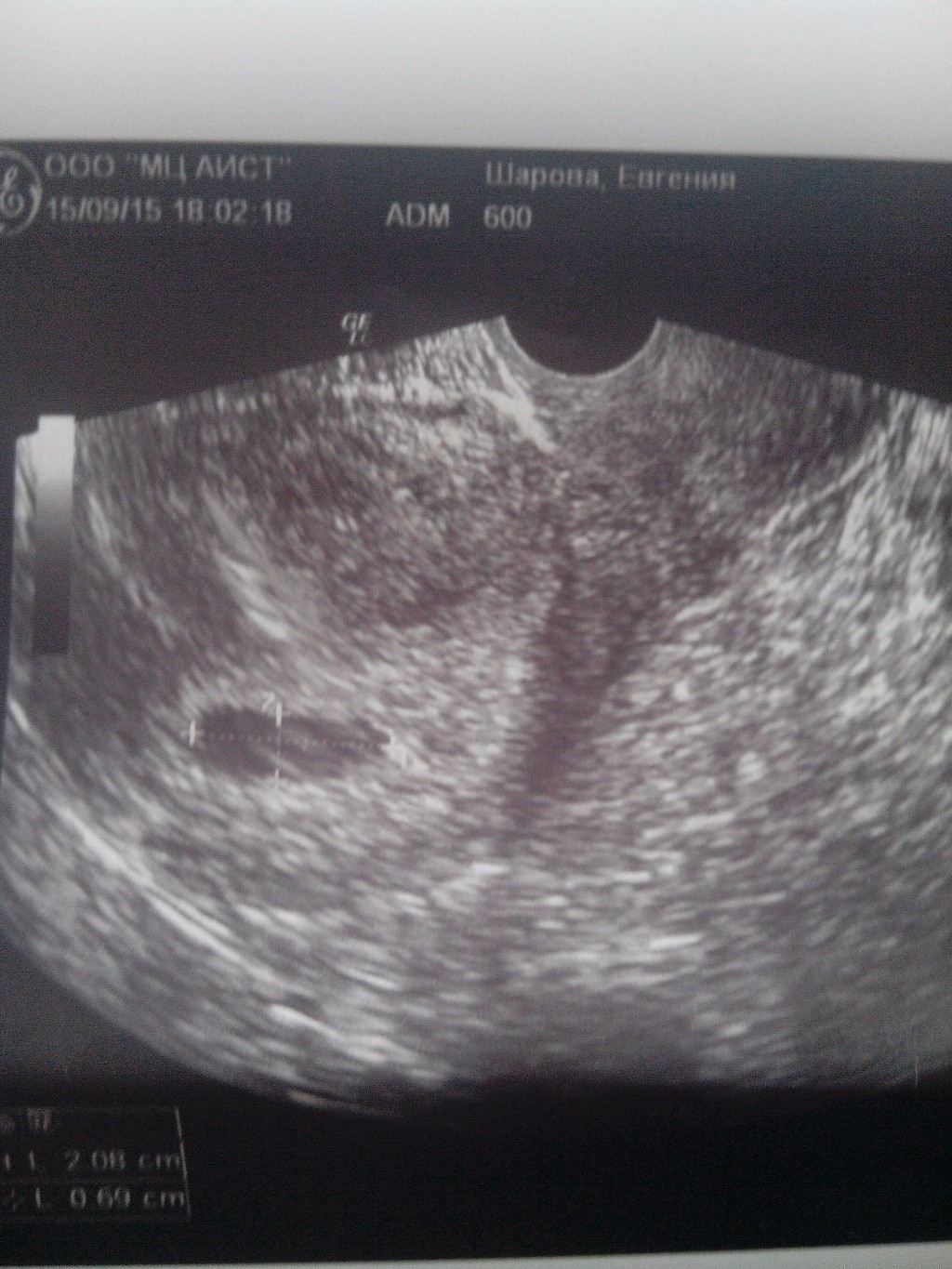 При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
УЗИ на ранних сроках беременности
Две полоски на тесте – всегда полная неожиданность для женщины, даже если она в душе уже знает о своем положении. После первого подтверждения девушка чаще всего хочет увидеть малыша своими глазами и убедиться в его нормальном развитии. Это можно сделать с помощью такого инструментального метода, как УЗИ. Обычно у будущих мам, особенно ожидающих первого ребенка, появляется множество вопросов.
Как не пропустить внематочную и неразвивающуюся беременности
Часто беременные в самом начале опасаются двух состояний – внематочной или замершей беременностей. Особенно переживают те, кто уже единожды это пережил.
При внематочной беременности плодное яйцо не добирается до матки и имплантируется в других местах – чаще всего это маточные трубы. Если ничего не делать, то эмбрион будет расти и разорвет трубу. В этом случае женщину можно не спасти. Поэтому внематочную беременность нужно без раздумий прерывать. Так как эмбрион отдельно не удаляется, вырезают целиком трубу. Проделать это можно дважды в жизни, после чего беременность наступает только после искусственной подсадки с помощью ЭКО. Заподозрить внематочную беременность можно косвенно по уровню β-ХГЧ, но однозначно опровергает ее только присутствие плодного яйца в матке на УЗИ.
Проделать это можно дважды в жизни, после чего беременность наступает только после искусственной подсадки с помощью ЭКО. Заподозрить внематочную беременность можно косвенно по уровню β-ХГЧ, но однозначно опровергает ее только присутствие плодного яйца в матке на УЗИ.
Но на этом переживания будущей мамы не заканчиваются. Замершую беременность предсказать невозможно. В некоторых случаях врачи разводят руками, и почему так произошло остается неизвестным. Долго ждать, пока неразвивающееся яйцо выйдет само – опасно, так как оно может начать разлагаться, а матка – воспалиться. До 6 недель гинеколог может предложить менее травматичное медикаментозное прерывание, а после – классические абортивные методы. Однозначно выявить замершую можно только по УЗИ – на нем видно, что плодное яйцо меньше, чем должно быть для своего срока или не слышно сердцебиения. Наобум такой диагноз никогда не ставят, ведь от него зависит жизнь будущего ребенка, и чаще всего снова назначают УЗИ через несколько дней.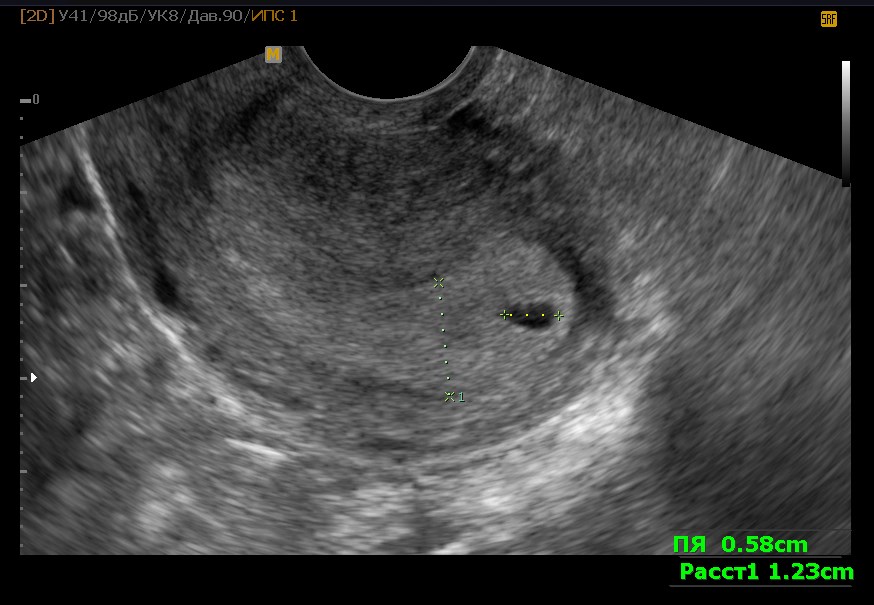 Если на нем выясняется, что размеры не изменились, и сердцебиения по-прежнему нет, то – увы!
Если на нем выясняется, что размеры не изменились, и сердцебиения по-прежнему нет, то – увы!
Для чего необходимо УЗИ на раннем сроке
Ультразвуковая диагностика – безопасный метод, не имеющий противопоказаний. Но делать его до 4-5 недель бессмысленно, плодное яйцо так рано не разглядеть. В этом случае при УЗИ используют трансвагинальный датчик. В государственных клиниках первая ультразвуковая диагностика проводится в рамках первого скрининга в 12 недель, а раньше ее назначают, только если саму женщину или ее лечащего врача что-то беспокоит:
- женщина жалуется на боли в нижней части абдоминальной области и кровянистую “мазню”;
- будущая мама имеет серьезные хронические заболевания;
- беременность наступила, хотя пара предохранялась с помощью спирали;
- пациентка принимала опасные и тяжелые лекарства, перенесла инфекцию, была облучена. Хотя до 4 недель обычно действует принцип “все или ничего”, врачи рекомендуют обследоваться;
- в анамнезе у самой будущей мамы и ее родни были многоплодные беременности;
- эмбрион подсаживался с помощью ЭКО;
- врач подозревает пузырный занос, внематочную или замершую беременность;
- у пациентки диагностированы разные образования в матке и яичниках;
- если есть риск развития генетических аномалий (например, до этого уже были прерванные беременности из-за пороков развития, хромосомных нарушений).

Во всех остальных случаях женщина может по собственному желанию сделать УЗИ платно. В Калуге можно пройти обследование в клинике Элита. Наши врачи работают на современном высокоточном оборудовании и имеют большой опыт в инструментальной диагностике.
Раннее ультразвуковое исследование плода
На 6-11-й неделе беременности может возникнуть необходимость выполнения ультразвукового исследования при помощи вагинального датчика. Рекомендуется прийти на исследование с пустым мочевым пузырем. Лучшее время для выполнения ультразвукового исследования – через две-три недели после пропущенной менструации.
Уже на первой неделе задержки менструации беременность может быть видна в маточной полости в виде маленького пузырька жидкости. Следующим появляется плодное яйцо, которое видится в маточной полости тёмным чётким кружком, окруженным в качестве надежного признака более светлой зоной. Это указывает на наличие зачатка плаценты.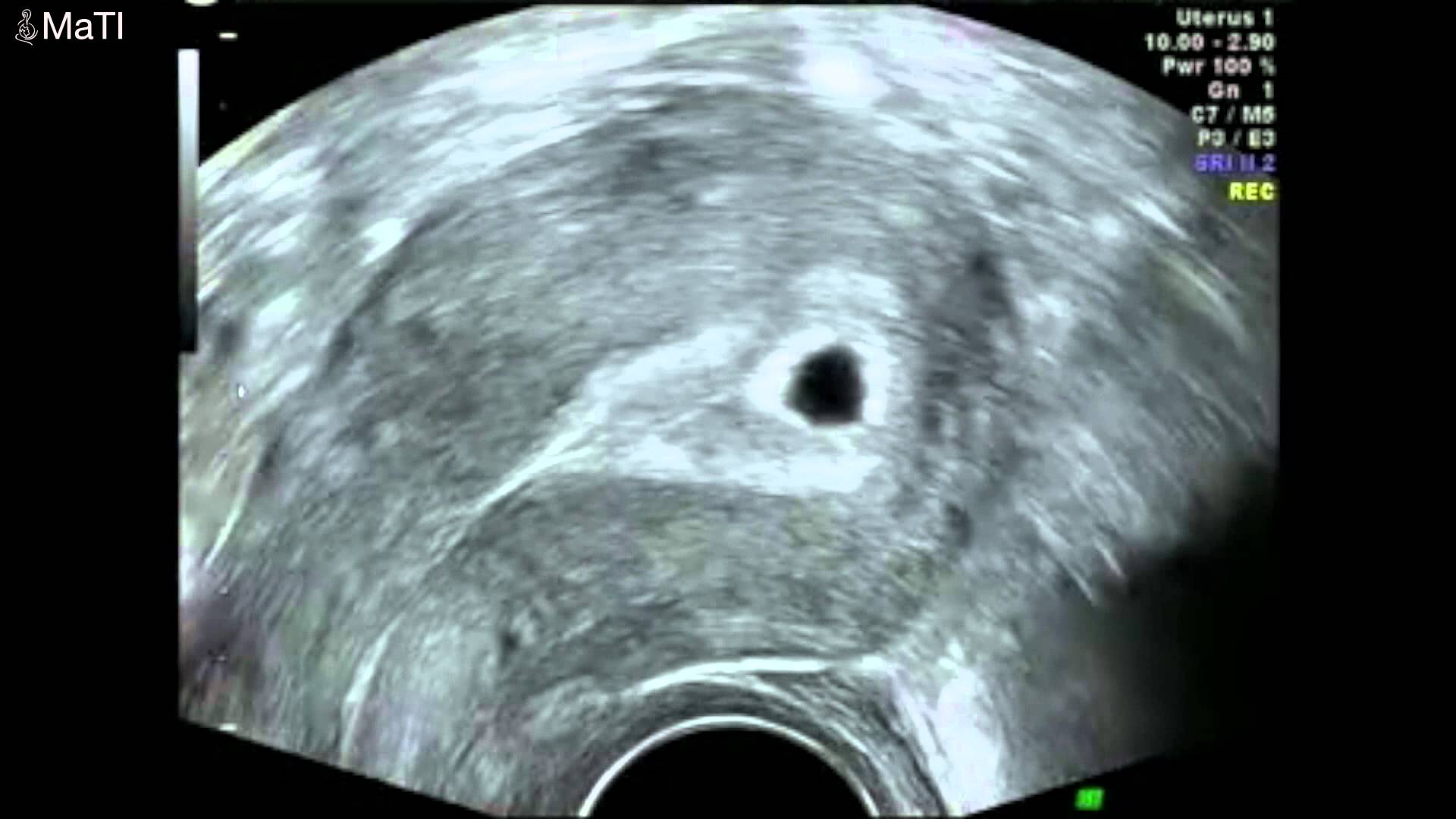 Затем внутри плодового яйца будет виден желточный мешок, в котором формируется первичное кровообращение плода.
Затем внутри плодового яйца будет виден желточный мешок, в котором формируется первичное кровообращение плода.
Обычно плод будет виден по завершении 5-ой недели беременности. Начиная с этого срока также можно измерять длину плода. Сердечная деятельность плода будет видна с 6-ой недели беременности и это подтверждает благоприятное протекание беременности. К этому времени уже можно различать руки и ноги плода.
Наступает период быстрого роста плода. Он растет 1 мм в сутки. Лучшее время для первичного ультразвукового исследования при беременности – 7-ая неделя беременности, когда длина плода составляет 10 мм и его сердечная деятельность отчётливо видна. На этой стадии беременности частота сердцебиения плода составляет более 110 раз в минуту.
Целью ультразвукового исследования является:
- Оценка жизнеспособности плода. При наличии биения сердца у плода риск прерывания беременности снижается до 10 раз.
- Выявление количества эмбрионов/плодов и плацент.
 2% беременностей являются двуплодными.
2% беременностей являются двуплодными. - Диагностика внематочной беременности, которая в случае необнаружения может представлять опасность для жизни беременной.
- Уточнение срока беременности и предполагаемой даты родов.
Вышеописанное ультразвуковое исследование особенно важно для женщин, подозревающих у себя наличие беременности и страдающих болью внизу живота или кровотечением, или женщин, у которых имели место частые выкидыши или внематочная беременность.
Видео: 10. неделя беременности плода. Dr. Marek Šois
Неразвивающаяся беременность на ранних сроках. / Новости / РДЦ
Основными нерешенными на сегодняшний день проблемами в акушерстве и гинекологии, вносящими значительный отрицательный вклад в репродуктивные потери, являются отсутствие уменьшения числа преждевременных родов (прерывания беременности после 22 нед) и увеличение частоты самопроизвольных выкидышей (до 22 нед).
В настоящее время неразвивающуюся беременность принято рассматривать как полиэтиологическое осложнение беременности, в основе которого лежит патологический симптомокомплекс: отсутствие жизнедеятельности эмбриона, дисфункция эндометрия и нарушения в системе гемостаза беременной женщины. Еще в 1995 г. профессор Stuart Campbell заявил, что: «Гибели эмбриона на ранних сроках должно придаваться такое же значение, как и гибели плода на поздних сроках». К сожалению, в настоящее время эта фраза приобрела особое звучание, так как мы живем в эпоху «эпидемии» неразвивающихся беременностей. Их частота среди случаев самопроизвольных выкидышей на ранних сроках возросла за прошедшие 30 лет с 10—20 % в конце 90-х годов прошлого века до 45-88,6 % в последние годы. Поэтому чрезвычайно актуальными становятся вопросы максимально ранней и максимально точной диагностики неразвивающейся беременности.
По клиническим признакам поставить этот диагноз на ранних сроках весьма затруднительно, так как его симптомы не являются специфичными.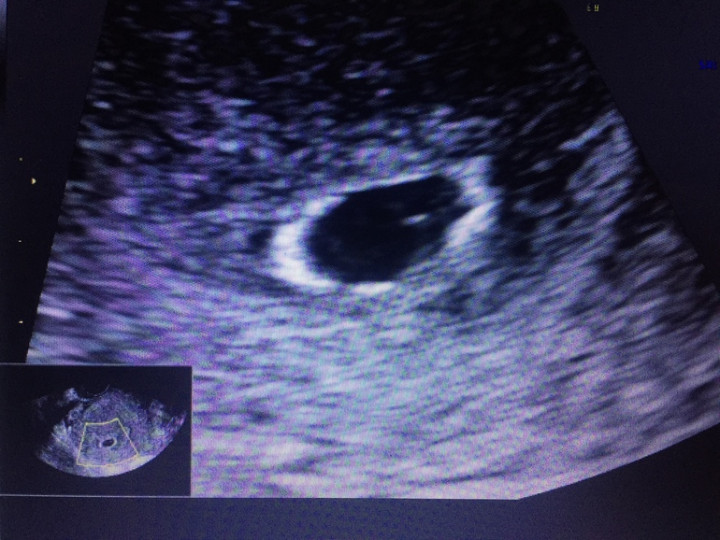 Так, например, незначительные мажущие кровянистые выделения из половых путей могут появляться через определенный интервал после прекращения ее развития, а могут вообще отсутствовать. Далеко не в каждом случае возникают боли внизу живота. Общее недомогание, слабость, головокружение, повышение температуры тела отмечаются только у 10 % женщин при задержке мертвого плода в матке свыше 3—4 нед. Наиболее характерные и давно известные субъективные признаки гибели плодного яйца в I триместре беременности — это исчезновение тошноты, рвоты, слюнотечения. Однако все перечисленное нельзя считать достоверными симптомами замершей беременности. Использование биохимических тестов, таких как сывороточный уровень β-ХГЧ, является вспомогательным методом для проведения дифференциальной диагностики в ранние сроки беременности между такими состояниями, как нормальная развивающаяся маточная беременность, неразвивающаяся маточная беременность, беременность «неясной локализации» и внематочная беременность.
Так, например, незначительные мажущие кровянистые выделения из половых путей могут появляться через определенный интервал после прекращения ее развития, а могут вообще отсутствовать. Далеко не в каждом случае возникают боли внизу живота. Общее недомогание, слабость, головокружение, повышение температуры тела отмечаются только у 10 % женщин при задержке мертвого плода в матке свыше 3—4 нед. Наиболее характерные и давно известные субъективные признаки гибели плодного яйца в I триместре беременности — это исчезновение тошноты, рвоты, слюнотечения. Однако все перечисленное нельзя считать достоверными симптомами замершей беременности. Использование биохимических тестов, таких как сывороточный уровень β-ХГЧ, является вспомогательным методом для проведения дифференциальной диагностики в ранние сроки беременности между такими состояниями, как нормальная развивающаяся маточная беременность, неразвивающаяся маточная беременность, беременность «неясной локализации» и внематочная беременность. Однако на сегодняшний день рекомендуется определять сывороточный уровень β-ХГЧ только в случае «беременности неясной локализации». Не существует показаний для взятия сывороточного β-ХГЧ, если плодное яйцо четко визуализируется в полости матки и нам необходимо подтвердить диагноз беременности, остановившейся в развитии. Именно поэтому приоритет сегодня отдается ультразвуковому исследованию, которое позволяет выявить неразвивающуюся беременность задолго до появления клинических симптомов.
Однако на сегодняшний день рекомендуется определять сывороточный уровень β-ХГЧ только в случае «беременности неясной локализации». Не существует показаний для взятия сывороточного β-ХГЧ, если плодное яйцо четко визуализируется в полости матки и нам необходимо подтвердить диагноз беременности, остановившейся в развитии. Именно поэтому приоритет сегодня отдается ультразвуковому исследованию, которое позволяет выявить неразвивающуюся беременность задолго до появления клинических симптомов.
Диагностические критерии неразвивающейся беременности на ранних сроках:
- отсутствие сердечного ритма при копчико – теменном размере эмбриона 7 мм и более;
- отсутствие эмбриональной структуры при среднем диаметре (среднее арифметическое 3 диаметров) плодного яйца больше или равно 25 мм.
При наличии хотя бы одного из указанных признаков диагноз считается окончательным. В этом случае проведение повторных ультразвуковых исследований не требуется. Вероятность того, что в сроке 12 нед. плод окажется жизнеспособным равна нулю.
Вероятность того, что в сроке 12 нед. плод окажется жизнеспособным равна нулю.
Есть еще несколько критериев, которые позволяют диагностировать неразвивающуюся беременность:
- у эмбриона отсутствует сердцебиение через 14 после того, как при ультразвуковом исследовании выявлено плодное яйцо без желточного мешка при первичном приеме;
- у эмбриона отсутствует сердцебиение через 11 дней после того, как при ультразвуковом исследовании выявлено плодное яйцо с желточным мешком при первичном приеме.
Остальные признаки, которые описываются в медицинской литературе, являются прогностическими. Они не дают 100 % гарантии, а лишь позволяют заподозрить замершую беременность. При этом требуется проведение дополнительных ультразвуковых исследований для подтверждения или опровержения диагноза «неразвивающаяся беременность».
К прогностическим критериям неразвивающейся беременности относятся:
- КТР эмбриона < 7 мм, сердцебиение отсутствует;
- средний диаметр плодного яйца (среднее арифметическое 3 диаметров) — 16—24 мм, эмбрион отсутствует;
- отсутствие эмбриона с сердцебиением через 7—10 дней после того, как при ультразвуковом исследовании обнаружено плодное яйцо без желточного мешка;
- отсутствие эмбриона с сердцебиением через 7—10 дней после того, как обнаружено плодное яйцо с желточным мешком;
- отсутствие эмбриона через 6 нед. после первого дня последней менструации;
- аномальное строение желточного мешка (неправильная форма, гиперэхогенная структура), размеры более 7 мм или менее 3 мм;
- маленькое плодное яйцо относительно размеров эмбриона (разница в размерах между вышеуказанными структурами составляет менее 5 мм), так называемый олигогидрамнион I триместра;
- аномальные контуры плодного яйца;
- появление желточного стебля без регистрации сердечной деятельности у эмбриона;
- измененная амниотическая полость;
- прирост КТР менее 0,2 мм/день;
- брадикардия эмбриона (частота сердечных сокращений в М-режиме менее 80—90 уд/мин.
При проведении ультразвукового исследования в ранние сроки необходимо соблюдать как четкие методологические подходы, так и принципы безопасности исследования. Необходимо провести оценку следующих структур: плодного яйца, амниотической полости, желточного мешка и эмбриона с регистрируемой в режиме реального времени (В-режиме) или М-режиме сердечной деятельности. До 10 нед. гестации не следует использовать цветовое допплеровское картирование (ЦДК) для регистрации сердечной деятельности, так как при этом тепловой индекс (TI) увеличивается до 2,5—4,2, а согласно принципам ALARA, регламентирующим безопасность ультразвукового исследования, проводить сканирование в ранние сроки беременности не рекомендуется при ТI, превышающем пороговое значение 3,0.
Важным вопросом в ультразвуковой диагностике неразвивающейся беременности является вопрос повторных ультразвуковых обследований. Необходим выбор оптимального интервала для повторения исследования, поскольку необоснованные исследования при подозрении на неразвивающуюся беременность увеличивают нагрузку на кабинеты ультразвуковой диагностики и акушера-гинеколога и приводят к излишней невротизации пациенток, столкнувшихся с этой проблемой. Разумно придерживаться следующих рекомендаций.
- Если при первом ультразвуковом исследовании визуализируется эмбрион менее 7 мм и при этом отсутствует сердцебиение, то повторное исследование назначают не ранее чем через 7 дней. Если при повторном исследовании не регистрируется сердечная деятельность, то врач правомочен поставить диагноз «неразвивающаяся беременность».
- Если при первом ультразвуковом исследовании визуализируется пустое плодное яйцо или плодное яйцо с желточным мешком внутри и его размеры > 12 мм, то повторное исследование назначают не ранее чем через 7 дней. Если при повторном обследовании эхографическая картина не меняется, то тогда правомочно ставить диагноз «неразвивающаяся беременность».
- Если при первом ультразвуковом исследовании визуализируется пустое плодное яйцо или плодное яйцо с желточным мешком внутри и его размеры <12 мм, то повторное исследование назначают не ранее чем через 14 дней. Если при повторном обследовании ситуация не меняется, то врач правомочен поставить диагноз «неразвивающаяся беременность».
Если средний диаметр плодного яйца (среднее арифметическое 3 диаметров) > 16 мм и эмбрион не визуализируется, то существует 10%-ныШ шанс того, что мы имеем дело с нормальной развивающейся маточной беременностью. Если при первом трансвагинальном ультразвуковом исследовании определяется пустое плодное яйцо, а при повторном обследовании появляется изображена желточного мешка, то существует 27%-ный шанс развивающейся беременности.
При суммировании представленных данных становится очевидным, что соблюдение диагностических ультразвуковых критериев является необходимым фактором при оценке жизнедеятельности эмбриона в ранние сроки беременности. Только стандартизация методологически! подходов к диагностике, использование одни и тех же референсных шкал, правильная интерпретация полученных результатов позволит избежать ошибочного диагноза «неразвивающаяся беременность» и, как следствие, необоснованного прерывания большого количества желанных беременностей на ранних сроках.
УЗИ акушерское, I триместр (от 3 до 9 недель)
Что такое УЗИ акушерское, I триместр (от 3 до 9 недель)?
В настоящее время доказано, что надлежащее обследование в соответствии с определенным стандартом является полезным инструментом во многих учреждениях мира, поэтому необходимо способствовать широкому использованию такого рода руководств по проведению ультразвуковых исследований. Всемирная организация здравоохранения, многие национальные научные ассоциации разработали представленные ниже рекомендации по обследованию женщин на различных сроках беременности.
Разработанные рекомендации нацелены на адекватное использование ультразвукового метода диагностики, поскольку как слишком простое и кратковременное исследование, так и слишком сложное и долговременное могут привести в итоге к неправильному ведению пациентки, неправильной оценке состояния плода.
Почему важно делать УЗИ акушерского, I триместра (от 3 до 9 недель)?
Первый триместр (10 – 14 недель беременности)
Подтвердить наличие беременности.
Провести точное определение срока беременности.
Определить локализацию плодного яйца (внутри- или внематочная).
Количество плодов (один или более).
Исключить пузырный занос.
Исключить объемное образование в полости малого таза, имитирующее беременность.
Подтвердить жизнеспособность эмбриона.
Подтвердить наличие беременности. Возможность визуализации плодного мешка в полости матки появляется на 5-й неделе. Все оценки срока беременности с помощью ультразвукового исследования проводят, начиная с первого дня последнего менструального периода (в книгах по эмбриологии в качестве точки отсчета используется первый день появления плодного яйца, так что эта 5-я неделя, по данным ультразвукового исследования является 3-й – с точки зрения эмбриологии).
Провести точное определение срока беременности. Самое точное определение срока беременности в этот ранний период (с точностью 2-3 дня) производится главным образом благодаря измерению копчико-теменного размера, начиная приблизительно с 6 недель. Более ранние сроки определения можно устанавливать с помощью измерения размеров плодного мешка. С 12-13-й недели следует отказаться от определения копчико-теменного размера и перейти к измерению бипариетального размера, который на ранних стадиях беременности имеет точность 5-7 дней.
Определить локализацию плодного яйца (внутри- или внематочная). Визуализация плодного мешка в полости матки не исключает наличие и внематочной беременности. В 1 из 10 000 нормальных внутриматочных беременностей одновременно имеет место и внематочная локализация второго плодного мешка. Интерстициальная (интрамуральная) беременность диагностируется в тех случаях, когда толщина миометрия, окружающего плодный мешок, неодинакова.
Количество плодов (один или более). Многоплодие можно легко выявить с помощью ультразвукового исследования на 5-й неделе. Учитывая высокую частоту самопроизвольного выкидыша второго или третьего эмбриона, происходящих на этой ранней стадии, некоторые авторы предлагают не сообщать матерям о данном состоянии. Тем не менее, информация должна дойти до лечащего врача, потому что выкидыш одного из эмбрионов клинически проявится самопроизвольным выкидышем и может служить ошибочным показанием к проведению кюретажа. При визуализации на 6-7-й неделе следует указать количество эмбрионов и их моно- или биамниотическое расположение.
Исключить пузырный занос. Аменорея, положительные результаты тестов на наличие беременности, увеличенная матка позволяют заподозрить пузырный занос. Ультразвуковое исследование может подтвердить наличие множественных мелких кист, занимающих полость матки, или свидетельствовать о наличии плодного мешка.
Исключить объемное образование в полости малого таза, имитирующее беременность. Беременность могут имитировать кисты яичников и миомы матки. Некоторые гормонально активные опухоли яичников также могут имитировать беременность, давая положительные результаты исследований крови. Некоторые из этих объемных образований могут развиться на раннем сроке беременности, препятствуя нормальному развитию плода.
Подтвердить жизнеспособность эмбриона. Когда в отчете сказано “ультразвуковое исследование выявляет живой эмбрион (плод)”, настоятельно рекомендуется сделать снимок в М-режиме сердцебиений эмбриона. Зарегистрированные сердцебиения могут оказаться важным подтверждением в разрешении некоторых юридических проблем.
К каким докторам следует обращаться для консультаций по УЗИ акушерскому, I триместру (от 3 до 9 недель)?
Врач УЗИ
Гинеколог-акушер
Ваша беременность неделя за неделей
Беременность начинается, когда сперматозоид оплодотворяет яйцеклетку. Обычно это происходит в течение 2 недель после первого дня последней менструации.
В первые несколько недель беременности у женщины могут отсутствовать симптомы. Некоторые могут почувствовать, что они беременны, но большинство не подозревают об этом до тех пор, пока не пропустят следующую менструацию.
Из этой статьи вы получите подробное представление об оплодотворении и о том, что происходит в первые 5 недель беременности.
Эта статья является частью серии статей о беременности. В нем содержится краткая информация о каждом этапе беременности, чего следует ожидать, а также информация о том, как развивается ваш ребенок.
Посмотрите другие статьи этой серии:
Первый триместр: оплодотворение, имплантация, неделя 5, неделя 6, неделя 7, неделя 8, неделя 9, неделя 10, неделя 11, неделя 12.
Второй триместр: неделя 13, неделя 14, неделя 15, неделя 16, неделя 17, неделя 18, неделя 19, неделя 20, неделя 21, неделя 22, неделя 23, неделя 24, неделя 25, неделя 26.
Овуляция – это процесс выхода яйцеклетки из яичника. В зависимости от продолжительности менструального цикла человека овуляция обычно происходит примерно через 2 недели после первого дня последней менструации.
Медицинское сообщество измеряет беременность с первого дня последней менструации, даже если оплодотворение происходит через несколько дней после окончания менструации.
Например, если последние месячные у женщины начались 1 июня, а оплодотворение произошло 14 июня, на следующий день женщина будет на 2 неделе беременности, даже если оплодотворение произошло только что.
Чтобы произошло оплодотворение, сперма должна попасть во влагалище. Обычно, но не всегда, это происходит во время полового акта.
Сперма проходит через отверстие шейки матки и попадает в маточные трубы.
Там сперма проникнет и оплодотворяет яйцеклетку. После оплодотворения яйцеклетка перемещается по фаллопиевой трубе к матке или матке, где имплантируется в стенку матки.
Врачи называют оплодотворенную яйцеклетку эмбрионом после имплантации.
Начиная с девятой недели беременности и до ее окончания врачи называют развивающегося ребенка плодом.
Экстракорпоральное оплодотворение
Экстракорпоральное оплодотворение происходит вне организма.
Яйцеклетка поступает от донора или женщины, желающей забеременеть. В лаборатории врач-специалист оплодотворяет яйцеклетку донорской спермой.
Максимум через 6 дней врач переносит одну или несколько оплодотворенных яйцеклеток в матку женщины.Цель состоит в том, чтобы по крайней мере одна оплодотворенная яйцеклетка имплантировалась и развивалась.
Поделиться на Pinterest Хромосомы будут определять пол и другие особенности будущего ребенка.Когда яйцеклетка и сперматозоид соединяются, они образуют зиготу. Зигота содержит 46 хромосом: 23 женских и 23 мужских.
Хромосомы – это крошечные нитевидные структуры. Каждый несет около 2000 генов.
Хромосомы определяют генетический состав плода, включая его пол и унаследованные физические характеристики, такие как:
- цвет волос
- цвет глаз
- группа крови
- рост
- сборка
Они также могут помогают формировать такие факторы, как личность, интеллект и риск некоторых заболеваний.
Зигота наследует одну половую хромосому, Х-хромосому, от яйца. Он также наследует половую хромосому от сперматозоидов. Это может быть X- или Y-хромосома.
Если сперматозоид содержит Х-хромосому, плод будет женским (ХХ). Если сперматозоид содержит Y-хромосому, плод будет мужским (XY).
На 3 неделе беременности оплодотворенная яйцеклетка или зигота имеет размер 0,1 миллиметра (мм) и слишком мала, чтобы ее можно было увидеть.
Зигота проведет несколько дней, пробираясь по маточной трубе.За это время он превращается в морулу, клубок из 12-15 клеток. Со временем он станет большим скоплением клеток, которое называется бластоцистой.
На 4 неделе бластоциста имплантируется в стенку матки. Бластоциста состоит из внутренней и внешней части. Внутренняя часть в конечном итоге разовьется в зародыш. Внешняя часть станет плацентой, внешней оболочкой, которая будет обеспечивать защиту и питание растущего эмбриона.
На данный момент ребенок представляет собой скопление клеток размером приблизительно 0.1–0,2 мм, или размером с мак.
Примерно в начале пятой недели врачи, вероятно, начнут называть ребенка эмбрионом, и он будет размером с семя кунжута.
В 6 недель ребенок размером с чечевицу или четверть дюйма в длину.
Поделиться на PinterestТест на беременность на 3 неделе вряд ли будет точным. Лучше подождать одну неделю после следующей пропущенной менструации.Следующие стратегии здоровья необходимы любому, кто планирует или пытается забеременеть:
- соблюдение здоровой диеты и, возможно, прием добавок фолиевой кислоты и других витаминов
- отказ от курения и пассивного курения
- отказ от алкоголя и других веществ которые могут помешать беременности, в том числе рекреационные препараты, некоторые продукты питания и лекарства
- Достаточное количество умеренных физических упражнений
- Уведомление врачей о планах забеременеть при обсуждении диагноза или лечения
Возможно, вам потребуется сделать перерыв в физических упражнениях во время беременности , а врач может помочь изменить или разработать план оздоровительных упражнений.
В течение первых 6 недель беременности может не быть признаков беременности.
Однако вскоре после оплодотворения в некоторых случаях и со временем все чаще вы можете испытывать:
- кровянистые выделения
- усталость
- болезненность груди
- тошноту и обострение обоняния
- необходимость мочиться чаще
Тест на беременность может дать точный результат, если человек сделает его через 1 неделю после первого дня следующей ожидаемой менструации.
Беременность: 0-8 недель
В течение первого триместра беременности ребенок проходит множество стадий развития, начиная с оплодотворенной яйцеклетки после зачатия и затем превращаясь в бластоцисту, эмбрион, а затем плод.
Рост и развитие ребенка до восьми недель беременности более подробно описаны ниже.
Старший врач просматривает снимки беременности женщины – Авторские права на изображение: Rocketclips, Inc.
Недели с 0 по 4
В течение первых двух недель периода, называемого беременностью, женщина фактически еще не беременна.
Зачатие обычно происходит примерно через две недели после первого дня последней менструации женщины, и врачи включают время с этого первого дня как часть беременности.
В течение этих первых двух недель организм женщины готовится к овуляции, и примерно на 14 день менструального цикла выделяется яйцеклетка. Затем яйцеклетка попадает в воронкообразный конец одной из маточных труб – обычное место для оплодотворения.
Если яйцеклетка оплодотворяется спермой, то примерно через три недели после первого дня последней менструации оплодотворенная яйцеклетка (зигота) медленно перемещается по маточной трубе к матке с помощью крошечных ресничек, выстилающих трубку.
Клетки зиготы многократно делятся по мере движения по фаллопиевой трубе, и зиготе требуется от 3 до 5 дней, чтобы попасть в матку.
Попав внутрь матки, деление клеток продолжается и в конечном итоге формируется полый шар клеток, называемый бластоцистой. Эта бластоциста проникает в стенку матки (имплантация) и развивается в эмбрион .
4 неделя
На 4–5 неделях зародыш начинает расти и развиваться, при этом внутренние клетки начинают формировать два, а затем три слоя.Образуется внутренний слой, называемый энтодермой, который становится дыхательной и пищеварительной системой ребенка.
Средний слой, называемый мезодермой, становится костями, мышцами, сердцем и кровеносными сосудами, а внешний слой, называемый эктодермой, развивается в мозг и нервную систему. В течение этих первых недель крошечный желточный мешок снабжает эмбрион питанием, пока плацента полностью не сформируется через несколько недель и не возьмет на себя роль обеспечения питания и кислорода.
5 неделя
Именно на этой неделе беременности у женщины не происходит месячных. На данный момент эмбрион имеет длину около 2 мм и уже развивает нервную систему. По мере развития эктодермы слой клеток начинает складываться, образуя нервную трубку, которая позже становится головным и спинным мозгом.
Другая трубчатая структура, которая станет сердцем, также начинает формироваться, и некоторые кровеносные сосуды уже присутствуют. Некоторые из этих кровеносных сосудов связывают ребенка с матерью и в конечном итоге образуют пуповину.
6 неделя
В течение шестой недели ребенок растет быстро, нервная трубка начинает закрываться, а сердце начинает перекачивать кровь. На этом этапе иногда можно увидеть сердцебиение на УЗИ.
Основные черты лица начинают проявляться, включая каналы, которые образуют внутреннее ухо, и дуги, составляющие часть челюсти.
Есть также утолщенные участки, где будут формироваться глаза. Тело начинает приобретать изогнутую форму, и становятся видны маленькие зачатки конечностей, которые разовьются в ноги и руки.
На конце нервной трубки образуется шишка, которая разовьется в мозг и голову.
Детское УЗИ на ранних сроках беременности 5,6,7,8,9 недель 3D Play
7 неделя
К 7 неделе эмбрион достигает размеров около 10 мм, и мозг, голова и лицо начинают быстро развиваться. Нервные клетки продолжают развиваться по мере того, как мозг и спинной мозг начинают обретать форму. Лоб большой, и начинают формироваться линзы глаз.
Внутреннее ухо также начинает развиваться, зачатки рук удлиняются и приобретают форму лопатки.Со временем они превратятся в руки.
8 неделя
К 8 неделе ребенка называют плодом. Ноги образуют хрящи и увеличиваются в длине, хотя такие части ног, как колени, бедра и пальцы ног, еще не различимы. Начали формироваться пальцы, уши стали приобретать форму раковины, стали видны глаза.
Плод все еще находится в амниотическом мешке и получает питательные вещества из желточного мешка, но плацента продолжает развиваться и образует структуры, которые позволят ему прикрепиться к матке.Теперь длина плода может составлять от 11 до 14 мм.
Тело матери
Беременная женщина, вероятно, не заметит никаких признаков беременности в течение первых четырех недель. Первый признак, который обычно замечает женщина, – это то, что у нее пропали месячные. К восьмой неделе беременности у женщины пропустят еще одну менструацию, хотя у некоторых женщин в первые недели наблюдается небольшое кровотечение, называемое имплантационным кровотечением.
К седьмой или восьмой неделе матка становится размером примерно с лимон, груди могут быть болезненными, и может возникнуть потребность в более частом мочеиспускании.Женщины также могут чувствовать большую усталость, чем обычно, и испытывать тошноту или утреннюю тошноту.
Дополнительная литература
Беременность: 1-6 недели – FamilyEducation
Беременность: 1-6 недели
Развитие ребенка за 40 недель – удивительная вещь. Каждую неделю происходит что-то новое!
Человеческий эмбрион в возрасте шести недель. В это время ваш ребенок будет весить |
Номер недели 1
Вы не беременны.Это неделя начала менструации. По мере того как матка теряет слизистую оболочку и вызывает кровотечение, гормоны готовят к высвобождению еще одну яйцеклетку.
Номер недели 2
Вы все еще не беременны. Слизистая оболочка матки утолщается, и овуляция (выход яйцеклетки) готовится произойти. При овуляции вы можете почувствовать приступ боли.
Номер недели 3
Это может быть неделя! Когда яйцеклетка попадает в маточную трубу, она встречается со спермой вашего партнера.(Во время средней эякуляции 350 миллионов сперматозоидов имеют шанс попасть в маточную трубу. Те, которые производят это, будут ждать там яйцеклетки до четырех дней.) Когда сперма проникает в яйцеклетку, оплодотворение (зачатие) имеет место. Оплодотворенная яйцеклетка называется зиготой . Сразу же яйцеклетка начинает делиться на идентичные клетки по мере продвижения по фаллопиевой трубе к матке. Теперь ты беременна.
Номер недели 4
Baby Talk
Оплодотворенное яйцо называется зиготой .Когда зигота находит свое гнездовье в матке, она называется бластоцистой .
Там происходит много действий, о которых вы совершенно не подозреваете. Ваша маленькая зигота находит свое гнездо в матке и теперь называется бластоцистой . Находясь в матке, она делится пополам: половина прилипает к стенке матки и становится плацентой (системой жизнеобеспечения, которая обеспечивает питание вашего ребенка и выводит шлаки). Другая половина станет младенцем.Трансвагинальное ультразвуковое исследование (которое представляет собой ультразвуковое исследование, при котором небольшой зонд вводится во влагалище, позволяя очень внимательно осмотреть матку) показывает гестационный мешок (маленький кружок, который станет домом для ребенка). К концу этой недели у вас пропустят месячные, что даст вам первый признак того, что что-то не так. Некоторые женщины видят небольшие кровянистые выделения, называемые имплантационным кровотечением, которые возникают, когда бластоциста прижимается к стенке матки.
Номер недели 5
На этом этапе тест на беременность может подтвердить беременность.Ваш ребенок размером с семечко яблока, теперь его называют эмбрионом, и у него собственное бьющееся сердце. Плацента и пуповина полностью функционируют. Вы были бы шокированы, увидев, насколько быстро развивается ваш ребенок:
- Голова и хвостовая складка четко различимы.
- Формируются первичные мозговые пузырьки.
- Нервная система начинает развиваться.
- Две сердечные трубки сливаются по средней линии и начинают сокращаться.
Факты о беременности
Органогенез – это период времени, в течение которого развиваются важные органы плода.Это начинается с 6 недель и продолжается до 10 недель. Именно в этот период плод наиболее подвержен риску возникновения врожденных дефектов, вызванных внешними факторами (такими как лекарства и другие токсины).
Номер недели 6
Ваш маленький эмбрион роняет свою визитную карточку. На этой неделе обычно появляются физические ощущения беременности: тошнота, болезненные ощущения в груди, усталость и частое мочеиспускание – все это признаки этого невероятного процесса роста. Эмбрион больше похож на головастика, чем на человека, но тело быстро растет:
- Голова, хвост и зачатки рук легко узнаваемы.
- Формируются зрительные пузырьки и линзы.
- Присутствуют зачатки конечностей.
- Появляются самые ранние формы печени, поджелудочной железы, легких, щитовидной железы и сердца.
- Кровообращение налажено. Сердце выпирает из тела.
- Увеличиваются полушария головного мозга.
- В области желудка присутствует первичная кишечная петля.
За эти несколько недель первого месяца беременности происходит так много всего. Только потому, что вы еще не видите, что ваш живот растет, не обманывайтесь, думая, что ничего не происходит, что требует медицинской помощи.Не позволяйте этому первому месяцу пройти без посещения вашего врача.
Продолжить до 7-10 недельС 1 по 4 неделю беременности – Consumer Health News
Возможно, ваша беременность еще не подтвердилась, но пока вы ждете, чтобы узнать это, в вашем теле происходит чудо.
Один единственный сперматозоид из миллионов конкурентов соединился с яйцеклеткой. В нормальных условиях оплодотворение происходит в одной из маточных труб, затем оплодотворенная яйцеклетка начинает свой путь к матке.
Примерно на пятый день после зачатия эмбрион, наконец, достигает матки, где внедряется в эндометрий или слизистую оболочку матки. Если имплантация произошла, значит, вы беременны. (Имплантация сама по себе является чудом: 60 процентов неудач.)
Хотя вы некоторое время не будете получать новости, пол вашего ребенка уже установлен. Половина генетического материала вновь оплодотворенной яйцеклетки происходит из сперматозоидов отца, половина – из материнской яйцеклетки, но пол определяется спермой при зачатии.Яйцеклетка матери всегда несет Х-хромосому, в то время как сперма отца может нести Х или Y. Если сперма несет Х-хромосому, то ребенок будет женским; если на нем стоит буква Y (чтобы получилась комбинация XY), ребенок будет мужчиной.
Получение питания
Между четырьмя-шестью днями после зачатия оплодотворенная яйцеклетка превратится в бластоцисту и войдет в слизистую оболочку матки, прочно прикрепившись к ней. На этой ранней стадии у эмбриона образуется желточный мешок, который обеспечивает его первыми питательными веществами.Но по мере роста крошечное существо обратится к своему хозяину (вам) за пропитанием. Крошечные ворсинки или пальцы ткани на внешней стороне оплодотворенной яйцеклетки размножаются в эти первые недели. Они соединяются с капиллярами эндометрия, которые снабжают организм питательными веществами и удаляют шлаки. Со временем эта масса клеток станет плацентой, которая будет питать и защищать вашего ребенка на протяжении всей беременности.
В процессе имплантации крошечный эмбрион активно выделяет гормон беременности, известный как хорионический гонадотропин человека (ХГЧ), который не дает вам менструировать и изгонять эмбрион из матки.В анализе крови ХГЧ обнаруживается через шесть-восемь дней после овуляции, указывая на то, что вы беременны. (Одно предупреждение: не решайте, беременны ли вы, основываясь на своем самочувствии. Признаки ранней беременности напоминают предменструальные симптомы и включают набухание и болезненность груди, вздутие живота, тошноту и усталость.)
Первые недели
В течение этих первых недель эмбрион продолжает расти, поскольку клетки размножаются и берут на себя определенные функции в процессе, известном как дифференциация.Эти специализированные клетки со временем сформируют органы и части тела вашего ребенка. Этот этап развития имеет решающее значение, поэтому, если вы знаете, что беременны (или даже подозреваете, что беременны), важно избегать употребления алкоголя, уличных наркотиков и табака. (Избегайте этих веществ на протяжении всей беременности, но первые 12 недель – в течение которых основное формирование органов и частей тела почти завершено – особенно важны.) Кроме того, не принимайте никаких рецептурных или безрецептурных препаратов. лекарства, не посоветовавшись с врачом, чтобы убедиться, что они безопасны для использования во время беременности.
К четырем неделям эмбрион состоит из трех отдельных слоев. Внутренний слой постепенно разовьется в легкие, печень и пищеварительную систему; средний слой – это кости, мышцы, почки, сердце и половые органы ребенка; а внешний слой в конечном итоге сформирует кожу, волосы, глаза и нервную систему.
Что вы можете почувствовать
К концу второй недели после оплодотворения вы также можете начать испытывать первые признаки утреннего недомогания.Около 70 процентов всех беременных женщин имеют некоторые следы утреннего недомогания, но тяжесть этого состояния может варьироваться от легкой тошноты до ежедневных приступов сильной рвоты. У некоторых женщин симптомы не ограничиваются и утром: многие жалуются на то, что к концу дня у них скучно в животе. Эксперты считают, что утреннее недомогание вызвано повышением уровня гормонов в организме беременной женщины.
Вы также можете чувствовать большую усталость, чем обычно: многие женщины чувствуют сильную усталость в первом триместре беременности.Эксперты связывают эту усталость с дополнительной работой, которую нужно выполнять вашему телу, когда он рожает ребенка. Ваш кровоток увеличился, чтобы вы могли кормить ребенка. В результате увеличения кровотока ваше сердце должно работать сильнее, а объем сердца увеличится на целых 50 процентов.
Если ваш тест показывает, что вы беременны, поздравляем! Это захватывающее и радостное время, но оно также может быть захватывающим. Не удивляйтесь, если вы испытываете ряд эмоций, включая опасения и замешательство.Это поможет узнать все, что можно о беременности, и о том, что нужно делать, чтобы позаботиться о себе и своем будущем ребенке.
Список литературы
Burney, Richard O., MD, et al. Эндокринология беременности. Глава 13, июль 2008 г. www.endotext.org/female
Марш десяти центов. Предлежание плаценты. http://www.marchofdimes.com/pnhec/188_1132.asp
Медицинский институт Говарда Хьюза. Биология развития. http: // www.hhmi.org/cgi-bin/askascientist/
Госпиталь Святого Имени. Руководство по здоровью: беременность и роды. Первый триместр (0-12 недель). http://www.holyname.org/health_information_resources/health_manuals/pregnant/first.htm
Государственный университет Колорадо. Гормоны щитовидной железы: беременность и развитие плода. http://arbl.cvmbs.colostate.edu/hbooks/pathphys/endocrine/thyroid/thyroid_preg.html
Мерк. Нормальная беременность, роды и родоразрешение.http://www.merck.com/mrkshared/mmanual/section18/chapter249/249a.jsp
Американский семейный врач. Точность ранних результатов с домашними тестами на беременность.
Мичиганский университет систем здравоохранения. Утреннее недомогание. http://www.med.umich.edu/1libr/wha/wha_hypem_crs.htm
Curtis, Glade, B, Schuler, Judith, Your Pregnancy week by week, Di Capo Press, Cambridge, MA
Имплантация и начало беременности
Имплантация – это когда оплодотворенная яйцеклетка или бластоциста прикрепляется к слизистой оболочке стенки матки.Это знаменует начало беременности. Медицинское сообщество, включая Американский колледж акушеров и гинекологов и Национальные институты здоровья, согласны с тем, что человек не беременен до тех пор, пока не будет произведена имплантация. С медицинской точки зрения успешная имплантация (не оплодотворение или зачатие) приравнивается к началу беременности. .
Процесс имплантации
Вот где имплантация подходит на пути к беременности.
- Овуляция : Чтобы забеременеть, вам необходимо овулировать (выпустить яйцеклетку из яичника в маточную трубу).
- Эякуляция : После полового акта сперма проходит через влагалище, проходит через шейку матки и поднимается в маточные трубы. Здесь сперматозоид, скорее всего, соединится с доступной яйцеклеткой.
- Оплодотворение : когда сперматозоид присоединяется к яйцеклетке и оплодотворяет ее, происходит зачатие.
- Имплантация : через 7–14 дней после полового акта оплодотворенная яйцеклетка прикрепляется к слизистой оболочке матки. Это имплантация.
Время имплантации
Если вы занимаетесь незащищенным сексом в любое время примерно за пять дней до овуляции или через 24 часа после овуляции, может произойти зачатие.После зачатия процесс зачатия все еще занимает несколько дней, потому что оплодотворенная яйцеклетка (теперь называемая бластоцистой) только начала свой долгий путь.
Для имплантации бластоциста должна пройти из маточной трубы в матку. По мере того, как он совершает это путешествие, он увеличивается в размерах, а его клетки делятся и воспроизводятся.
Тип ткани, называемый трофобластом, развивается из оплодотворенной яйцеклетки и окружает ее. Этот трофобласт помогает имплантировать бластоцисту, когда она попадает в матку.Трофобласт начинает проникать в слизистую оболочку матки. Затем трофобласт фактически втягивает яйцо внутрь стенки матки. Затем он направляет кровь к оплодотворенной яйцеклетке.
Имплантация происходит примерно через девять дней после овуляции. Около трети женщин испытывают кровотечение при имплантации. На этом этапе беременность официально началась.
Если имплантация не состоится, оплодотворенная яйцеклетка покинет тело, вероятно, во время менструации. Зачатие не означает автоматически имплантацию или беременность.
Имплантация и ХГЧ
Имплантация является первым триггером для организма, который начинает вырабатывать ХГЧ (хорионический гонадотропин человека, также известный как гормон беременности). Тесты на беременность (как домашние анализы мочи, так и анализы крови) проверяют наличие ХГЧ для подтверждения беременности. Для выработки этого гормона необходима имплантация.
Если вы получили положительный результат теста на беременность, значит, вы знаете, что имплантация произошла (поскольку ваше тело начало вырабатывать гормон ХГЧ, и тест обнаружил этот гормон).Если вы сделаете тест на беременность до имплантации, тест покажет вам, что вы не беременны, даже если вы действительно забеременели. Поскольку ХГЧ еще нет в вашей системе, тест не может его обнаружить.
Развитие плода: по месяцам беременности
Когда наступает беременность?
Начало беременности – это фактически первый день вашей последней менструации. Это называется сроком беременности или менструальным возрастом.Это примерно за две недели до фактического зачатия. Хотя это может показаться странным, дата первого дня последней менструации будет важной датой при определении срока родов вашего ребенка. Ваш лечащий врач спросит вас об этом свидании и будет использовать его, чтобы выяснить, как долго вы находитесь в беременности.
Как происходит зачатие?
Каждый месяц ваше тело проходит репродуктивный цикл, который может закончиться одним из двух способов. У вас либо будет менструальный цикл, либо вы забеременеете.Этот цикл постоянно происходит в течение репродуктивного возраста – от полового созревания в подростковом возрасте до менопаузы около 50 лет.
В цикле, который заканчивается беременностью, есть несколько этапов. Сначала группа яйцеклеток (называемых ооцитами) готовится покинуть яичник для овуляции (высвобождения яйцеклетки). Яйца развиваются в небольших заполненных жидкостью кистах, называемых фолликулами. Думайте об этих фолликулах как о небольших контейнерах для каждой незрелой яйцеклетки. Из этой группы яиц одно созреет и продолжит цикл.Затем этот фолликул подавляет все остальные фолликулы в группе. Остальные фолликулы перестают расти.
Созревший фолликул открывается и высвобождает яйцеклетку из яичника. Это овуляция. Овуляция обычно происходит примерно за две недели до начала следующего менструального цикла. Обычно это середина вашего цикла.
После овуляции открытый (разорванный) фолликул развивается в структуру, называемую желтым телом. Это выделяет (высвобождает) гормоны прогестерон и эстроген.Прогестерон помогает подготовить эндометрий (слизистую оболочку матки). Эта подкладка – место, где оплодотворенная яйцеклетка оседает и развивается. Если вы не забеременеете во время цикла, эта подкладка – это то, что сбрасывается во время менструации.
В среднем оплодотворение происходит примерно через две недели после последней менструации. Когда сперма проникает в яйцеклетку, в белковой оболочке яйца происходят изменения, препятствующие проникновению других сперматозоидов.
В момент оплодотворения генетический состав вашего ребенка, включая его пол, завершен.Пол вашего ребенка зависит от того, какой сперматозоид оплодотворяет яйцеклетку в момент зачатия. Как правило, у женщин генетическая комбинация XX, а у мужчин – XY. Как мать, вы предоставляете каждой яйцеклетке X. Каждый сперматозоид может быть X или Y. Если оплодотворенная яйцеклетка и сперма представляют собой комбинацию X и Y, это мальчик. Если икс два, то это девочка.
Что происходит сразу после зачатия?
В течение 24 часов после оплодотворения яйцеклетка начинает быстро делиться на множество клеток.Он остается в маточной трубе примерно три дня после зачатия. Затем оплодотворенная яйцеклетка (теперь называемая бластоцитом) продолжает делиться, медленно проходя через маточную трубу в матку. Оказавшись там, его следующая задача – прикрепиться к эндометрию. Это называется имплантацией.
Однако перед имплантацией бластоцит вырывается из своего защитного покрытия. Когда бластоцит контактирует с эндометрием, эти два гормона обмениваются, чтобы помочь бластоциту прикрепиться. Некоторые женщины замечают кровянистые выделения (небольшое кровотечение) в течение одного или двух дней после имплантации.Это нормально, и вам не о чем беспокоиться. В этот момент эндометрий становится толще, а шейка матки (отверстие между маткой и родовыми путями) закрывается слизистой пробкой.
В течение трех недель клетки бластоцитов в конечном итоге образуют маленький шарик или эмбрион. К этому времени у ребенка уже сформировались первые нервные клетки.
Ваш развивающийся ребенок уже претерпел несколько изменений в имени в первые несколько недель беременности. Обычно от зачатия до восьмой недели развития вашего ребенка называют эмбрионом.После восьмой недели ребенок будет называться плодом до тех пор, пока он не появится на свет.
Как рано я могу узнать, что беременна?
С момента зачатия в вашей крови будет присутствовать гормон хорионический гонадотропин человека (ХГЧ). Этот гормон создается клетками, образующими плаценту (источник пищи для вашего ребенка в утробе матери). Это также гормон, обнаруженный в тесте на беременность. Несмотря на то, что этот гормон присутствует с самого начала, требуется время, чтобы он сформировался в вашем теле. Обычно требуется от трех до четырех недель с первого дня последней менструации, чтобы уровень ХГЧ увеличился настолько, что его можно было обнаружить с помощью тестов на беременность.
Когда мне следует обратиться к поставщику медицинских услуг по поводу новой беременности?
Большинство поставщиков медицинских услуг заставят вас подождать, пока вы не придете на прием, пока у вас не будет положительного результата домашнего теста на беременность. Эти тесты будут очень точными, если по вашему телу будет циркулировать достаточное количество ХГЧ. Это может быть через несколько недель после зачатия. После положительного результата теста на беременность лучше всего позвонить своему лечащему врачу, чтобы записаться на прием.
Когда вы позвоните, ваш лечащий врач может спросить вас, принимаете ли вы витамины для беременных.Эти добавки содержат фолиевую кислоту. Важно, чтобы вы получали не менее 400 мкг фолиевой кислоты каждый день во время беременности, чтобы нервная трубка вашего ребенка (в начале мозга и позвоночника) развивалась правильно. Многие медицинские работники рекомендуют вам принимать пренатальные витамины с фолиевой кислотой, даже если вы не беременны. Если вы не принимали витамины для беременных до беременности, ваш врач может попросить вас начать как можно раньше.
Каковы сроки развития моего ребенка?
Ваш ребенок сильно изменится на протяжении типичной беременности.Это время разделено на три этапа, называемых триместрами. Каждый триместр – это набор примерно из трех месяцев. Ваш лечащий врач, вероятно, расскажет вам о развитии вашего ребенка в неделях. Итак, если у вас три месяца беременности, вам около 12 недель.
Вы увидите отчетливые изменения в своем ребенке и в себе в течение каждого триместра.
Традиционно мы думаем о беременности как о девятимесячном процессе. Однако так бывает не всегда. Срок доношенной беременности составляет 40 недель или 280 дней.В зависимости от того, на каком месяце вы беременны (некоторые короче, а некоторые длиннее) и на какой неделе вы родите, вы можете быть беременны девять или десять месяцев. Это совершенно нормально и здорово.
Когда вы приближаетесь к концу беременности, вы можете услышать несколько названий категорий, касающихся начала родов. Эти ярлыки разделяют последние несколько недель беременности. Их также используют для выявления определенных осложнений у новорожденных. Младенцы, родившиеся в раннем сроке или ранее, могут иметь более высокий риск проблем с дыханием, слухом или обучением, чем дети, родившиеся на несколько недель позже в течение полного срока.Когда вы смотрите на эти ярлыки, важно знать, как они написаны. Сначала вы можете увидеть неделю (38), а затем вы увидите два числа, разделенных косой чертой (6/7). Это означает, сколько дней вы в настоящее время находитесь на гестационной неделе. Итак, если вы видите 38 6/7, это означает, что вы находитесь на шестом дне 38-й недели.
Последние несколько недель беременности делятся на следующие группы:
- Ранний срок : от 37 0/7 недель до 38 6/7 недель.
- Полный семестр : от 39 0/7 недель до 40 6/7 недель.
- Поздний семестр : от 41 0/7 недель до 41 6/7 недель.
- Срок службы : 42 0/7 недель и далее.
Обсудите со своим врачом любые вопросы, которые могут у вас возникнуть относительно гестационного возраста и срока родов вашего ребенка.
Этапы роста по месяцам при беременности
Первый триместр
Первый триместр длится от зачатия до 12 недель. Обычно это первые три месяца беременности. В течение этого триместра ваш ребенок превратится из небольшой группы клеток в плод, который начинает приобретать черты ребенка.
Месяц 1 (недели с 1 по 4)
По мере роста оплодотворенного яйца вокруг него образуется водонепроницаемая оболочка, постепенно заполняющаяся жидкостью. Это называется амниотическим мешком, и он помогает смягчить растущий эмбрион.
За это время также развивается плацента. Плацента – это круглый плоский орган, который передает питательные вещества от матери к ребенку и переносит отходы от ребенка. Воспринимайте плаценту как источник пищи для вашего ребенка на протяжении всей беременности.
В эти первые несколько недель примитивное лицо примет форму с большими темными кругами вместо глаз. Развиваются рот, нижняя челюсть и горло. Клетки крови обретают форму, и начинается кровообращение. К концу четвертой недели крошечная «сердечная» трубка будет биться 65 раз в минуту.
К концу первого месяца ваш ребенок вырастет примерно на 1/4 дюйма в длину – меньше рисового зерна.
Месяц 2 (недели с 5 по 8)
Черты лица вашего ребенка продолжают развиваться.Каждое ухо начинается с небольшой складки кожи сбоку от головы. Формируются крошечные бутоны, которые со временем превращаются в ручки и ножки. Также формируются пальцы рук и ног и глаза.
Нервная трубка (головной, спинной и другие нервные ткани центральной нервной системы) в настоящее время хорошо сформирована. Начинают развиваться пищеварительный тракт и органы чувств. Кость начинает заменять хрящ.
Голова вашего ребенка на этом этапе большая по сравнению с остальным телом. Примерно на 6 неделе сердцебиение ребенка обычно можно определить.
После 8-й недели вашего ребенка называют плодом, а не эмбрионом.
К концу второго месяца ваш ребенок вырастает примерно на 1 дюйм в длину и весит около 1/30 унции.
Месяц 3 (недели с 9 по 12)
Руки, кисти, пальцы, ступни и пальцы ног вашего ребенка полностью сформированы. На этом этапе ваш ребенок начинает немного исследовать, делая такие вещи, как открывание и закрывание кулаков и рта. Начинают развиваться ногти на руках и ногах и формируются наружные уши.Под деснами формируются зачатки зубов. Репродуктивные органы вашего ребенка также развиваются, но пол ребенка трудно определить на УЗИ.
К концу третьего месяца ваш ребенок полностью сформирован. Все органы и конечности (конечности) присутствуют и будут продолжать развиваться, чтобы стать функциональными. Кровеносная и мочевыделительная системы ребенка также работают, а печень вырабатывает желчь.
В конце третьего месяца ваш ребенок достигает 4 дюймов в длину и весит около 1 унции.
Поскольку наступил самый важный этап развития вашего ребенка, вероятность выкидыша значительно снижается через три месяца.
Второй триместр
Этот средний период беременности часто считается лучшей частью опыта. К этому времени утреннее недомогание, вероятно, исчезнет, а неприятные ощущения от ранней беременности исчезнут. В этом месяце у ребенка начнут развиваться черты лица. Вы также можете начать чувствовать движение, когда ваш ребенок переворачивается и поворачивается в матке.В течение этого триместра многие люди узнают пол ребенка. Обычно это делается во время анатомического сканирования (ультразвукового исследования, которое проверяет физическое развитие вашего ребенка) около 20 недель.
4 месяц (недели с 13 по 16)
Сердцебиение вашего ребенка теперь может быть слышно с помощью прибора, называемого допплером. Пальцы рук и ног четко очерчены. Формируются веки, брови, ресницы, ногти и волосы. Зубы и кости уплотняются. Ваш ребенок может даже сосать большой палец, зевать, потягиваться и гримасничать.
Нервная система начинает работать. Репродуктивные органы и гениталии полностью развиты, и ваш врач может увидеть на УЗИ, есть ли у вас мальчик или девочка.
К концу четвертого месяца ваш ребенок вырастет примерно до 6 дюймов в длину и весит около 4 унций.
Месяц 5 (недели с 17 по 20)
На этом этапе вы можете почувствовать, как ваш ребенок двигается. Ваш ребенок развивает мышцы и тренирует их. Это первое движение называется ускорением и может ощущаться как трепетание.
На голове ребенка начинают расти волосы. Плечи, спина и виски вашего ребенка покрыты мягкими тонкими волосами, называемыми лануго. Эти волосы защищают вашего ребенка и обычно выпадают в конце первой недели жизни ребенка.
Кожа ребенка покрыта белесым налетом, который называется vernix caseosa. Считается, что это «сырное» вещество защищает кожу вашего ребенка от длительного воздействия околоплодных вод. Этот налет сбрасывается незадолго до рождения.
К концу пятого месяца ваш ребенок достигает 10 дюймов в длину и весит от 1/2 до 1 фунта.
6 месяц (с 21 по 24 недели)
Если бы вы могли прямо сейчас заглянуть в матку своего ребенка, вы бы увидели, что кожа вашего ребенка красноватого цвета, морщинистая и сквозь прозрачную кожу ребенка видны вены. Видны отпечатки пальцев рук и ног малыша. На этом этапе веки начинают раздвигаться, а глаза открываются.
Ребенок реагирует на звуки, двигая или учащая пульс. Вы можете заметить подергивание, если ребенок икнет.
При преждевременном рождении ваш ребенок может выжить после 23-й недели при интенсивной терапии.
К концу шестого месяца ваш ребенок достигает 12 дюймов в длину и весит около 2 фунтов.
Месяц 7 (недели с 25 по 28)
Ваш ребенок будет продолжать развиваться и накапливать запасы жира. К этому моменту слух ребенка полностью развит. Ребенок часто меняет положение и реагирует на раздражители, включая звук, боль и свет. Амниотическая жидкость начинает уменьшаться.
В случае преждевременного рождения ребенок, скорее всего, выживет после седьмого месяца.
В конце седьмого месяца ваш ребенок достигает 14 дюймов в длину и весит от 2 до 4 фунтов.
Третий триместр
Это последняя часть вашей беременности. У вас может возникнуть соблазн начать обратный отсчет до срока родов и надеяться, что он наступит раньше, но каждая неделя этого заключительного этапа развития помогает вашему ребенку подготовиться к родам. В течение третьего триместра ваш ребенок будет быстро набирать вес, добавляя жировые отложения, которые помогут после рождения.
Помните, хотя в популярной культуре упоминается только девять месяцев беременности, на самом деле вы можете быть беременны в течение 10 месяцев.Типичная доношенная беременность составляет 40 недель, что может привести к десятому месяцу беременности. Также возможно, что вы можете просрочить срок родов на неделю или две (41 или 42 недели). Ваш лечащий врач будет внимательно следить за вами по мере приближения срока родов. Если у вас истечет срок родов и у вас не начнутся самопроизвольные роды, ваш поставщик может побудить вас. Это означает, что для того, чтобы у вас начались схватки и роды, будут использоваться лекарства. Обязательно поговорите со своим врачом о своем плане родов в этом триместре.
8 месяц (с 29 по 32 недели)
Ваш ребенок будет продолжать развиваться и накапливать запасы жира. Вы можете заметить, что ваш ребенок пинается больше. Мозг ребенка в это время быстро развивается, и он может видеть и слышать. Большинство внутренних систем хорошо развиты, но легкие еще могут быть незрелыми.
Ваш ребенок около 18 дюймов в длину и весит до 5 фунтов.
Месяц 9 (с 33 по 36 недели)
На этом этапе ваш ребенок будет продолжать расти и созревать.К этому моменту легкие почти полностью развиты.
Рефлексы вашего ребенка скоординированы, поэтому он или она может моргать, закрывать глаза, поворачивать голову, крепко хвататься и реагировать на звуки, свет и прикосновения.
Ваш ребенок от 17 до 19 дюймов в длину и весит от 5 ½ фунтов до 6 ½ фунтов.
Месяц 10 (недели с 37 по 40)
В этот последний месяц у вас могут начаться роды в любое время. Вы можете заметить, что ваш ребенок меньше двигается из-за ограниченного пространства.На этом этапе положение вашего ребенка, возможно, изменилось, чтобы подготовиться к рождению. В идеале ребенок должен находиться в матке головой вниз. Вы можете чувствовать себя очень некомфортно в этот последний отрезок времени, когда ребенок падает в ваш таз и готовится к рождению.
Ваш ребенок готов познакомиться с миром в этот момент.
Ваш ребенок от 18 до 20 дюймов в длину и весит около 7 фунтов.
3 неделя беременности – Симптомы беременности 3 неделя
Желтое тело и гормоны беременностиНа данный момент может показаться, что снаружи ничего не происходит – но только в течение следующих нескольких недель.Если вы выбрали подходящий момент, и вы занимались сексом во время овуляции, ваша яйцеклетка оплодотворена одним счастливым сперматозоидом, и ваше тело готовится принять бластоцисту (которая скоро станет вашим ребенком!), Которая направляется в матку, ее дом. на следующие девять месяцев.
Так что же происходит внутри на этой неделе? Сразу после того, как яйцеклетка выпущена, фолликул, из которого она произошел, получает нового хозяина, называемого желтым телом, желтоватым телом клеток, занимающим пространство, оставленное яйцеклеткой. Желтое тело начинает вырабатывать прогестерон и некоторое количество эстрогена – обоих гормонов беременности достаточно для питания и поддержки будущего ребенка, пока плацента не возьмет верх примерно через 10 недель.
Тем временем, примерно через неделю после оплодотворения, бластоциста (или будущий эмбрион) имплантируется в слизистую оболочку матки, и плацента начинает принимать форму. В течение 6–12 дней после прижатия к матке (примерно на 4 неделе беременности) клетки вновь развивающейся плаценты начинают вырабатывать хорионический гонадотропин человека (ХГЧ).
Скачки ХГЧ в первом триместре перед погружением во втором, заставляют яичники перестать выделять яйцеклетки и запускают выработку большего количества прогестерона и эстрогена, которые удерживают слизистую оболочку матки от выделения и поддерживают рост плаценты.
Как вы позже увидите, все эти гормоны играют важную роль на протяжении всей беременности и вызывают целый ряд изменений в организме, а также такие симптомы, как утреннее недомогание (ура?).
Следы ХГЧ могут быть обнаружены в моче и крови – это объясняет, почему при домашних тестах на беременность вы мочитесь на палочку, а ваш акушер-гинеколог проводит анализ крови при первом посещении – но вы, вероятно, не получите положительного результата на тест на беременность еще неделю или две.
Беременность и обоняние
Вдруг запахи кажутся вам сильнее, чем когда-либо? Это может быть признаком того, что вы беременны! Обострение обоняния – это вполне реальный побочный эффект беременности, вызванный такими гормонами, как эстроген и ХГЧ, которые усиливают каждый аромат (хороший, плохой и уродливый), витающий в воздухе вокруг вас.



 Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения “угроза по УЗИ” может быть выражение “головная боль по анализу мочи”.
Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения “угроза по УЗИ” может быть выражение “головная боль по анализу мочи”.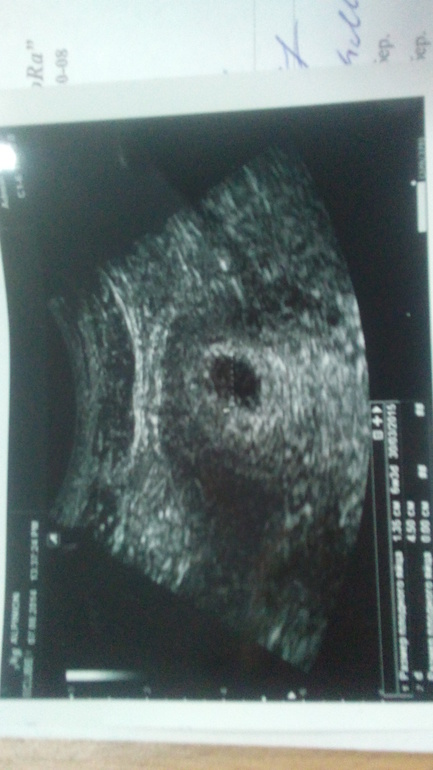
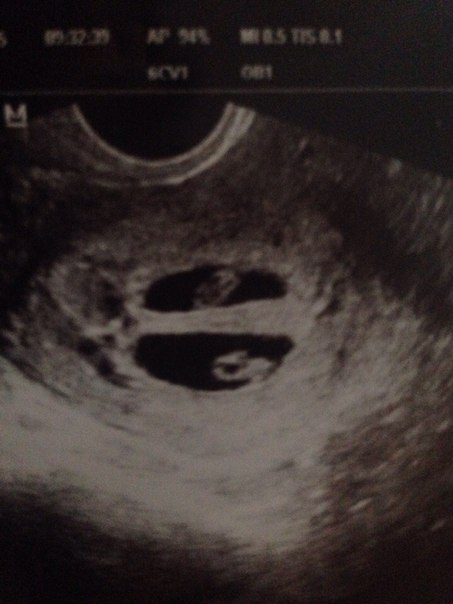 Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.


 2% беременностей являются двуплодными.
2% беременностей являются двуплодными.