0, 1, 2, 3 по неделям беременности. Калькулятор
Степень зрелости плаценты – 0
Степень зрелости плаценты 0 (нулевая степень) в норме наблюдается до 30 недель беременности.
Хориальная мембрана при 0 степени представляет собой гладкую, прямую эхогенную линию, без выемок. Паренхима гомогенная (однородная), пониженной эхоплотности. Базальный слой не идентифицируется.
Нулевая степень зрелости плаценты
Степень зрелости плаценты – 1
Степень зрелости плаценты 1 (первая степень) в норме наблюдается с 27 по 34 неделю беременности. В основном первая степень отмечается на сроке с тридцатой по тридцать вторую неделю беременности.
Для 1 степени зрелости характерна слегка волнистая хориальная пластина. В ткани появляются случайно распределенные отдельные эхогенные включения различной формы. Базальный слой не идентифицируется.
Первая степень зрелости плаценты
Степень зрелости плаценты – 2
Степень зрелости плаценты 2 (вторая степень) в норме наблюдается c 34 по 39 неделю беременности.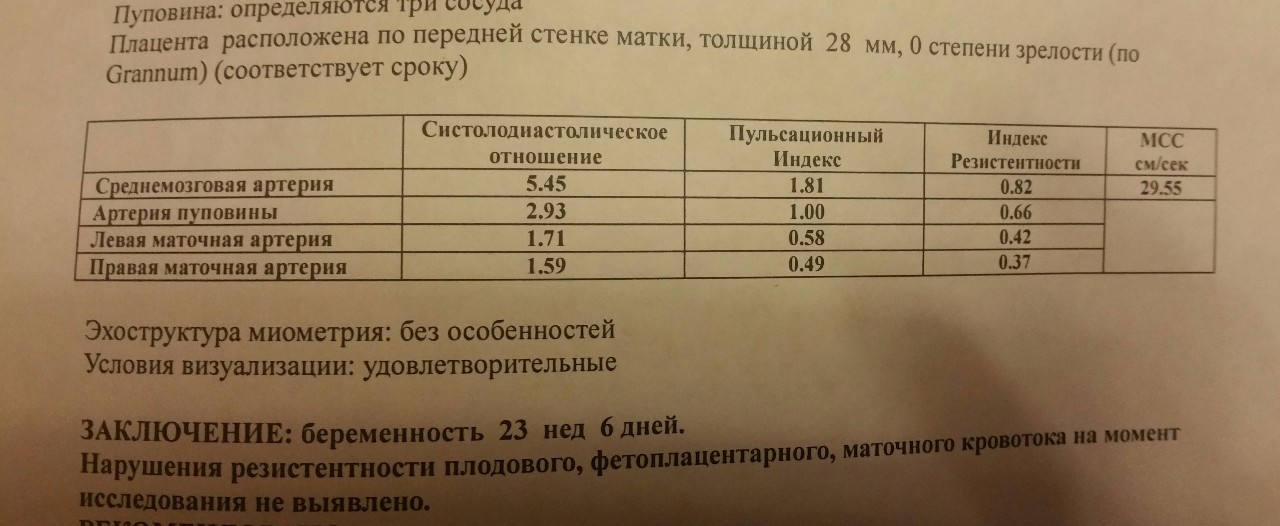
При 2 степени зрелости волнистость хориальной пластины увеличивается. На хориальной пластине появляются углубления, переходящие в перпендикулярные линейные уплотнения, но не доходящие до базального слоя. Видны множественные мелкие эхопозитивные включения в виде линий и точек, так называемая конфигурация «точка-тире-точка».
Вторая степень зрелости плаценты
Степень зрелости плаценты – 3
Третья степень зрелости плаценты наблюдается после 37 недели гестации и характерна для доношенной беременности. Наступление 3 стадии до 37 недель беременности обычно расценивают как преждевременное созревание – один из показателей фетоплацентарной недостаточности, что требует постоянного тщательного наблюдения за состоянием плода.
Для 3 степени зрелости характерным является выраженная извилистость хориальной мембраны, наличие углублений в хориальной пластине, переходящих в перпендикулярные линейные уплотнения, которые доходят до базального слоя. Плацента приобретает дольчатую структуру. Видная значительная кальцификация базальной пластинки (определяются округлые участки повышенной эхоплотности).
Видная значительная кальцификация базальной пластинки (определяются округлые участки повышенной эхоплотности).
Третья степень зрелости плаценты
Несоответствие сроку беременности (преждевременное или раннее созревание плаценты)
В конце беременности наступает так называемое физиологическое старение плаценты, сопровождающееся уменьшением площади ее обменной поверхности, появлением участков отложения солей.
Если плацента изменяет структуру раньше положенного срока (например, появление 1 степени зрелости ранее 27 недели беременности, 2 степени до 32 недели, а 3 степени зрелости до 36 недели), то это свидетельствует о преждевременном ее созревании и говорят о преждевременном старении – один из показателей плацентарной недостаточности, что требует постоянного тщательного наблюдения за состоянием плода.
Причины преждевременного созревания плаценты различные: нарушением кровотока, внутриутробные инфекции, гестоз, кровянистые выделения в первом триместре беременности, гормональные нарушения (например, сахарный диабет мамы), угрозой прерывания беременности, беременность двойней и другие.
Поэтому, при определении 1, 2, 3 степени зрелости плаценты раннее установленных сроков, врач ультразвуковой диагностики в заключение исследования выносит диагноз «преждевременное созревание плаценты».
При выявлении преждевременного созревания плаценты лечащим врачом назначается комплексное лечение при помощи лекарственных препаратов по улучшению функции плаценты и профилактики гипоксии плода. Также рекомендуется допплерометрия (наблюдения за состоянием кровообращения в системе мать—плацента—плод), КТГ плода (кардиомониторное исследование) – в 33-34 недели и повторное УЗИ через 1 месяц. Назначаются препараты, улучшающие кровообращение в плаценте (например, курантил), витамины, отдых и полноценное питание.
Позднее созревание плаценты встречается реже и характерно чаще всего для врожденных пороков развития плода. Однако факторами риска могут являться наличие сахарного диабета у будущей мамы, резус-конфликт, курение во время беременности. При задержке созревания плаценты повышается риск рождения мертвого ребенка.
Определение степени зрелости плаценты играет важную роль в тактике ведения беременности. Однако, степень зрелости – фактор субъективный, устанавливается только при ультразвуковом исследовании и так как оценка данного показателя определяется «на глаз», то степень зрелости может отличаться у каждого врача-диагноста.
Критерии оценки зрелости плаценты очень субъективны и могут отличаться у каждого врача УЗ-диагностики.
Если имеет место незначительное несоответствие степени зрелости плаценты сроку беременности, то в этом нет ничего страшного. Скорее всего, раннее её созревание является особенностью беременной женщины. Если же старение плаценты началось гораздо раньше положенного срока, то это служит одним из важных диагностических признаков фетоплацентарной недостаточности.
При преждевременном старении проявляется уменьшение или увеличение толщины плаценты. Так «тонкая» плацента (менее 20 мм в 3 триместре беременности) характерна для позднего токсикоза, угрозы прерывания беременности, гипотрофии плода, в то время как при гемолитической болезни и сахарном диабете о плацентарной недостаточности свидетельствует «толстая» плацента (50 мм и более). Истончение или утолщение плаценты указывает на необходимость проведения лечебных мероприятий и требует повторного ультразвукового исследования.
Истончение или утолщение плаценты указывает на необходимость проведения лечебных мероприятий и требует повторного ультразвукового исследования.
Позднее созревание плаценты (длительная незрелость) наблюдается редко, чаще у беременных с сахарным диабетом, резус-конфликтом, а также при врожденных пороках развития плода. Задержка созревания плаценты приводит к тому, что она неправильно выполняет свои функции. Часто позднее созревание ведет к мертворождениям и умственной отсталости у плода.
Здравствуйте. Сделала третье плановое УЗИ, по дню последней менструации срок 33 недели 4 дня. В прот…
Выберите клинику из списка
Все клиники
Гинекологическое отделение
Центр вспомогательных репродуктивных технологий (ЭКО)
Родовое отделение
Клиника педиатрии
Клиника терапии
Клиника стоматологии, имплантологии и челюстно-лицевой хирургии
Клиника кардиологии и сердечно-сосудистой хирургии
Клиника неврологии и нейрохирургии
Клиника хирургии
Клиника травматологии и ортопедии
Клиника урологии
Клиника онкологии
Клиника оториноларингологии
Клиника офтальмологии и микрохирургии глаза
Клиника пластической и реконструктивной хирургии
Лабораторная служба
Лаборатория медицинской генетики
Клинико-диагностическая лаборатория
Клиника лучевой диагностики
Клиника восстановительного лечения
Медицинская помощь на дому
Степень зрелости плаценты в зависимости от срока беременности
Фото: UGCМногие женщины осведомлены о том, что во время беременности кроху в утробе защищает плацента. Однако детально о ее функциях знают не многие. Недоумение вызывает и термин «степень зрелости плаценты». Попробуем детально рассмотреть вопросы и ответить на них обывательским языком.
Однако детально о ее функциях знают не многие. Недоумение вызывает и термин «степень зрелости плаценты». Попробуем детально рассмотреть вопросы и ответить на них обывательским языком.
Внимание! Материал носит лишь ознакомительный характер. Не следует прибегать к описанным в нем методам лечения без предварительной консультации с врачом.
Что такое плацента
Прежде чем приступать к обсуждению вопроса зрелости, узнаем, что такое плацента. Возможно, вам о чем-то скажет название «послед». Также можете встретить термин «детское место».
Практика показывает, что, несмотря на обилие источников информации, не все женщины осведомлены о плаценте и ее функциях. Я лично не раз наблюдала, как удивляются будущие мамочки, узнав о том, что такое на самом деле послед.
Читайте также
Как повысить гемоглобин у беременных женщин
Плацента — это орган, который находится непосредственно в матке. Это связующее звено между организмами матери и ребенка. Плацента есть не только у людей, но и также у некоторых животных.
Плацента есть не только у людей, но и также у некоторых животных.
Внешне плацента похожа на большую лепешку, пронизанную кровеносными сосудами. От нее отходит небольшой хвостик — пуповина. Циркуляция крови между матерью и ребенком проходит исключительно через этот отросток. Благодаря барьеру кровь малыша и матери никогда не соединяется.
Детское место формируется из ворсинок, которые потом превращаются в клетки и оболочки. Со стороны ребенка плацента гладкая, а со стороны женщины — бугристая. Изначально толщина органа составляет всего около 10 мм, а затем в процессе беременности он утолщается до 33 мм.
Читайте также
14 неделя беременности: что происходит с малышом и будущей мамой (фото, УЗИ)
Фото: Цузмер А.М., Петришина О.Л. Биология. Человек и его здоровье. 9 класс. — 19-е изд., перераб. — М.: Просвещение, 1990. — 239 с.: UGCПлацента, фото которой выглядит не очень эстетично, выполняет сразу несколько функций. Среди них:
- Газообменная. Кислород, который получает мама, через орган доставляется к малышу.
 Обратно выходит углекислый газ.
Обратно выходит углекислый газ. - Трофическая. С помощью детского места ребенок получает воду, питательные вещества, витамины.
- Выделительная. Мочевина и другие продукты жизнедеятельности распадаются вследствие работы плаценты.
- Гормональная. Детское место также вырабатывает важные гормоны, необходимые для матери и ребенка.
- Защитная. Плацента выполняет роль иммунной системы. Однако этот орган не может защитить организм малыша от никотина, спирта, лекарств.
Женщины, которые уже рожали, знают, что плацента выходит из организма после малыша. Иногда процедура доставляет не слишком приятные ощущения.
Меня часто спрашивают: зачем врачи обязательно детально рассматривают плаценту? Доктора анализируют структуру, цвет последа. Это позволяет узнать, не страдал ли ребенок в матке, не было ли у него гипоксии и других отклонений в развитии. Также врачи проверяют, не остались ли кусочки последа в матке.
Читайте также
Пубертатный период у девочек: когда начинается и заканчивается, психология, признаки
Фото: Матяш Н. Ю. Биология. 8 класс. — К.: Наука, 2016. — 288 с.: UGC
Ю. Биология. 8 класс. — К.: Наука, 2016. — 288 с.: UGCТаким образом, понятно, что один из самых важных органов, которые формируются во время беременности, — это плацента. Строение органа позволяет ему выполнять все необходимые функции. Отклонение в деятельности, размере или структуре детского места могут привести к серьезным последствиям.
Степень зрелости плаценты: что это такое
Плацента формируется, меняется и растет вместе с крохой. Однако она защищает малыша далеко не сразу и не возникает при зачатии. Когда образуется плацента? Это происходит приблизительно на двенадцатой неделе беременности.
Созревание плаценты происходит в несколько этапов. Всего их четыре. Обозначаются степени цифрами, однако отсчет начинается не с единицы, а с ноля. Чем выше цифра, тем больше зрелость плаценты. Толщина плаценты по неделям также увеличивается в прогрессии. Определить степень зрелости плаценты по неделям можно с помощью ультразвукового исследования.
Читайте также
Через сколько дней наступает беременность после зачатия
Рассмотрим каждую стадию подробнее, основываясь на статье моей коллеги Татьяны Смирновой:
Нулевая
Период зрелости плаценты с 12 по 30 неделю оценивается цифрой ноль. В степени зрелости эта цифра означает, что структура органа однородная, гладкая. В этот период еще пока тонкая плацента выполняет все свои функции.
В степени зрелости эта цифра означает, что структура органа однородная, гладкая. В этот период еще пока тонкая плацента выполняет все свои функции.
Первая
С тридцатой недели развитие плаценты переходит в первую стадию. Структура последа начинает немного видоизменяться. На плаценте можно увидеть небольшие образования кальция, она приобретает волнистые очертания. Первая степень длится примерно до 34-й недели развития плода.
Читайте также: Желтые выделения при беременности: есть ли повод для волнения
Вторая
На УЗИ можно увидеть, что структура плаценты стала еще более волнистой и плотной. На последе проявляются углубления, становятся заметнее кальциевые отложения и извилистые мембраны. Степень зрелости плаценты 2 может длиться до 37–39-й недели вынашивания малыша.
Читайте также
Первые симптомы беременности, о которых знают не все
Фото: Зенкина В.Г., Сахоненко В.А., Зенкин И.С. Патоморфологические особенности плаценты на разных этапах гестации / Современные проблемы науки и образования. – 2019. – №6.: UGC
– 2019. – №6.: UGCТретья
Приблизительно с 38-й недели начинается старение плаценты. Это естественный процесс. Период 3 степень зрелости плаценты продолжается до самых родов. В этот момент можно наблюдать крупную волнистость структуры последа, множество отложений, углублений. Толщина плаценты достигает максимума.
Такие сроки и структура плаценты по степеням считается нормой. В этом случае никакой опасности для женщины и малыша нет. Однако если плацента стареет раньше, чем положено, это несет серьезную угрозу здоровью крохи.
Чем опасно преждевременное старение плаценты
В моей практике бывало немало случаев, когда во время ультразвукового исследования врачи диагностировали у будущей мамы преждевременное старение плаценты. Обычно эта формулировка очень пугает женщину.
Действительно, ничего хорошего в таком диагнозе нет. Однако современная медицина умеет бороться и с такими случаями. Поэтому, если столкнулись с тем, что планета постарела раньше, не паникуйте.
Читайте также
40 неделя беременности: полное описание, когда рожать, советы
Чем опасно преждевременное старение плаценты? Вы уже знаете, какие функции выполняет детское место. Поэтому при преждевременном старении плацента уже не может должным образом защищать ребенка, вырабатывает меньше гормонов.
Также в организм крохи поступает мало витаминов и питательных веществ. Однако главная опасность, которую несет в себе преждевременное старение, — это гипоксия плода. Если малышу не будет хватать воздуха, его развитие может быть нарушено.
Важно вовремя заметить старение плаценты и начать действовать. В противном случае в самых тяжелых случаях малыш может даже погибнуть. Поэтому не пускайте ситуацию на самотек.
Почему наблюдается раннее старение плаценты? Исследуя данную тему, ученые Э. Айламазян, Е.Лапина и И.Кветной говорят о том, что наиболее важный аспект — это образ жизни будущей мамы. Если у женщины:
Айламазян, Е.Лапина и И.Кветной говорят о том, что наиболее важный аспект — это образ жизни будущей мамы. Если у женщины:
Читайте также
32 неделя беременности: особенности, что происходит с малышом и будущей мамой
- недостаток или избыток веса;
- много стрессовых ситуаций в жизни;
- мало активности;
- недостаток прогулок на свежем воздухе;
- есть вредные привычки, — то факторы риска старения последа повышаются.
Провоцируют развитие отклонений предыдущие аборты, вирусные инфекции, различные заболевания, диабет и поздний токсикоз беременных.
Не волнуйтесь, если отклонения от нормы составляют период около двух недель. Например, вторая степень зрелости на сроке в 32 недели считается не такой страшной. Обязательно стоит пройти доплерометрию, чтобы убедиться в нормальном функционировании кровеносной системы матери и малыша.
Фото: Савельева Г.М., Кулаков В.И. Акушерство. — М.: Медицина, 2000: UGCНаучный опыт моих коллег показывает, что наиболее опасным становится раннее старение плаценты третьей степени. В таком случае будущей маме стоит обязательно наблюдаться в стационаре. Часто последняя стадия развития плаценты на 36-й неделе беременности и позже вынуждает врачей идти на кесарево сечение.
В таком случае будущей маме стоит обязательно наблюдаться в стационаре. Часто последняя стадия развития плаценты на 36-й неделе беременности и позже вынуждает врачей идти на кесарево сечение.
Читайте также
34 неделя беременности: развитие плода, что происходит с будущей мамой
Я настоятельно рекомендую будущим мамам не пропускать процедуры обязательного ультразвукового исследования. Это никоим образом не вредит будущему малышу. Напротив, с помощью УЗИ можно выявить ряд проблем, в том числе и преждевременное старение плаценты.
Вы узнали, когда формируется плацента, какие важные функции выполняет орган и чем опасно его раннее старение. Внимательно следите за своим состоянием и регулярно посещайте врача. Будьте здоровы!
Читайте также: Беременность: ранние признаки, этапы, правила и запреты
Внимание! Материал носит лишь ознакомительный характер. Не следует прибегать к описанным в нем методам без предварительной консультации с врачом.
Автор: кандидат медицинских наук Анна Ивановна Тихомирова
Рецензент: кандидат медицинских наук, профессор Иван Георгиевич Максаков
Читайте также
Кальций при беременности: зачем нужен и как принимать
Оригинал статьи: https://www.nur.kz/family/beauty/1841581-stepen-zrelosti-placenty-v-zavisimosti-ot-sroka-beremennosti/
О “старой” плаценте замолвите слово… Преждевременное созревание плаценты.
«Девочки у меня срок 34 недели, вчера делали узи, сказали степень зрелости плаценты уже 3!!! Скажите, чем это вообще грозит? Врачи толком ничего не говорят, назначили курантил и генипрал……»Попробуем разобраться, хотя это и не так просто, как хотелось бы.
Плацента является чрезвычайно важным органом, объединяющим и одновременно разделяющим функциональные системы матери и плода.
И конечно, с появлением в акушерстве такого метода оценки плода, как УЗИ, внимание исследователей было и остаётся приковано к возможности ультразвуковой оценки функций плаценты, к возможности прогнозирования вероятных осложнений беременности по тем изменениям в эхоструктуре плаценты, которые доступны для анализа специалистам ультразвуковой диагностики (УЗД).
Уже известные функции плаценты сложны и многообразны, при этом многого мы до сих пор не знаем. Очень коротко о некоторых, выполняемых плацентой, функциях:
1) Дыхательная функция заключается в доставке кислорода от матери к плоду и удалении углекислого газа.
2) Питание плода и выведение продуктов обмена.
3) Плацента обладает транспортной, депонирующей и выделительной функциями в отношении многих электролитов, в том числе важнейших микроэлементов (железо, медь, марганец, кобальт и др.).
4) Выполняет гликогенобразующую функцию до начала активного функционирования печени плода, накапливает витамины и регулирует их поступление к плоду в зависимости от их содержания в крови матери.
6) Является компонентом системы иммуно-биологигеской защиты плода. Плацента как иммунный барьер разделяет два генетически чужеродных организма (мать и плод), предотвращая тем самым возникновение между ними иммунного конфликта.

7) Барьерная функция – способность защищать организм плода от неблагоприятного воздействия вредных факторов, попавших в организм матери (токсические вещества, некоторые лекарственные средства, микроорганизмы и др.). Однако барьерная функция плаценты избирательна, и для некоторых повреждающих веществ она оказывается недостаточной.
В процессе выполнения своих функций, по мере внутриутробного взросления ребёнка, плацента тоже меняется, растёт, “взрослеет”. Врачи УЗД видят эхографические проявления этих изменений и уже много лет пытаются интерпретировать увиденное.
Антенатальная ультразвуковая оценка морфологии плаценты играет важную роль в оценке состояния здоровья плода, выявляя такие изменения, как инфаркты и кальцификация, расширения межворсинчатых пространств и кисты плаценты, опухоли плаценты и признаки врастания плаценты.
В 1979 году P. Grannum и соавторы разработали классификацию, согласно которой различают 4 степени зрелости плаценты.
Справедливости ради, необходимо заметить, что сам P. Grannum разработал эту классификацию для использования с 26 недель беременности и в попытке сопоставить степень зрелости плаценты со степенью зрелости лёгких плода. Попытка оказалась неудачной, последующие исследования показали, что нет корреляции между тем, как выглядит на эхограмме плацента и зрелостью лёгких плода. Но сама классификация прижилась.
Grannum разработал эту классификацию для использования с 26 недель беременности и в попытке сопоставить степень зрелости плаценты со степенью зрелости лёгких плода. Попытка оказалась неудачной, последующие исследования показали, что нет корреляции между тем, как выглядит на эхограмме плацента и зрелостью лёгких плода. Но сама классификация прижилась.
Хотя прошло уже почти 39 лет, классификация Grannum остается единственным признанным методом оценки плацентарной кальцификации и по-прежнему широко используется.
Конечно, наука, техника и медицина не стоят на месте. Современные специалисты УЗД используют аппараты, кардинально отличающиеся от УЗ-аппаратов, на которых работали Grannum и его современники. На экране своих мониторов они видят плода и плаценту совсем не так, как это было 39 лет назад.
За прошедшие годы, теме ультразвуковой оценки степени зрелости плаценты посвящено множество, к сожалению, противоречивых статей.
Ряд научных исследований показали, что определённая степень кальцификации плаценты является нормальной по мере приближения срока родов, однако ускоренное созревание плаценты связано с более высокой вероятностью развития преэклампсии, задержки роста плода, дистрессом плода в родах, т. е. теми факторами, которые способствуют повышенному риску перинатальной заболеваемости и смертности (Hills et al. 1984; Veena & Sapna 2000).
е. теми факторами, которые способствуют повышенному риску перинатальной заболеваемости и смертности (Hills et al. 1984; Veena & Sapna 2000).
В своём исследовании 1802 женщин с низким уровнем риска, McKenna et al. (2005) показали, что обнаружение плаценты III степени до 36 недель гестации в популяции с низким уровнем риска помогает выявить беременности с повышенным риском осложнений.
Аномальная кальцификация плаценты считается морфологически связанной с задержкой плацентарного созревания (Clair et al., 1983). Было показано, что задержка плацентарного созревания имеет выраженную связь с предгестационным диабетом, гестационным диабетом и более высоким уровнем анте- и интранатальной смертности.
В рандомизированном контролируемом исследовании, проведенном Prud and Grant в 1987г, было обследовано 2000 женщин на сроках 30-32 недели и 34-36 недель. Женщины были разделены на две группы, в первой акушеры были проинформирован о степени зрелости плаценты, а во второй не были. Плацента III степени была выявлена в 15% случаев на сроке 34-36недель. Присутствие плаценты III степени на этом этапе было значимо ассоциировано с низким материнским возрастом, первыми родами, принадлежностью к белой расе, курением, повышенным риском мекониальных вод, дистрессом плода, низкими баллами по Апгар, низким весом при рождении и повышенной перинатальной смертностью (4% случаев).
Присутствие плаценты III степени на этом этапе было значимо ассоциировано с низким материнским возрастом, первыми родами, принадлежностью к белой расе, курением, повышенным риском мекониальных вод, дистрессом плода, низкими баллами по Апгар, низким весом при рождении и повышенной перинатальной смертностью (4% случаев).
Авторы предположили, что их результаты дают веские основания рекомендовать оценку степени зрелости плаценты и отображать результат во всех протоколах при скрининге третьего триместра.
McKenna et al. провёл ещё одно рандомизированное контролируемое исследование в 2003 году. В этом исследовании 1998 женщин в 30 недель были разделены на две группы: контрольная, получающая стандартное наблюдение, и исследуемая группа, получившая два ультразвуковых исследования 3-го триместра, которые включали оценку степени зрелости плаценты. Результаты показали, что введение ультразвукового сканирования в 30-32 недели и 36-37 недель беременности может снизить риски задержки роста плода, скорее всего, благодаря увеличению антенатального вмешательства.
Bricker et al. (2008г) своем обзоре рутинных скринингов третьего триместра подтвердил, что оценка плаценты может быть ценной, но поставил под сомнение воспроизводимость сообщаемых результатов. Имея это в виду, авторы говорят о необходимости дополнительных исследований в области ультразвуковой оценки текстуры плаценты.
В то время, как клинические исследования показали, что оценка степени зрелости плаценты перспективна, её роль в клинической практике остается спорной. Bricker et al. (2008г) предположили, что это связано с субъективностью данного метода.
McKenna et al. (2005г) утверждал, что ультразвуковая оценка степени зрелости плаценты может быть выполнена в течение нескольких минут сонографами со скромной подготовкой и навыками.
Sau et al., в 2004г провели исследование, изучающее воспроизводимость оценки степени зрелости плаценты. В этом исследовании было установлено, что, хотя, в общем, согласие между специалистами УЗД о степени зрелости плаценты было на хорошем уровне, однако мнения сильно расходились при оценке III степени зрелости. В этом исследовании не было упоминаний о контролируемых условиях проведения оценки (например о соответствии монитора, окружающего освещения).
В этом исследовании не было упоминаний о контролируемых условиях проведения оценки (например о соответствии монитора, окружающего освещения).
В январе 2011г в журнале Obstetrics and Gynaecology опубликована статья «Poor agreement between operators on grading of the placenta» M. Moran et al., (Низкий уровень согласия между специалистами при оценке степени зрелости плаценты).
Целью этого исследования было измерение вариаций в оценке кальцификации плаценты при строго контролируемых условиях проведения оценки.
Два опытных консультанта по вопросам фетальной медицины и три штатных сотрудника акушерки-сонографы (с опытом работы от 2 до 8 лет) независимо оценивали 90 изображений плаценты различных пациентов по два раза, согласно классификации, разработанной Grannum et al. (1979).
Был принят ряд мер для обеспечения надежности исследования. Каждому изображению было присвоено случайное число и изображения были представлены наблюдателям в численном порядке.
Перед просмотром изображений наблюдатели ознакомились с информацией о классификации Grannum и изображениями, представляющими каждую степень зрелости.
Степень зрелости 0: плацентарная ткань и базальная пластинка однородные, без наличия линейных гиперэхогенных фокусов. Хорионическая пластинка гладкая и четко очерченная.
Степень зрелости I: плацентарная ткань содержит небольшое количество линейных гиперэхогенных включений, расположенных параллельно базальной пластине, которая остается без изменений. Хорионическая пластинка слегка волнистая.
Степень зрелости II: плацентарная ткань содержит диффузно-расположенные эхогенные включения и разделяется идущими от хорионической пластины структурами в форме запятой. Углубления хорионической пластины не достигают базальной пластины, которая хорошо определяется за счёт мелких, линейных гиперэхогенных включений.
Степень зрелости II I: плацентарная ткань разделена на отсеки содержащие центральные гипоэхогенные зоны. Углубления хорионической пластинки достигают базальной пластины, которая содержит почти сливающиеся, очень сильно отражающие области (Jauniaux 2003).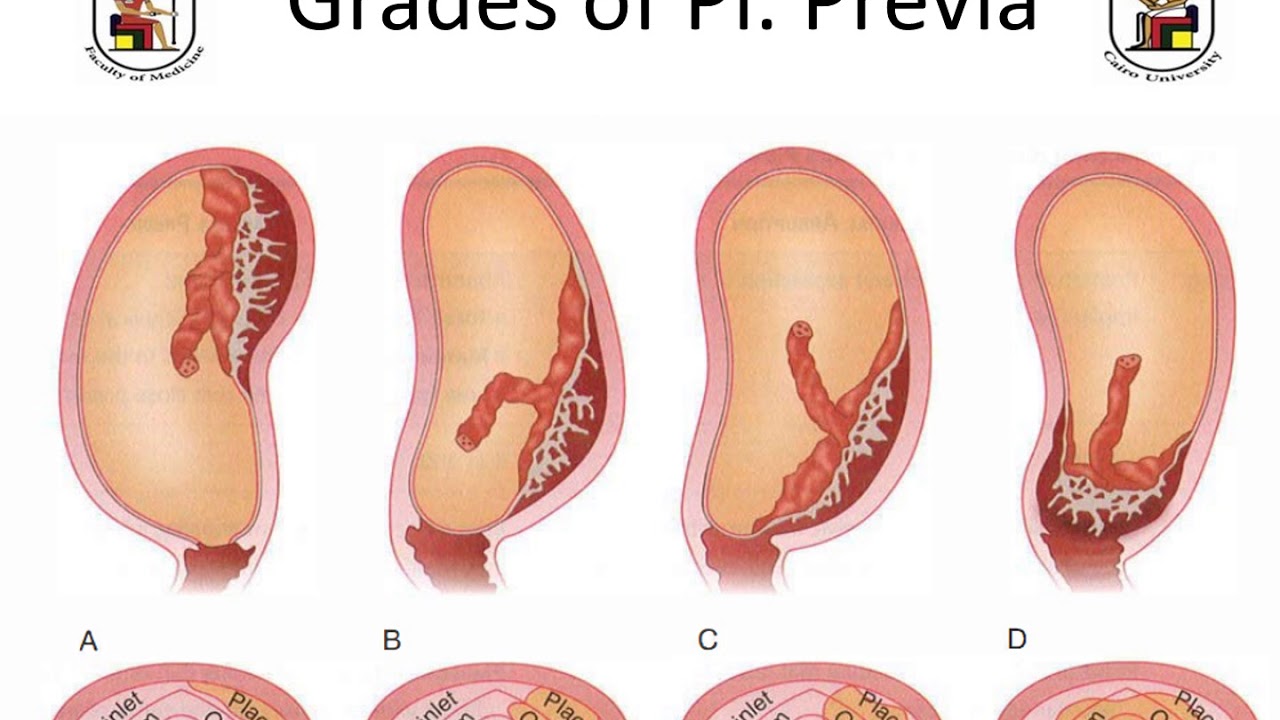
Условия наблюдения строго контролировались, чтобы устранить любые технологические факторы, которые могут неблагоприятно повлиять на надежность результатов. Пять наблюдателей рассматривали изображения в одно и то же время в контролируемой лаборатории. Мониторы, используемые для просмотра изображений, были одинаково откалиброваны.
Оценивались, как вариации при оценке степени зрелости плаценты между разными исследователями, так и между двумя просмотрами изображений каждым исследователем.
Степень вариаций сравнивалась с использованием анализа Kappa (k), который является статистическим показателем взаимной достоверности. Коэффициенты Каппа варьируются от 0 о 1. Коэффициент Каппа ≤ 0,20 показывает незначительное согласие, κ = 0,21 – 0,40 показывает низкое согласие, κ = 0,41 – 0,60 показывает умеренное согласие, κ = 0,61 – 0,80 показывает хорошее согласие и κ > 0,80 показывает почти полное согласие.
Общее согласие после двух просмотров между наблюдателями было низким, со средним значением k 0,34 и диапазоном 0,19-0,50.
Только девять из 90 изображений (10%) были одинаково оценены всеми специалистами – пять из них относятся к III степени зрелости.
Умеренный уровень согласия (среднее значение k 0,52 с диапазоном 0,45 до 0,66) показали исследователи и при сравнении между двумя просмотрами изображений каждым исследователем. Было хорошее согласие при оценке степени зрелости плаценты между двумя сеансами обзора изображений только у одного специалиста (k-значение 0,66), а остальные четыре специалиста демонстрировали умеренное согласие.
В большинстве случаев наблюдалось различие только в одну степень между специалистами, однако у 14 из 90 изображений разница составила две степени зрелости, а одному изображению были присвоены степени зрелости 0, I, II и III.
Вот это изображение
Низкий уровень согласия между наблюдателями в этом исследовании при оценке кальцификации плаценты подчеркивает субъективность такого метода оценки.
Это произошло даже несмотря на все приложенные усилия для обеспечения согласованности. Специально подготовленные специалисты проводили оценку в абсолютно одинаковых условиях.
Специально подготовленные специалисты проводили оценку в абсолютно одинаковых условиях.
Теперь представьте себе, что происходит, когда беременная женщина проходит исследование в одной клинике, получает некое заключение, а потом «перепроверяет» его в другой клинике или стационаре, на другом аппарате с совершенно другими настройками.
Вот отрывок из 4-го издания «Пренатальная эхография. Дифференциальный диагноз и прогноз.» М.В. Медведев, 2016г:
«Анализ данных литературы, посвящённой патоморфологическим и ультразвуковым исследованиям плаценты, позволяет сделать вывод, что III стадия зрелости плаценты чаще регистрируется в поздние сроки беременности, однако не является общебиологической закономерностью её развития. На наш взгляд, клинического внимания заслуживают только случаи появления II стадии зрелости плаценты до 32 недель и III стадии – до 36 недель беременности. В этих случаях достоверно чаще регистрируются преждевременные роды и задержка внутриутробного роста плода (ЗВРП). Другим важным изменением плаценты является избыточное кальцинирование плаценты, которое часто регистрируется при осложнённом течении беременности и нередко сопровождается ЗВРП. На этом основании в клинической практике укоренилось мнение, что наличие в структуре плаценты множественных гиперэхогенных включений является эхографическим признаком преэклампсии и фето-плацентарной недостаточности. Однако многие исследователи отмечают, что нередко кальцинированная плацента не сопровождается какими-либо отклонениями в развитии плода, включая массо-ростовые показатели, данные кардиомониторного наблюдения и состояние при рождении. Вероятнее всего, появление кальцинатов в структуре плаценты является следствием многих причин, к которым относятся реакция сосудов хориона на преэклампсию, естественный некроз ворсин при их «старении», постинфекционные изменения, избыток кальция в диете, перенашивание.
Другим важным изменением плаценты является избыточное кальцинирование плаценты, которое часто регистрируется при осложнённом течении беременности и нередко сопровождается ЗВРП. На этом основании в клинической практике укоренилось мнение, что наличие в структуре плаценты множественных гиперэхогенных включений является эхографическим признаком преэклампсии и фето-плацентарной недостаточности. Однако многие исследователи отмечают, что нередко кальцинированная плацента не сопровождается какими-либо отклонениями в развитии плода, включая массо-ростовые показатели, данные кардиомониторного наблюдения и состояние при рождении. Вероятнее всего, появление кальцинатов в структуре плаценты является следствием многих причин, к которым относятся реакция сосудов хориона на преэклампсию, естественный некроз ворсин при их «старении», постинфекционные изменения, избыток кальция в диете, перенашивание.
Поэтому, говорить о фето-плацентарной недостаточности при наличии «выраженных структурных изменений» в плаценте можно только в тех случаях, когда имеются дополнительные клинические или инструментальные данные, свидетельствующие о страдании плода. Во всех остальных случаях выраженные, с точки зрения ультразвуковой эхоструктуры изменения плаценты, следует рассматривать только как фактор риска.»
Во всех остальных случаях выраженные, с точки зрения ультразвуковой эхоструктуры изменения плаценты, следует рассматривать только как фактор риска.»
Подводя итог всему вышесказанному, попробую коротко ответить на заданный в начале этой статьи вопрос:
Преждевременное созревание плаценты – чем это вообще грозит?
В первую очередь – повышенным вниманием к Вам и Вашему малышу со стороны акушера-гинеколога. Необходимостью сделать допплерометрию, пройти КТГ, возможно, повторить все эти исследования вместе с УЗИ через 2-3 недели. Но если никаких других изменений и нарушений, кроме особенностей ультразвуковой картины плаценты не выявлено, результаты допплерометрии и КТГ хорошие, размеры плода и динамика роста соответствуют норме, то и нет причин для волнений, назначения каких-либо препаратов и стационарного лечения. Продолжаем готовиться стать счастливой мамой.
РАННЯЯ КАЛЬЦИФИКАЦИЯ ПЛАЦЕНТЫ – Униклиника – экспертное УЗИ, бережное ведение беременности, щадящая гинекология | UNIKLINIKA
РАННЯЯ КАЛЬЦИФИКАЦИЯ ПЛАЦЕНТЫ
Плацента, выглядящая ненормально по классификации Grannum – тревожит умы исследователей и акушеров с момент появления сонографии. Камнем особенно рьяных преткновений остаются гиперэхогенные участки плаценты, соответствующие зонам избыточной кальцинации, возникшие в сроке до 36 недель.
Камнем особенно рьяных преткновений остаются гиперэхогенные участки плаценты, соответствующие зонам избыточной кальцинации, возникшие в сроке до 36 недель.
Вы удивитесь, но хороших исследований на этот счет не так-то много. Потому в сегодняшнем обзоре остановимся на самых последних статьях в индексируемых по уму журналах.
Zeng et al. (New-York medical Univercity. Placenta. 2017 Feb;50:94-98.)
- Радиологические исследования показывают, что ранняя кальцификация плаценты, наблюдаемая на 28-32 неделе беременности, коррелирует с повышением частоты неблагоприятных исходов для плода.
- Основной тип плацентарной кальцификации – очаги расположенные на базальной мембране хорионических ворсинок. Он имеет мелкозернистый вид и может быть подтвержден только в микроскопическом режиме. Мы обозначили этот тип кальцификации как внутриворсинчастое внутрифибриновое микрокальцинирование (ВВМК).
- В данном исследовании мы рассмотрели распределение и потенциальную значимость ВВМК.
 Плаценты из 14 групп, разделенных по исходам для плода и матери, изучались гистологически на наличие ВВМК (преждевременные роды, гибель плода, нарушения сердечного ритма плода, ЗРП, гестационная гипертензия, гестационный диабет, отслойка плаценты, преэклампсия, нормальные спонтанные вагинальные роды, амниониты и т.д.).
Плаценты из 14 групп, разделенных по исходам для плода и матери, изучались гистологически на наличие ВВМК (преждевременные роды, гибель плода, нарушения сердечного ритма плода, ЗРП, гестационная гипертензия, гестационный диабет, отслойка плаценты, преэклампсия, нормальные спонтанные вагинальные роды, амниониты и т.д.). - ВВМК были преимущественно размещены в базальных мембранах хорионических ворсинок и в периворсинчастом фиброиде.
- Более высокая частота ВВМК наблюдалась в случаях с плацентарными инфарктами и неблагоприятными исходами, по сравнению с плацентами от физиологических беременностей, что свидетельствует о том, что гипоксические изменения играют важную роль в этиологии ВВМК.
Kuo-Hu Chen et. al, Placenta, Ultrasound in OG (2011, 2012, 2015) – да парень просто ненавидит эти кальцинаты!
Результаты нашего исследования (всего около 19 000 наблюдений) показали, что степень зрелости III по Grannum (отмеченная в 28 недель беременность) связана с более высокой частотой перинатальных потерь (является значительным и независимым фактором риска (скорректированное OR 7,62 при 95% ДИ: 5,00 -11,62) мертворождения, в дополнение к курению).
Результаты этого исследования показывают, что ранняя кальцинация плаценты у беременных женщин носит не физиологический, а патологический характер, В ОТЛИЧИЕ ОТ НОРМАЛЬНЫХ ПОЗДНИХ ПРОЦЕССОВ, ВОЗНИКАЮЩИХ БЛИЖЕ К СРОКУ РОДОВ.
Механизм, происходящий из раннего и чрезмерного накопления кальция в плаценте может привести к дистрофическим изменением и способствовать дальнейшему повреждению ее тканей.
Mirza FG, J Matern Fetal Neonatal Med. 2018 Mar 31(6)
По результатам системного обзора при наличии плаценты III степени до 36 недели (собирательный образ) наблюдалось пятикратное увеличение риска индукции родов (OR 5.41, 95% ДИ 2,98-9,82).
Не было обнаружено никакой связи между плацентой III степени по Grannum и
- частотой аномального сердечного ритма плода (ОР 1,62, 95% ДИ 0,94-2,78),
- низким показателем Апгар менее 7 в 5 мин (ОР 1,68, 95% ДИ 0,84-3,36),
- потребностью в реанимации новорожденных (ОР 1,08, 95% ДИ 0,67-1,75)
- приемом в отделение интенсивной терапии (ОР 0,90, 95% ДИ 0,21-3,74).

В свою очередь, частота
- мекониальной аспирации была выше в группе с плацентами III степени по Grannum (OR 1,68, 95% ДИ 1,17-2,39),
- выявлена связь с низким весом при рождении (ОР 1,63, 95% ДИ 1,19-2,22)
- и, увы, перинатальной смертью в целом (ОР 7,41, 95% ДИ 4,94-11,09).
Степень зрелости плаценты по неделям
Плацента – уникальный по своим свойствам эмбриональный орган, который является важнейшей составляющей в процессе внутриутробного развития и жизнедеятельности плода. Плацента является временным органом, она появляется в начале беременности, а во время родов происходит ее отторжение. Функции детского места многообразны и включат в себя защиту плода от инфекций, насыщение его питательными веществами, доставка кислорода и вывод токсинов. Все эти функции жизненно важны для плода.
Как и любой другой орган человеческого организма, плацента подвержена физическому развитию. Большая часть беременности протекает в непрерывном ее росте: увеличивается количество сосудов, становится толще детское место. За развитием этого процесса можно проследить только с помощью ультразвукового исследования. В определенный момент эмбриональный орган прекращает свой рост и для него начинается процесс старения. Стоит отметить, что чем больше степень зрелости у детского места, тем меньше функций оно способно выполнять.
За развитием этого процесса можно проследить только с помощью ультразвукового исследования. В определенный момент эмбриональный орган прекращает свой рост и для него начинается процесс старения. Стоит отметить, что чем больше степень зрелости у детского места, тем меньше функций оно способно выполнять.
Степени зрелости плаценты
Существует четыре степени зрелости плаценты. Для нормального течения беременности необходимо, чтобы каждая стадия развития детского места соответствовала своему сроку.
- 0 степень – длительность этой фазы – до 27-30 недели. В данный период беременности развитие плаценты может достигать первой стадии. Это может быть вызвано курением, употреблением алкоголя во время беременности или следствием перенесенного вирусного заболевания.
- I степень – в медицинских кругах этот этап называют «активным ростом» и начинается он на 27 неделе и длится до 34. В это время любые отклонения могут нести опасность для внутриутробного развития плода, поэтому чтобы нормализовать развитие эмбрионального органа может быть назначена витаминотерапия, прием лекарственных препаратов, которые стимулируют кровообращение, коррекция питания.

- II степень – данный период называется «зрелым» и его продолжительность составляет с 34 до 39 недели беременности. Является самым стабильным периодом и незначительные отклонения от нормы не должны быть поводом для переживаний;
- III степень – эта фаза характеризуется уже естественным старением. Ее начало происходит на 37 неделе и длится она до самих родов. В большинстве случаев результаты ультразвукового исследования будут показывать третью степень развития плаценты, что в свою очередь является нормой для данного периода беременности. Малейшее отклонение в это время может вызвать гипоксию плода. Чтобы избежать самых тяжелых последствий будущая мама должна будет пройти комплексное лечение в условиях стационара. Дополнительно назначается кардиотокография, а роды в случае осложнений могут быть проведены с помощью кесарева сечения, чтобы обезопасить жизнь ребенка.
Преждевременное созревание плаценты диагностируют, если в процессе ее роста происходят некоторые отклонения, например, вторая степень наступает раньше 32 недели. Однако это совсем не означает, что отклонения от нормы станут причиной плацентарной недостаточности. Своевременная диагностика роста эмбрионального органа, а также различные методы лечения сводят к минимуму опасность преждевременных родов и других неприятных осложнений.
Однако это совсем не означает, что отклонения от нормы станут причиной плацентарной недостаточности. Своевременная диагностика роста эмбрионального органа, а также различные методы лечения сводят к минимуму опасность преждевременных родов и других неприятных осложнений.
Гинекологическое отделение: Пренатальный УЗИ – СКРИНИНГ 3-го триместра: 30 (30-34) недель беременности, цена в Нижнем Новгороде
Беременность 30 недель: пренатальный ультразвуковой скрининг третьего триместра беременности в клинике «Садко»
Экспертный Центр пренатальной диагностики «Садко» в рамках своего проекта «Садко поддержит» проводит ультразвуковой скрининг ТРЕТЬЕГО триместра. Скрининг беременности рекомендовано проводить каждый триместр. Большинство женщин уже провели и ПЕРВЫЙ, и ВТОРОЙ скрининги беременности: ощутили радостный момент встречи, развеяли все страхи и убедились, что беременность проходит хорошо. Поэтому скрининг в 30 недель будет еще одной радостной встречей с будущим малышом. Ультразвуковой скрининг третьего триместра просто необходим, если скрининг первого и второго были пропущены. Это крайне важная диагностика, которая позволяет провести исследование плода, а с помощью современных методик, оборудования и врачей-экспертов в сети клиник «Садко» это абсолютно ТОЧНО!
Ультразвуковой скрининг третьего триместра просто необходим, если скрининг первого и второго были пропущены. Это крайне важная диагностика, которая позволяет провести исследование плода, а с помощью современных методик, оборудования и врачей-экспертов в сети клиник «Садко» это абсолютно ТОЧНО!
Пройти скрининг третьего триместра в 30 недель беременности можно в Центре экспертной пренатальной диагностики «Садко» на Бекетова, 13, предварительно записавшись по телефону (831) 412-07-77 на удобное время (с 7:30 до 20:30 с понедельника по субботу включительно и с 9:00 до 18:00 в воскресенье). Точное время уточняйте у администраторов клиники.
Что это за обследование?
Пренатальный (дородовый) скрининг третьего триместра проводится на сроке от 30 до 34 недель беременности, но оптимальный срок — 32 недели. Именно этот скрининг позволяет еще раз убедиться в том, что будущий малыш развивается нормально, согласно срокам. Анатомическое строение уже практически полностью сформировано, будущий малыш достигает веса до 1500 граммов и имеет рост до 38 см. При таких уже внушительных размерах ему становится тесно в животе мамы. Движения малыш осуществляет в основном ручками, ножками, локтями и коленями. Ультразвуковое исследование в этом периоде может преследовать несколько целей. Кроме определения осложнений пороков развития врач проводит оценку околоплодных вод, исследует структуру и расположение плаценты. Многие женщины на этом сроке уже уходят в декретный отпуск, готовятся к рождению малыша, поэтому скрининг проходят с радостью и трепетом. Наслаждаются полученными фотографиями УЗИ, которые выглядят невероятно реалистичными. Рассматривая на фото, уже можно предугадать, какими чертами будущий малыш больше похож на маму, а какими на папу.
При таких уже внушительных размерах ему становится тесно в животе мамы. Движения малыш осуществляет в основном ручками, ножками, локтями и коленями. Ультразвуковое исследование в этом периоде может преследовать несколько целей. Кроме определения осложнений пороков развития врач проводит оценку околоплодных вод, исследует структуру и расположение плаценты. Многие женщины на этом сроке уже уходят в декретный отпуск, готовятся к рождению малыша, поэтому скрининг проходят с радостью и трепетом. Наслаждаются полученными фотографиями УЗИ, которые выглядят невероятно реалистичными. Рассматривая на фото, уже можно предугадать, какими чертами будущий малыш больше похож на маму, а какими на папу.
Скрининг третьего триместра проводят по европейскому стандарту — трансабдоминально: небольшой датчик ультразвукового оборудования экспертного класса легко скользит по животу женщины с помощью специального геля. Никакой подготовки для проведения исследования не требуется.
Врач УЗИ оценивает изменения и измеряет размер будущего малыша, лобно-затылочный размер и окружность головки, охват живота, размер бедра, размер кости голени, размер предплечья, размер плеча. Подсчитывает вес будущего малыша, детально изучает головной мозг, лицо, позвоночник, внутренние органы (сердце, легкие, желудок, печень, почки), строение ручек и ножек. Оценивает сердцебиение малыша и двигательную активность. Важными параметрами являются оценка степени зрелости плаценты и количество околоплодных вод.
Подсчитывает вес будущего малыша, детально изучает головной мозг, лицо, позвоночник, внутренние органы (сердце, легкие, желудок, печень, почки), строение ручек и ножек. Оценивает сердцебиение малыша и двигательную активность. Важными параметрами являются оценка степени зрелости плаценты и количество околоплодных вод.
Кому показано?
Проведение третьего скрининга показано всем беременным женщинам в третьем триместре беременности! По сути, такое исследование является последним перед родами, но возможно, врач назначит дообследование в более позднем периоде, а также можно проходить ультразвуковое исследование на любом сроке по желанию.
Третий этап на пути к здоровью вашего малыша!
Высокая достоверность и информативность обследования обеспечивается профессиональным, сертифицированным оборудованием последнего поколения. Именно таким оборудованием оснащен Центр женского здоровья «Садко», где проводится обследование.
3/4D УЗИ (ультразвуковое исследование) на оборудовании экспертного класса системы премиум производства General Electric (Австрия) с OLED монитором 22 дюйма: УЗИ-диагностика на аппарате Voluson Е10 и УЗИ-диагностика на аппарате Volusson Е8-4D с режимом HDlive. Это лучшее в мире оборудование для диагностики в сфере женского здоровья: беспрецедентное качество визуализации, реалистичные изображения за счет эффекта объемного изображения и инновационных параметров: 45 объемных изображений в секунду в режиме реального времени. У врача УЗИ есть уникальная возможность разворота малыша в различных проекциях для более детального исследования. Данный аппарат позволяет на всех сроках увидеть объемное изображение малыша, оценить сердечную деятельность, двигательную активность и соответствие его развития сроку беременности в режиме реального времени. Кроме того, сверхточные чувствительные датчики помогают выявить все возможные патологии плода, либо исключить их. Приятным подарком от клиники будет фотография малыша. Также вы можете воспользоваться услугой: записать первое видео будущего малыша еще до момента рождения на диск. Важным этапом исследования на уникальном аппарате Voluson E10 и Voluson E8 является допплерометрия — изучение маточно-плодово-плацентарного кровообращения.
Это лучшее в мире оборудование для диагностики в сфере женского здоровья: беспрецедентное качество визуализации, реалистичные изображения за счет эффекта объемного изображения и инновационных параметров: 45 объемных изображений в секунду в режиме реального времени. У врача УЗИ есть уникальная возможность разворота малыша в различных проекциях для более детального исследования. Данный аппарат позволяет на всех сроках увидеть объемное изображение малыша, оценить сердечную деятельность, двигательную активность и соответствие его развития сроку беременности в режиме реального времени. Кроме того, сверхточные чувствительные датчики помогают выявить все возможные патологии плода, либо исключить их. Приятным подарком от клиники будет фотография малыша. Также вы можете воспользоваться услугой: записать первое видео будущего малыша еще до момента рождения на диск. Важным этапом исследования на уникальном аппарате Voluson E10 и Voluson E8 является допплерометрия — изучение маточно-плодово-плацентарного кровообращения. Таким образом врач ультразвуковой диагностики может оценить степень кислородного голодания или гипоксию плода, а также прогнозировать риск развития эклампсии на доклинической стадии. В сети клиник «Садко» такое исследование – триплексное, то есть наиболее современное, которое дает больше информации о кровотоке и его направлении. Цветной допплер (color doppler) – цветное картирование характера кровотока, обладает высокой скоростью сканирования и при этом дает точный результат. На этом аппарате можно сделать исследование как 2D (черно-белое, плоскостное), так и 3/4D (режим реального времени, объемное изображение). На данном оборудовании детально проводится ультразвуковое исследование и при многоплодной беременности.
Таким образом врач ультразвуковой диагностики может оценить степень кислородного голодания или гипоксию плода, а также прогнозировать риск развития эклампсии на доклинической стадии. В сети клиник «Садко» такое исследование – триплексное, то есть наиболее современное, которое дает больше информации о кровотоке и его направлении. Цветной допплер (color doppler) – цветное картирование характера кровотока, обладает высокой скоростью сканирования и при этом дает точный результат. На этом аппарате можно сделать исследование как 2D (черно-белое, плоскостное), так и 3/4D (режим реального времени, объемное изображение). На данном оборудовании детально проводится ультразвуковое исследование и при многоплодной беременности.
Всё оборудование сети клиник «Садко» приобретено напрямую от производителя — это абсолютно новые аппараты, без прохождения каких-либо восстановительных работ. Ультразвуковое исследование на таком оборудовании высочайшего класса проводят только врачи-эксперты, получившие сертификат FMF (The Fetal Medicine Foundation) — Фонда медицины плода.
Благодаря квалификации врачей и использованию передового оборудования обследование позволяет определить состояние плаценты, шейки матки, околоплодных вод и другие самые важные параметры.
УЗИ на такой аппаратуре — полностью безопасное обследование как для матери, так и для будущего малыша. Оно не занимает много времени, не вызывает неприятных ощущений. Стандартным протоколом ведения беременности рекомендуется проведение одного исследования в триместр, но при необходимости его можно делать чаще — без какого-либо риска для будущего малыша. И на сегодняшний день УЗИ на аппаратуре экспертного класса — самый надежный и доступный всем способ определения патологий беременности на любом сроке.
В Центре женского здоровья «Садко» ультразвуковой скрининг беременности 30 недель третьего триместра проводят только врачи-эксперты, прошедшие сертификацию FMF (The Fetal Medicine Foundation) — Фонда медицины плода. Врачи ультразвуковой диагностики проходят ежегодное повышение квалификации в России и за рубежом. За последний год в экспертном пренатальном центре «Садко» провели данное обследование более 1000 женщин.
За последний год в экспертном пренатальном центре «Садко» провели данное обследование более 1000 женщин.
Исследование безвредно, максимально комфортно для будущего малыша и мамы. Отличается высокой точностью!
Обратите внимание! Скрининг беременности третьего триместра необходимо провести в 30 недель (допустимо не ранее 30-й и не позднее 34-й недели беременности).
ДАЛЬНЕЙШИЕ РЕКОМЕНДАЦИИ ЦЕНТРА ЖЕНСКОГО ЗДОРОВЬЯ ПОСЛЕ ПРОХОЖДЕНИЯ ПРЕНАТАЛЬНОГО УЛЬТРАЗВУКОВОГО СКРИНИНГА ТРЕТЬЕГО ТРИМЕСТРА
Скрининг необходимо пройти в период с 30-й по 34-ю неделю беременности (оптимально в 32 недели).
Полное экспертное ведение беременности и подготовка к родам в женском центре здоровья «Садко». Связь с личным доктором 24 часа 7 дней в неделю! «Садко» с вами в самый важный момент жизни!
Прохождение курса в Академии отцовства и материнства «Царство любви».
Узнать подробную информацию и записаться можно по телефону: (831) 412-07-77.
Ультразвуковое обследование вэкспертном центре пренатальной диагностики «Садко» проводят следующие ведущие УЗИ-специалисты: Пронина Мария Григорьевна (зав. отделением ультразвуковой диагностики), Чупрова Полина Алексеевна, Холоденина Нелли Валерьевна.
Сонографическое созревание плаценты на сроке от 30 до 34 недель не связано с маркерами плацентарной недостаточности во втором триместре у беременных с низким риском
Цель: Расширенное созревание плаценты (Grannum [G] степень 3) раньше срока связано с неблагоприятными перинатальными исходами, связанными с плацентарной недостаточностью. Природа и сроки патологии, лежащей в основе этого процесса, в настоящее время неясны.Мы предположили, что ускоренное созревание плаценты на сроке от 30 до 34 недель не связано с установленными маркерами тяжелой плацентарной дисфункции во втором триместре.
Методы: В когортном исследовании 1238 белых женщин с низким риском и одноплодной беременностью, у которых была проведена сонографическая оценка созревания плаценты и роста плода на 34 неделе, результаты скрининга материнской сыворотки (MSS) и допплеровского исследования кровотока в маточной артерии (UtAD) на 16 неделе были связанные с неблагоприятными перинатальными исходами, связанными с плацентарной недостаточностью: дородовое кровотечение, преэклампсия, преждевременные роды <37 недель, малые для гестационного возраста (<10-й перцентиль) или послеродовые доказательства ограничения внутриутробного развития (ЗВРП; материальный индекс <5-й перцентиль).
Полученные результаты: G1 был обнаружен у 127 женщин (10,3%), G2 – у 18 женщин (1,5%), случаев G3 не наблюдалось. Продвинутая градация Grannum была значимо связана с IUGR (48 [4,4%] в G0, 9 [7,1%] в G1, 5 [27,8%] в G2; P <0,001), но зависела от статуса курения. IUGR не был предсказан аномальным MSS или отклонениями UtAD на УЗИ во втором или третьем триместре.
Заключение: Созревание G2 на 30–34 неделе беременности связано с умеренным ЗВУР при родах у женщин из группы низкого риска и с курением. ЗВУР не прогнозировалось ни во втором, ни в третьем триместре маркерами тяжелой плацентарной дисфункции. Будущие исследования с прямым наблюдением за плацентой в конце третьего триместра могут помочь в постановке неуловимого диагноза «позднего начала» легкой ЗВУР.
Старение или кальциноз плаценты
Что означает «стареющая плацента» или «кальцификация плаценты»?
Кальцификация плаценты – это медицинский термин, обозначающий некоторые изменения, происходящие с плацентой по мере прогрессирования беременности.Многие исследователи считают кальцификацию плаценты нормальным процессом старения, а не изменением, связанным с болезнью или недомоганием.
Плацента обычно описывается как имеющая четыре степени: от 0 (наиболее незрелая) до III (наиболее зрелая).
Все плаценты начинаются с нулевой степени на ранних сроках беременности. Изменения можно увидеть начиная с 12 недель. По мере развития беременности плацента созревает и кальцифицируется.
Он подразделяется на следующие классы на разных стадиях беременности, примерно в следующие сроки:
Как измеряется кальциноз или возраст плаценты?
Существует некоторая неуверенность в том, можно ли точно измерить изменения в плаценте, поскольку объективная оценка плаценты может быть затруднена. Многое зависит от интерпретации ультразвуковых изображений врачом УЗИ. Также могут возникнуть некоторые различия, поскольку это зависит от того, как врач интерпретирует результат.
Многое зависит от интерпретации ультразвуковых изображений врачом УЗИ. Также могут возникнуть некоторые различия, поскольку это зависит от того, как врач интерпретирует результат.Как стареющая или кальцинированная плацента повлияет на мои роды?
Трудно сказать, как стареющая плацента влияет на роды. Эксперты, похоже, расходятся во мнениях о значении кальцинированной плаценты при родах из-за отсутствия убедительных доказательств.Некоторые изменения плаценты на поздних сроках беременности считаются нормальным течением беременности и не вызывают беспокойства.Однако в случаях, когда изменения происходят раньше, чем ожидалось, есть некоторые разногласия относительно их значимости.
Некоторые риски, которые, как известно, связаны с кальцификацией плаценты на каждом этапе беременности, перечислены ниже.
Изменения между 28 и 36 неделями
Одно исследование показывает, что женщины с высоким риском беременности, у которых кальцинированная плацента развивается между 28 и 34 неделями, нуждаются в более тщательном наблюдении. Некоторые примеры беременностей с высоким риском включают беременность, осложненную предлежанием плаценты, диабетом, высоким кровяным давлением или тяжелой анемией.
Некоторые примеры беременностей с высоким риском включают беременность, осложненную предлежанием плаценты, диабетом, высоким кровяным давлением или тяжелой анемией.
Изменения с 36 недель
Одно исследование показало, что наличие плаценты III степени на 36 неделе связано с повышенным риском связанных с беременностью высоких артериальное давление и наличие ребенка с низкой массой тела при рождении.
Следовательно, ультразвуковое сканирование, показывающее кальцификацию плаценты на 36 неделе, может помочь в выявлении беременностей с высоким риском.
Изменения с 37 до 42 недель
Кальцифицированная плацента III степени, начиная с 37 недель и старше, обнаруживается примерно в 20-40% нормальных беременностей. Однако считается, что это не имеет большого клинического значения.
Эффекты кальцинированной плаценты, вероятно, необходимо оценивать в индивидуальном порядке, в зависимости от:
- того, как рано выявляются изменения
- насколько они серьезны
- , будь то беременность с высоким риском или нет
- мнение вашего врача
Вредно ли для моего ребенка, если моя плацента кальцинируется или стареет слишком рано?
Преждевременный кальциноз плаценты может быть вредным для ребенка в утробе матери, но это также зависит от степени и стадии беременности.Некоторые исследования показывают, что кальцификация плаценты до 32 недель беременности может привести к рождению детей с низкой массой тела, младенцев с низкой оценкой по шкале Апгар и даже к мертворождению.
Некоторые исследования показали, что наличие плаценты II степени в возрасте от 30 до 34 недель может предсказать, что ребенок родился с низкой массой тела. Но это только среди женщин, курящих во время беременности.
Что я могу сделать, чтобы предотвратить преждевременную кальцификацию или старение плаценты?
Точные причины старения плаценты до сих пор не очень ясны, поэтому трудно сказать, что могло бы предотвратить это. Однако некоторые исследования показывают, что кальцификация плаценты более вероятна у:
Однако некоторые исследования показывают, что кальцификация плаценты более вероятна у:- более молодых женщин
- при первой беременности
- курящих женщин во время беременности
Ваш врач будет следить за вашим здоровьем на протяжении всей беременности. Поэтому убедитесь, что вы не пропустите ни один дородовый осмотр и прием на УЗИ.
यह लेख हिंदी में पढ़ें!
Подробнее:
Последние отзывы:
апрель 2019 г.Список литературы
Абрамович Я.С., Шейнер Э.2007. Внутриутробная визуализация плаценты: важность при заболеваниях беременности. Плацента. 21 (Дополнение A): S14 – S22.Bricker L, Neilson JP, Dowswell T. Обычное ультразвуковое исследование на поздних сроках беременности (после 24 недель беременности). Кокрановская база данных систематических обзоров 2008 г., выпуск 4. Ст. №: CD001451. DOI: 10.1002 / 14651858.CD001451.pub3.
Чен К. Х., Чен Л. Р., Ли Ю. Х. 2012. Роль преждевременной кальцификации плаценты при беременности с высоким риском как предиктор плохого маточно-плацентарного кровотока и неблагоприятного исхода беременности. Ультразвук Med Biol. 38 (6): 1011-8. Онлайн первый 3 апр.
Ультразвук Med Biol. 38 (6): 1011-8. Онлайн первый 3 апр.
Граннум PA, Berkowitz RL, Hobbins JC. 1979. Ультразвуковые изменения в созревающей плаценте и их связь с легочной зрелостью плода. Американский журнал акушерства и гинекологии. 133: 915–22.
Hill LM. Брекл Р. Рагоззино MW. Вольфграм КР. О’Брайен ПК. Плацентация 3 степени: частота и исходы новорожденных. Акушерство и гинекология. 61 (6): 728-32, июнь 1983 г., Аннотация. Полный текст доступен для стипендиатов, членов и стажеров.
Хиллз Д. Ирвин, Джорджия. Так С. 1984. Распределение плацентарной степени у беременных с высоким риском. AJR. Американский журнал рентгенологии. 143 (5): 1011-3.
Каззи Г.М., Гросс Т.Л. и др. 1984. Взаимосвязь степени плаценты, зрелости легких плода и неонатального исхода при нормальной и осложненной беременности. Am J Obstet Gynecol.; 148 (1): 54-8
McKenna D, Tharmaratnam S, Mahsud S, 2005. Ультразвуковые доказательства кальцификации плаценты на 36 неделе беременности: исходы для матери и плода. Acta Obstet Gynecol Scand. 84 (1): 7-10.
Acta Obstet Gynecol Scand. 84 (1): 7-10.
Miller JM Jr, Brown HL, Kissling GA, Gabert HA. Взаимосвязь степени плаценты с размером и ростом плода в срок. Am J Perinatol 1988; 5: 19–21.
Моран М., Райан Дж., Хиггинс М. и др. 2011. Плохая договоренность между операторами о классификации плаценты. J Obstet Gynaecol. 31 (1): 24-8.
Гордый Дж., Грант А.М. 1987. Оценка плаценты в третьем триместре с помощью УЗИ как тест благополучия плода. BMJ 294: 1641–4.
Смит Р., Маити К., Эйткен Р. Дж.2013. Необъяснимые дородовые мертворождения: следствие старения плаценты? Плацента. 34 (4): 310-3. Интернет первый 26 февраля
Шимановски К., Хмай-Вежховска К., Флорек Э. и др. 2007. Обнаруживает ли кальциноз плаценты только курение матери? Przegl Lek. 2007; 64 (10): 879-81.
Walker MG, Hindmarsh PC, Geary M и др. 2010. Сонографическое созревание плаценты через 30–34 недели не связано с маркерами плацентарной недостаточности во втором триместре у беременных с низким риском. J Obstet Gynaecol. 32 (12): 1134.– 39.
J Obstet Gynaecol. 32 (12): 1134.– 39.
Инь Т.Т., Лохна П., Онг С.С. и др. 2009. Отсутствует корреляция между оценкой плаценты по УЗИ на 31-34 неделе беременности и суррогатной оценкой функции органа в срок, полученной стереологическим анализом. Плацента. 30 (8): 726-30. Онлайн первые 12 июн
Старение или кальциноз плаценты
Что означает «стареющая плацента» или «кальцификация плаценты»?
Кальцификация плаценты – это медицинский термин, обозначающий некоторые изменения, происходящие с плацентой по мере прогрессирования беременности.Многие исследователи считают кальцификацию плаценты нормальным процессом старения, а не изменением, связанным с болезнью или недомоганием.
Плацента обычно описывается как имеющая четыре степени: от 0 (наиболее незрелая) до III (наиболее зрелая).
Все плаценты начинаются с нулевой степени на ранних сроках беременности. Изменения можно увидеть начиная с 12 недель. По мере развития беременности плацента созревает и кальцифицируется.
Он подразделяется на следующие классы на разных стадиях беременности, примерно в следующие сроки:
Как измеряется кальциноз или возраст плаценты?
Существует некоторая неуверенность в том, можно ли точно измерить изменения в плаценте, поскольку объективная оценка плаценты может быть затруднена.Многое зависит от интерпретации ультразвуковых изображений врачом УЗИ. Также могут возникнуть некоторые различия, поскольку это зависит от того, как врач интерпретирует результат.Как стареющая или кальцинированная плацента повлияет на мои роды?
Трудно сказать, как стареющая плацента влияет на роды. Эксперты, похоже, расходятся во мнениях о значении кальцинированной плаценты при родах из-за отсутствия убедительных доказательств.Некоторые изменения плаценты на поздних сроках беременности считаются нормальным течением беременности и не вызывают беспокойства.Однако в случаях, когда изменения происходят раньше, чем ожидалось, есть некоторые разногласия относительно их значимости.
Некоторые риски, которые, как известно, связаны с кальцификацией плаценты на каждом этапе беременности, перечислены ниже.
Изменения между 28 и 36 неделями
Одно исследование показывает, что женщины с высоким риском беременности, у которых кальцинированная плацента развивается между 28 и 34 неделями, нуждаются в более тщательном наблюдении. Некоторые примеры беременностей с высоким риском включают беременность, осложненную предлежанием плаценты, диабетом, высоким кровяным давлением или тяжелой анемией.
Изменения с 36 недель
Одно исследование показало, что наличие плаценты III степени на 36 неделе связано с повышенным риском связанных с беременностью высоких артериальное давление и наличие ребенка с низкой массой тела при рождении.
Следовательно, ультразвуковое сканирование, показывающее кальцификацию плаценты на 36 неделе, может помочь в выявлении беременностей с высоким риском.
Изменения с 37 до 42 недель
Кальцифицированная плацента III степени, начиная с 37 недель и старше, обнаруживается примерно в 20-40% нормальных беременностей. Однако считается, что это не имеет большого клинического значения.
Эффекты кальцинированной плаценты, вероятно, необходимо оценивать в индивидуальном порядке, в зависимости от:
- того, как рано выявляются изменения
- насколько они серьезны
- , будь то беременность с высоким риском или нет
- мнение вашего врача
Вредно ли для моего ребенка, если моя плацента кальцинируется или стареет слишком рано?
Преждевременный кальциноз плаценты может быть вредным для ребенка в утробе матери, но это также зависит от степени и стадии беременности.Некоторые исследования показывают, что кальцификация плаценты до 32 недель беременности может привести к рождению детей с низкой массой тела, младенцев с низкой оценкой по шкале Апгар и даже к мертворождению.
Некоторые исследования показали, что наличие плаценты II степени в возрасте от 30 до 34 недель может предсказать, что ребенок родился с низкой массой тела. Но это только среди женщин, курящих во время беременности.
Что я могу сделать, чтобы предотвратить преждевременную кальцификацию или старение плаценты?
Точные причины старения плаценты до сих пор не очень ясны, поэтому трудно сказать, что могло бы предотвратить это.Однако некоторые исследования показывают, что кальцификация плаценты более вероятна у:- более молодых женщин
- при первой беременности
- курящих женщин во время беременности
Ваш врач будет следить за вашим здоровьем на протяжении всей беременности. Поэтому убедитесь, что вы не пропустите ни один дородовый осмотр и прием на УЗИ.
यह लेख हिंदी में पढ़ें!
Подробнее:
Последние отзывы:
апрель 2019 г.Список литературы
Абрамович Я.С., Шейнер Э.2007. Внутриутробная визуализация плаценты: важность при заболеваниях беременности. Плацента. 21 (Дополнение A): S14 – S22.Bricker L, Neilson JP, Dowswell T. Обычное ультразвуковое исследование на поздних сроках беременности (после 24 недель беременности). Кокрановская база данных систематических обзоров 2008 г., выпуск 4. Ст. №: CD001451. DOI: 10.1002 / 14651858.CD001451.pub3.
Чен К. Х., Чен Л. Р., Ли Ю. Х. 2012. Роль преждевременной кальцификации плаценты при беременности с высоким риском как предиктор плохого маточно-плацентарного кровотока и неблагоприятного исхода беременности.Ультразвук Med Biol. 38 (6): 1011-8. Онлайн первый 3 апр.
Граннум PA, Berkowitz RL, Hobbins JC. 1979. Ультразвуковые изменения в созревающей плаценте и их связь с легочной зрелостью плода. Американский журнал акушерства и гинекологии. 133: 915–22.
Hill LM. Брекл Р. Рагоззино MW. Вольфграм КР. О’Брайен ПК. Плацентация 3 степени: частота и исходы новорожденных. Акушерство и гинекология. 61 (6): 728-32, июнь 1983 г., Аннотация. Полный текст доступен для стипендиатов, членов и стажеров.
Хиллз Д. Ирвин, Джорджия. Так С. 1984. Распределение плацентарной степени у беременных с высоким риском. AJR. Американский журнал рентгенологии. 143 (5): 1011-3.
Каззи Г.М., Гросс Т.Л. и др. 1984. Взаимосвязь степени плаценты, зрелости легких плода и неонатального исхода при нормальной и осложненной беременности. Am J Obstet Gynecol.; 148 (1): 54-8
McKenna D, Tharmaratnam S, Mahsud S, 2005. Ультразвуковые доказательства кальцификации плаценты на 36 неделе беременности: исходы для матери и плода.Acta Obstet Gynecol Scand. 84 (1): 7-10.
Miller JM Jr, Brown HL, Kissling GA, Gabert HA. Взаимосвязь степени плаценты с размером и ростом плода в срок. Am J Perinatol 1988; 5: 19–21.
Моран М., Райан Дж., Хиггинс М. и др. 2011. Плохая договоренность между операторами о классификации плаценты. J Obstet Gynaecol. 31 (1): 24-8.
Гордый Дж., Грант А.М. 1987. Оценка плаценты в третьем триместре с помощью УЗИ как тест благополучия плода. BMJ 294: 1641–4.
Смит Р., Маити К., Эйткен Р. Дж.2013. Необъяснимые дородовые мертворождения: следствие старения плаценты? Плацента. 34 (4): 310-3. Интернет первый 26 февраля
Шимановски К., Хмай-Вежховска К., Флорек Э. и др. 2007. Обнаруживает ли кальциноз плаценты только курение матери? Przegl Lek. 2007; 64 (10): 879-81.
Walker MG, Hindmarsh PC, Geary M и др. 2010. Сонографическое созревание плаценты через 30–34 недели не связано с маркерами плацентарной недостаточности во втором триместре у беременных с низким риском.J Obstet Gynaecol. 32 (12): 1134.– 39.
Инь Т.Т., Лохна П., Онг С.С. и др. 2009. Отсутствует корреляция между оценкой плаценты по УЗИ на 31-34 неделе беременности и суррогатной оценкой функции органа в срок, полученной стереологическим анализом. Плацента. 30 (8): 726-30. Онлайн первые 12 июн
Сонографическое созревание плаценты через 30-34 недели не связано с маркерами плацентарной недостаточности во втором триместре беременности с низким риском сывороточные маркеры аналитов, используемые при скрининге на анеуплоидию.Предоставить руководство для облегчения ведения беременных с аномальными уровнями одного или нескольких маркеров и оценить полезность этих маркеров в качестве скринингового теста. Перинатальные исходы, связанные с аномальными уровнями анализируемых маркеров материнской сыворотки, сравнивают с исходами беременностей с нормальными уровнями тех же аналитов или населения в целом. В Кокрановской библиотеке и Medline проводился поиск статей на английском языке, опубликованных с 1966 по февраль 2007 года, касающихся маркеров материнской сыворотки и перинатальных исходов.Поисковые запросы включали PAPP-A (белок А плазмы, связанный с беременностью), AFP (альфафетопротеин), ХГЧ (хорионический гонадотропин человека), эстриол, неконъюгированный эстриол, ингибин, ингибин-A, скрининг материнской сыворотки, тройной скрининг маркеров, четырехкратный скрининг, интегрированный пренатальный скрининг, скрининг первого триместра и комбинированный пренатальный скрининг. Были рассмотрены все типы исследований. Доказательством самого высокого качества считались рандомизированные контролируемые испытания, за которыми следовали когортные исследования. Даются ссылки на ключевые отдельные исследования, на которых основаны рекомендации.Подтверждающие данные для каждой рекомендации суммированы с оценочными комментариями и ссылками. Доказательства были оценены с использованием руководящих принципов, разработанных Канадской целевой группой по профилактической медицинской помощи. Собранные доказательства были рассмотрены генетическим комитетом Общества акушеров и гинекологов Канады. Польза, ожидаемая от этого руководства, заключается в облегчении раннего выявления потенциальных неблагоприятных исходов беременности, когда риски выявляются во время скрининга материнской сыворотки.Это поможет в дальнейшей стратификации риска и предоставит варианты ведения беременности, чтобы минимизировать влияние осложнений беременности. Потенциальный вред, связанный с такой практикой, связан с так называемыми ложноположительными результатами (т. Е. С неосложненными беременностями с повышенным риском неблагоприятных перинатальных исходов), потенциальным стрессом, связанным с такой маркировкой, и исследованиями, проводимыми для наблюдения в этой ситуации. Анализ затрат и выгод для оценки затрат и экономии, связанных с этим руководством, недоступен.КРАТКИЕ СООБЩЕНИЯ: 1. Необъяснимый уровень анализируемого маркера материнской сыворотки определяется как аномальный уровень после подтверждения гестационного возраста ультразвуком и исключения причин аномального уровня со стороны матери, плода или плаценты. (III) 2. Аномально повышенные уровни сывороточных маркеров связаны с неблагоприятными исходами беременности при беременности двойней после поправки на количество плодов. Спонтанные или запланированные сокращения мутифетальных клеток могут привести к аномальному повышению сывороточных маркеров.(II-2) 1. В первом триместре необъяснимый низкий уровень PAPP-A (
<0,4 мМ) и / или низкий уровень ХГЧ (<0,5 мМ) связаны с повышенной частотой неблагоприятных акушерских исходов, и в настоящее время нет специального протокола лечения. доступен. (II-2A) Во втором триместре необъяснимое повышение уровня АФП в сыворотке крови матери (> 2,5 мМ), ХГЧ (> 3,0 мМ) и / или ингибина-А (> или = 2,0 мМ) или снижение уровня сыворотки крови матери. АФП (<0,25 мМ) и / или неконъюгированный эстриол (<0,5 мМ) связаны с повышенной частотой неблагоприятных акушерских исходов, и в настоящее время не существует конкретного протокола лечения.(II-2A) 2. Беременная женщина с необъяснимым повышенным уровнем PAPP-A или ХГЧ в первом триместре и необъяснимым низким уровнем ХГЧ или ингибина-A и необъяснимым повышенным неконъюгированным эстриолом во втором триместре должна получать обычную дородовую помощь, поскольку эта модель аналитов не связано с неблагоприятными перинатальными исходами. (II-2A) 3. Комбинация предлежания плаценты во втором или третьем триместре и необъяснимое повышение уровня АФП в сыворотке крови матери должно повысить индекс подозрения на приросшую, инкрементную или перкретатную плаценту.(II-2B) Следует выполнить оценку (УЗИ, МРТ) плаценто-маточного интерфейса. Следует серьезно подозревать аномальное вторжение и соответствующим образом планировать место и технику доставки. (III-C) 4. При низких уровнях неконъюгированного эстриола (<0,3 мМ) рекомендуется пренатальная консультация с отделением медицинской генетики, поскольку этот характер аналитов может быть связан с генетическими заболеваниями. (II-2B) 5. Протокол клинического ведения для выявления потенциальных неблагоприятных акушерских исходов должен основываться на одном или нескольких аномальных значениях анализируемого маркера материнской сыворотки, а не на ложноположительных результатах скрининга на трисомию 21 и / или трисомию 18.(II-2B) 6. Беременной женщине, находящейся на диализе почек или перенесшей трансплантацию почки, следует предложить скрининг материнской сыворотки, но интерпретация результата затруднена, поскольку уровень ХГЧ в сыворотке не является надежным. (II-2A) 7. Аномальная допплерография маточной артерии матери в сочетании с повышенным уровнем АФП, ХГЧ или ингибина-A в сыворотке матери или снижением PAPP-A определяет группу женщин с повышенным риском ЗВУР и гестационной гипертензии с протеинурией. Допплеровские измерения маточной артерии могут использоваться для оценки необъяснимого аномального уровня любого из этих маркеров.(II-2B) 8. Рекомендуются дальнейшие исследования для определения наилучшего протокола ведения беременности и наблюдения за женщинами, у которых выявлен повышенный риск неблагоприятных исходов беременности на основании отклонений аналита материнской сыворотки. (III-A) 9. При отсутствии доказательств, подтверждающих какой-либо конкретный протокол наблюдения, следует проконсультироваться с акушером, чтобы разработать план наблюдения за плодом, специфичный для выявленных повышенных акушерских рисков (для матери и плода). Этот план может включать усиленное информирование пациентов о признаках и симптомах наиболее распространенных осложнений, повышенную частоту дородовых посещений, усиленное ультразвуковое исследование (рост плода, уровни околоплодных вод) и наблюдение за плодом (биофизический профиль, артериальный и венозный допплер) и длину шейки матки. оценка.(III-A) 10. Ограниченная информация позволяет предположить, что у женщин с повышенным уровнем ХГЧ во втором триместре и / или аномальной допплерографией маточной артерии (на 22-24 неделе) низкие дозы аспирина (60-81 мг в день) связаны с более высокая масса тела при рождении и более низкая частота гестационной гипертензии с протеинурией. Эту терапию можно использовать у женщин из группы риска. (II-2B) 11. Рекомендуются дальнейшие исследования для оценки преимуществ низких доз аспирина, низкомолекулярного гепарина или других терапевтических средств при беременностях, которые определены как группы повышенного риска на основании аномальных аналитов в сыворотке крови матери. .(III-A) 12. Скрининг множественных маркеров сыворотки крови матери не должен использоваться в настоящее время в качестве популяционного метода скрининга неблагоприятных исходов беременности (таких как преэклампсия, отслойка плаценты и мертворождение) вне установленного протокола исследования, поскольку чувствительность низкая. частота ложных срабатываний высока, и ни один протокол лечения не показал явного улучшения результатов. (II-2D) Когда скрининг материнской сыворотки выполняется по обычным клиническим показаниям (анеуплоидия плода и / или дефект нервной трубки), аномальные результаты аналитов можно использовать для выявления беременностей с повышенным риском и для руководства их клиническим ведением.(II-2B) Рекомендуются дальнейшие исследования для определения оптимального метода скрининга неблагоприятных материнских и / или перинатальных исходов. (III-А).Кальцификация (старение) плаценты во время беременности
Наша цель FirstCry Parenting – предоставить вам наиболее полную, точную и актуальную информацию.Каждая статья, которую мы публикуем, соответствует строгим правилам и включает несколько уровней рецензирования, как нашей редакционной командой, так и экспертами. Мы приветствуем ваши предложения по повышению полезности этой платформы для всех наших пользователей.Напишите нам по адресу [email protected]
.Последнее обновление:
Кальцификация плаценты при беременности – это состояние, при котором происходит медленный, но непрерывный процесс отложения кальция в плаценте. Кальцификация плаценты ближе к концу беременности – это нормально, но если это состояние возникает до 36 -й недели беременности, это может привести к необычным патологическим изменениям.
Беременная женщина может пострадать от послеродового кровотечения или отслойки плаценты, и ее, возможно, придется перевести в отделение интенсивной терапии, если у нее есть одно из этих состояний.Ребенок, родившийся при таких обстоятельствах, может родиться недоношенным, иметь низкий вес при рождении или иметь неудовлетворительную оценку по шкале Апгар. В некоторых случаях ребенок также может умереть. Это состояние обычно возникает при беременностях с высоким риском, например, в случаях, когда беременная женщина страдает гипертонией, диабетом, анемией и т. Д. Но иногда это состояние может возникать даже при беременностях с низким риском. Возникновение этого состояния может быть опасным как для матери, так и для ребенка. Следовательно, необходимо постоянное наблюдение со стороны лиц, ухаживающих за матерью, а также за плодом.
Что означает старение плаценты?
По мере развития беременности ухудшается состояние плаценты. К концу срока беременности его способность снабжать плод кислородом и пищей снижается. И к концу недели 42, и , рождение ребенка становится обязательным, поскольку к этому времени плацента становится чрезвычайно кальцинированной, и ребенку становится трудно дышать в утробе матери или даже получать питание из матки. мама.
Как рассчитывается возраст плаценты?
Определить точный возраст или кальциноз плаценты сложно.Квалифицированные рентгенологи, которые проводят ультразвуковое исследование, могут сказать вам приблизительный возраст плаценты с помощью ультразвуковых изображений. Однако разные врачи могут по-разному интерпретировать одно и то же изображение.
Как диагностируется кальцификация плаценты?
Единственный способ диагностировать кальцификацию плаценты – это ультразвуковое исследование органов малого таза. Однако во многих случаях он диагностируется во время обычной сонографии, проводимой во время беременности.
Как старение плаценты влияет на роды?
Кальцификация плаценты ближе к концу периода беременности считается нормальной.Фактически, начало кальцификации плаценты может означать, что вы приближаетесь к сроку родов. Однако кальциноз до 37 -й недели или зрелости плода может представлять проблему для ребенка. Это может вызвать низкий вес при рождении, преждевременные роды и, в редких случаях, смерть плода. Однако с немедленным медицинским вмешательством и постоянным наблюдением за матерью и ребенком о нем можно позаботиться. Давайте разберемся с кальцификацией плаценты в разные недели и что это означает.
1. Кальцификация плаценты до 32 недель
- Если кальцификация начинается до 32 недель беременности, это называется преждевременной преждевременной кальцификацией плаценты.
- Начало кальцификации на этом сроке беременности может быть чрезвычайно опасным как для матери, так и для ребенка.
- У матери может наблюдаться послеродовое кровотечение и отслойка плаценты.
- Ребенок может родиться недоношенным и может испытывать все виды рисков, связанных с преждевременными родами.
- У ребенка может быть очень низкий балл по шкале Апгар и низкий вес при рождении.
- В редких случаях плод может умереть в утробе матери.
2. Кальцинированная плацента между 28 и 36 неделями
- Беременные женщины, страдающие гипертонией, диабетом, заболеваниями почек, анемией, кардиологическими проблемами и т. Д., Или, другими словами, женщины с беременностями высокого риска, подвергаются большему риску или опасности, чем женщины с беременностями низкого риска или нормальной беременностью. .
- Требует постоянного наблюдения за плодами и матерью со стороны врачей.
- Кальцификация на этом этапе беременности может привести к неблагоприятным последствиям как для матери, так и для плода.
3. Старение плаценты в 36 недель
- Кальцификация плаценты III степени может вызвать гипертензию во время беременности, которая может оказаться фатальной для плода и привести к осложнениям, связанным с беременностью, для матери.
- Ребенок, родившийся в таком состоянии, вероятно, будет иметь низкий вес при рождении.
- У матери должны быть преждевременные роды, которые, по всей вероятности, будут через кесарево сечение.
4. Кальцификация плаценты от 37 до 42 недель
- Доставка с 37 -й недели и далее может считаться безопасной. Плод полностью созрел и может не подвергаться никаким рискам.
- Вес малыша обычно нормальный.
- Врачи не считают это опасным для матери или ребенка.
- Однако дети должны родиться до 42 -й недели, поскольку кальцификация плаценты делает ее неспособной доставлять питание и кислород плоду.Недостаточное поступление кислорода также может представлять опасность для мозга ребенка и вызывать его повреждение.
Может ли раннее старение плаценты повлиять на нерожденного ребенка?
Преждевременная кальцификация плаценты может вызвать ряд осложнений для матери и ребенка. Поскольку это состояние, при котором отложения кальция образуются в плаценте и препятствуют поступлению кислорода и питательных веществ к плоду, его можно назвать опасным состоянием. Поскольку ребенок не получает необходимое количество питательных веществ или кислорода, он должен родиться преждевременно, что приводит к низкому весу при рождении.Из-за процесса кальцификации некоторые части плаценты отмирают и перестают нормально функционировать. Блокировка поступления кислорода также может повредить мозг ребенка и оказаться фатальной.
Как предотвратить кальцификацию плаценты
Кальцификация плаценты может препятствовать развитию ребенка в утробе матери, а также вызывать ряд других осложнений. Следует немедленно сообщить своему врачу о симптомах кальцификации плаценты, таких как меньшее движение плода, чем обычно, меньший размер живота, чем при более ранних беременностях, вагинальное кровотечение или схватки до 37 -й недели.
Одна из основных причин кальцификации плаценты – курение во время беременности. Поэтому важно, чтобы беременные женщины отказались от курения во время беременности. Также было замечено, что нанобактерии, которые также вызывают камни в почках, являются одной из причин этого состояния. Однако нет никаких способов предотвратить это. Его также можно найти в кровотоке здоровых людей.
Однако регулярный прием витаминов, питательных веществ и здоровой пищи, содержащей антиоксиданты, может остановить преждевременное старение плаценты.В частности, продукты, содержащие витамин E, витамин C и бета-каротин, следует принимать в большем количестве, чтобы предотвратить это серьезное состояние во время беременности. Это заболевание чаще всего встречается у женщин, которые забеременели в раннем возрасте. Таким образом, избегание беременности до тех пор, пока ваше тело не созреет, может быть способом избежать преждевременного старения плаценты.
Точная причина кальцификации плаценты неизвестна. Однако следование здоровому образу жизни, употребление питательной пищи и регулярное обследование во время беременности может предотвратить это или выявить заболевание.
Также читают:
Влияние гестационного диабета на мать и ребенка
Беременность с ВМС: возможна ли
Неполный выкидыш
Плацента с отложениями кальция
Небольшие инфаркты плаценты (удары фибрина) часто встречаются при здоровой доношенной беременности и не имеют клинического значения. Только когда имеется обширный инфаркт, то есть 10% или более плаценты погибло и было заменено рубцовой тканью, существует связь с задержкой роста плода, гипоксией плода и смертью плода, особенно если инфаркты произошли во втором и начале третьего триместра. (Mousa & Alfirevic1, 2000).
Инфаркты могут образоваться на любом этапе беременности и связаны с (Becroft, Thompson, & Mitchell, 2002; Naeye, 1977; Vinnars, Nasiell, Ghazi, Westgren, & Papadogiannakis, 2011):
Итак, по сути, когда мать здорова и доношена, кальциноз и инфаркты – это нормальные черты здоровой плаценты – точно так же, как у здоровой матери есть морщинки и несколько седых волос.
Это еще одна дезинформация, неправильное обучение или чистая ерунда, которая напрасно пугает здоровых матерей и заставляет их навлекать на себя рискованные действия.
Делайте мудрые решения, друзья мои.
С любовью,
Мать Билли
Бекрофт, Д. М. О., Томпсон, Дж. М. Д., и Митчелл, Э. А. (2002). Эпидемиология доношенного инфаркта плаценты. Плацента , 23 (4), 343-351.
Чен, К. Х., Чен, Л. Р., и Ли, Ю. Х. (2011). Изучение взаимосвязи между преждевременной кальцификацией плаценты и неблагоприятным исходом для матери и плода. Ультразвук в акушерстве и гинекологии , 37 (3), 328-334.
Чен, К. Х., Чен, Л. Р., и Ли, Ю. Х. (2012). Роль преждевременной кальцификации плаценты при беременности с высоким риском как предиктор плохого маточно-плацентарного кровотока и неблагоприятного исхода беременности. Ультразвук в медицине и биологии , 38 (6), 1011-1018.
Харрис Р. Д. и Александер Р. Д. (2000). УЗИ плаценты и пуповины. Ультрасонография в акушерстве и гинекологии , 4 , 597-625.
Джамал, А., Мошфеги, М., Мошфеги, С., Мохаммади, Н., Зареан, Э., и Джахангири, Н. (2017). Связана ли преждевременная кальцификация плаценты с неблагоприятным исходом для матери и плода? Журнал акушерства и гинекологии , 37 (5), 605-609.
Муса, Х.А., и Альфиревич1, З. (2000). Отражают ли поражения плаценты состояние тромбофилии у женщин с неблагоприятным исходом беременности ?. Репродукция человека , 15 (8), 1830-1833.
Наей, Р. Л. (1977). Инфаркт плаценты, приводящий к смерти плода или новорожденного.Перспективное исследование. Акушерство и гинекология , 50 (5), 583-588.
Нолан Р. Л. (1998). Плацента, оболочки, пуповина и околоплодные воды. Практическое руководство по ультразвуку в акушерстве и гинекологии , 438-439.
Виннарс, М. Т., Насиелл, Дж., Гази, С. А. М., Вестгрен, М., и Пападогианнакис, Н. (2011). Выраженность клинических проявлений преэклампсии коррелирует с размером инфаркта плаценты. Acta obstetricia et gynecologica Scandinavica , 90 (1), 19-25.
Предлежательная плацента | Беременность Рождение и ребенок
Плацента развивается одновременно с ребенком и прикрепляется к слизистой оболочке матки (матки) во время беременности. Он позволяет передавать кислород и питательные вещества от вас к ребенку, а также вырабатывать гормоны, поддерживающие вашу беременность.
Оплодотворенная яйцеклетка имплантируется в слизистую оболочку матки, и оттуда прорастает плацента. По мере того, как ваша беременность прогрессирует, и ваш ребенок и плацента увеличиваются в размерах, ваша матка расширяется, и это влияет на положение плаценты.Область прикрепления плаценты обычно тянется вверх, отодвигая плаценту от шейки матки.
Если плацента остается низко в матке, рядом с шейкой матки или закрывает ее, она может блокировать выход ребенка. Это называется «нижняя плацента» или «предлежание плаценты».
Положение плаценты будет записано при ультразвуковом сканировании в течение 18–22 недель. Если ваша плацента значительно опущена, вам предложат дополнительное ультразвуковое сканирование на более поздних сроках беременности (обычно примерно на 32 неделе), чтобы еще раз проверить ее положение.У большинства женщин на этом этапе плацента переместится в верхнюю часть матки.
Что вызывает предлежание плаценты?
Нет очевидной причины предлежания плаценты. Возможно, имеется большая площадь плаценты (например, если у вас близнецы) или рубцовая ткань от предыдущего кесарева сечения или кюретки. Существует несколько факторов, которые могут увеличить риск предлежания плаценты, в том числе перенесенное в прошлом кесарево сечение (особенно если ваш последний ребенок родился путем кесарева сечения) и более пожилой возраст матери.
Вы ничего не можете сделать, чтобы предотвратить предлежание плаценты.
Симптомы предлежания плаценты
Признаки того, что плацента может располагаться низко, включают безболезненное ярко-красное кровотечение из влагалища (спонтанное или после секса) в любое время после 20 недель беременности. Предлежание плаценты – наиболее частая причина безболезненного кровотечения в последнем триместре беременности.
Вы также можете испытать:
- Спазмы в матке с кровотечением
- кровотечение во время родов
Если у вас возникло кровотечение во время беременности, немедленно обратитесь к акушерке или врачу.
Лечение предлежания плаценты
Placenta praevia делится на 4 категории от незначительной до большой. Если у вас 1-я или 2-я степень, возможно, роды будут естественным путем, но для 3-й или 4-й степени потребуется кесарево сечение.
При любом уровне предлежания плаценты вам потребуется жить рядом с больницей или иметь легкий доступ к ней на случай, если у вас начнется кровотечение. Сильное кровотечение может означать, что вас нужно госпитализировать на оставшуюся часть беременности.
Когда вы окажетесь в больнице, у вас возьмут кровь, чтобы убедиться в наличии точного соответствия донорской крови на случай, если вам понадобится переливание крови.Вам также может потребоваться прием таблеток железа, если у вас анемия (низкий уровень гемоглобина в крови).
Если у вас кровотечение во время беременности и у вас отрицательный резус-фактор, вам понадобится инъекция Anti D, чтобы кровотечение не повлияло на вашего ребенка.
Также можно наблюдать за вашим ребенком с помощью кардиотокографа (КТГ), чтобы убедиться, что он не обеспокоен. КТГ регистрирует частоту сердечных сокращений вашего ребенка и реакцию на движения и сокращения.
Пребывание в больнице не останавливает кровотечение, но при необходимости ребенок может родиться быстрее.Ваш врач или акушерка обсудят с вами результаты анализов и обсудят, какие шаги могут потребоваться, чтобы обеспечить вам и вашему ребенку хорошее самочувствие.

 Обратно выходит углекислый газ.
Обратно выходит углекислый газ. Плаценты из 14 групп, разделенных по исходам для плода и матери, изучались гистологически на наличие ВВМК (преждевременные роды, гибель плода, нарушения сердечного ритма плода, ЗРП, гестационная гипертензия, гестационный диабет, отслойка плаценты, преэклампсия, нормальные спонтанные вагинальные роды, амниониты и т.д.).
Плаценты из 14 групп, разделенных по исходам для плода и матери, изучались гистологически на наличие ВВМК (преждевременные роды, гибель плода, нарушения сердечного ритма плода, ЗРП, гестационная гипертензия, гестационный диабет, отслойка плаценты, преэклампсия, нормальные спонтанные вагинальные роды, амниониты и т.д.).
