что это такое при беременности, нормы УЗИ шейки матки, на каком сроке проводится

За тем, как протекает процесс вынашивания малыша, врачи следят очень внимательно. Для этого они назначают будущей мамочке целый комплекс различных исследований. Одним из таких обследований, выполняемых при беременности, является цервикометрия.
Что это такое?
Под цервикометрией специалисты подразумевают метод ультразвукового исследования шейки матки. С помощью данного метода врачи могут оценить и длину, и другие параметры этого органа. Также при помощи УЗИ можно оценить размеры наружного и внутреннего зевов шейки матки.
Обследование проводится при помощи трансвагинального датчика. Благодаря этому способу, оценить нужные параметры специалисту гораздо проще. Как правило, данная диагностическая процедура является безболезненной и хорошо переносится беременной женщиной.


Этот метод является широко распространенным. В его основе лежит отражение ультразвуковых волн от различных биологических структур тела. Данное исследование широко применяется в различных странах. Важно отметить, что проводить его можно не только в стационаре, но и в обычной поликлинике.
Часто для выявления различных патологий необходимы и другие методы исследования. Одним из них является доплер. Этот вспомогательный метод исследования позволяет оценить кровоток по основным кровеносным сосудам матки.
Применение данного обследования необходимо для того, чтобы выявить патологии кровоснабжения репродуктивных органов на самых ранних этапах их формирования. Допплерография позволяет достаточно просто определить частоту сердцебиения у плода.
Если во выполнении диагностической процедуры доктор выявит какие-либо существенные изменения, то в таком случае


Показания к проведению
Данный метод исследования проводится по определенным медицинским показаниям. Решение о необходимости его назначения принимает гинеколог, наблюдающий женщину во время беременности. В некоторых случаях специалист может назначить будущей маме пройти цервикометрию даже несколько раз.Данное исследование показано женщинам, которые вынашивают сразу несколько малышей одновременно. В таком случае требуется более тщательный врачебный контроль за состоянием шейки матки и шириной ее канала.

Если беременная женщина недавно перенесла какие-то хирургические операции на детородных органах, то в таком случае ей также потребуется проведение цервикометрии. Особенно важно провести данное обследование женщинам, которые имели хирургическое вмешательство или проходили лазеролечение шейки матки за несколько месяцев до наступления зачатия.
Если у будущей мамы присутствует истмико-цервикальная недостаточность, то в таком случае ей также потребуется проведение данного метода исследования. В данной ситуации риск самопроизвольного выкидыша в первой половине беременности очень высокий. Для того, чтобы предотвратить это опасное состояние и требуется определение основных исследуемых параметров.
Слишком короткая длина шеечного канала матки — еще одно клиническое показание для проведения данного метода исследования. Как правило, такое состояние является индивидуальной особенностью и присутствует у женщины с рождения. Однако к укорочению шейки матки могут привести и различные патологии, а также проведенные на этом органе хирургические операции.


В некоторых случаях можно проводить обследование и при опущении шейки матки. В этой ситуации необходимость в проведении устанавливает акушер-гинеколог. Как правило, данная патология требует достаточно тщательного контроля со стороны врачей за состоянием здоровья репродуктивных органов будущей мамы.
Если женщина испытывает болезненные ощущения в животе, или у нее постоянно определяется гипертонус матки, то ей также может потребоваться проведение данного исследования. В таком случае врачу очень важно исключить опасные патологии, которые могут стать угрозой преждевременных родов.
Как проводится процедура?
Исследование может проводиться разными методами. Как правило, чаще всего используется трансвагинальный датчик. Многие будущие мамы предпочитают проходить трансабдоминальное исследование. Однако стоит помнить, что выбор необходимого способа диагностики остается за лечащим врачом.
Обследование следует доверить опытному и квалифицированному специалисту. Особенно важно это делать в том случае, если у будущей мамы есть какие-либо патологии репродуктивных органов. В этом случае достоверность результатов является очень важной.

Проводится исследование в обычном кабинете для УЗИ. Длительность диагностической процедуры может быть разной. Во многом это зависит от опыта специалиста, который проводит исследование. Обычно длительность обследования составляет 20-30 минут.
Доктор, осматривая органы при помощи трансвагинального или трансабдоминального датчика, видит результат на специальном мониторе. Разрешающая способность современных аппаратов позволяет выявлять различные патологии достаточно легко.


Специальной подготовки для проведения обследования не требуется. Если исследование проводится в женской консультации, то в таком случае будущей маме следует захватить с собой полотенце. Оно потребуется для того, чтобы положить его на кушетку перед проведением обследования.
Если исследование проводится при помощи трансвагинального датчика, то предварительно наполнять мочевой пузырь не нужно. Перед проведением процедуры будущей маме следует сходить в туалет и помочиться. Это поможет ей легче перенести данное исследование.
Многие женщины боятся того, что во время проведения исследования доктор может занести с трасвагинальным датчиком инфекцию. Сразу стоит сказать, что это исключено. Весь медицинский инструментарий и приборы тщательно обрабатываются при помощи специальных дезинфицирующих средств.
В этом случае риск инфицирования будущей мамы и плода является ничтожным. Также перед проведением каждой диагностической процедуры на ультразвуковой датчик обязательно одевается индивидуальный презерватив.


Нормы исследуемых показателей
Оцениваемые параметры могут быть разными. На это влияет достаточно много причин. Так, при первой беременности, как правило, все оцениваемые показатели значительно меньше. Если женщина рожала несколько раз, или у нее была предшествующая беременность двойней, то в такой случае нормы исследуемых показателей также отличаются.
Также при проведении исследования очень важно помнить, на какой неделе оно проводится. Показатели проводимого обследования на 16-17 неделе будут отличаться от таковых на 20-22 неделе.

Длина шейки матки
Нормой данного оцениваемого параметра является показатель равный 30 мм. Если на сроке 17 недель беременности длина шейки матки у беременной женщины составляет 25-29 мм, то в таком случае паниковать не стоит. В данной ситуации очень важно проводить динамическое наблюдение за дальнейшем течением беременности.
Часто бывает так, что у миниатюрных женщин шейка матки имеет маленькую длину.
Также небольшие размеры детородного органа могут быть и у будущих мам, которые до беременности имеют небольшой индекс массы тела.

Слишком расширенный канал шейки матки уже на 24-25 неделе беременности является довольно опасным состоянием. По статистике, если у беременной женщины шейка матки менее 25 мм, то риск преждевременных родов у нее составляет 15-18%.
При длине шейки матки менее 20 мм этот показатель уже составляет 25-28%. И только 50% беременных смогут выносить малыша до установленного срока родов, если шейка матки у них длиной менее 15 мм.
Если на фоне укорочения матки у будущей мамы появляется болезненность внизу живота, то такое состояние может быть опасным. Вероятность самопроизвольного выкидыша многократно возрастает. В такой ситуации требуется обязательное медицинское вмешательство.

В данном случае до 20 недели беременности врач может наложить на шейку матки швы. Они остаются на протяжении нескольких месяцев. В некоторых случаях швы с шейки снимаются только на 37-38 неделе беременности. Если патология проявилась уже после 20 недели, то тогда врач установит специальный медицинское кольцо. Оно называется акушерским пессарием.

Также будущей маме даются определенные рекомендации по коррекции ее режима дня. В таком случае ограничиваются любые интенсивные физические нагрузки и подъем тяжестей. Также может потребоваться и ношение специального бандажа.
Форма внутреннего зева
Данный клинический параметр можно также определить во время цервикометрии. В норме внутренний зев напоминает букву «Т». В таком состоянии шейка матки полностью закрыта.
Если же она слишком рано созревает, то форма меняется. Она становится похожей на букву «Y», затем на «V», а в последствии на «U». Также крайне неблагоприятно, если форма внутреннего зева напоминает песочные часы.
Это происходит вследствие того, что плодный пузырь начинает пролабироваться вниз.

На каком сроке проводится?
Данный метод исследования может проводиться в разные периоды беременности. Как правило, обследование проводится на 12- 22 неделе.
Если риск наступления преждевременных родов или спонтанного прерывания беременности слишком высок, то в таком случае исследование может проводиться и гораздо раньше — на 14-15 неделе. В дальнейшем для проверки состояния метод может проводиться повторно. В таком случае цервикометрия уже выполняется на 20-21 неделе.


Сколько раз можно делать?
При необходимости данный вид обследования может проводиться и в динамике. Как правило, если у беременной женщины выявились какие-либо патологии на 15-17 неделе беременности, то ей «для контроля» будет обязательно проведено повторное обследование. Обычно его выполняют через 2-3 недели.
Женщины, имеющие истмико-цервикальную недостаточность, также могут проходить данное исследование несколько чаще.
Если женщина находится в стационаре «на сохранении» по причине высокого риска преждевременных родов, то цервикометрию ей выполняют по строгим медицинским показаниям.

Вредно ли это исследование для беременной женщины и ее малыша?
Бояться данного метода исследования будущим мамам не стоит. Этот метод практически ничем не отличается от привычного УЗИ. Безусловно, во время проведения ультразвукового исследования на плод воздействуют волны определенной частоты. Однако незначительная длительность исследования обеспечивает то, что малышу не наносится никакого вреда.
В настоящее время для проведения исследования используются специальные режимы «М» и «В». Они позволяют врачу получить достаточно много необходимой информации, но при этом не приносят никакого вреда ребенку.
Если обследование проводится трансвагинальным способом, то после его проведения у женщины могут появиться кровянистые выделения из влагалища. Паниковать по этому поводу не стоит.
Этот симптом является полностью преходящим и должен самостоятельно пройти за несколько дней.


Для того, чтобы такие выделения прекратились, будущей маме следует в течение 1-2 дней после обследования побольше отдыхать. В это время также необходимо исключить интенсивные физические нагрузки. Если данный симптом не исчезает в течение недели, то в такой ситуации нужно обязательно проконсультироваться с врачом.
О том, что такое цервикометрия, смотрите в следующем видео.
o-krohe.ru
Цервикометрия при беременности — как делают и нормы

Для того чтобы контролировать протекание вынашивания ребенка, акушеры-гинекологи назначают своим пациенткам целый ряд исследований. Это анализы мочи и крови, ультразвуковые исследования, допплерография. Их результаты позволяют вовремя диагностировать патологии и осложнения беременности, назначать адекватное лечение, при необходимости помещать женщин в стационар. Что же такое цервикометрия? Зачем назначают это исследование при беременности? Является ли оно обязательным? Ответим на эти вопросы.
Кратко о процедуре цервикометрии
Так называется ультразвуковое исследование, которое позволяет определить длину шейки матки, а также оценить состояние канала шейки, внутреннего и наружного зева. Обычно акушеры-гинекологи это исследование назначают своим пациенткам, чтобы оценить возможный риск преждевременных родов и при обнаружении патологии избежать осложнений. Если есть отклонения от нормы, то специалисты имеют возможность вовремя принять меры, позволяющие беременной женщине выносить ребенка до необходимого срока без особых проблем.
Процедуру цервикометрии проводят в период от 12 до 22 недель. При наличии в прошлом у женщины преждевременных родов либо констатации многоплодной беременности, такую манипуляцию делают на сроке до 15 недель и для подстраховки — на 20 неделе.
Результат этого исследования зависит от ряда факторов, влияющих на длину шейки матки и общее состояние внутренних органов женщины. Если она рожавшая, то нормы цервикометрии будут отличаться от норм первородящей дамы. Они зависят и от срока беременности, на котором проводится цервикальное ультразвуковое исследование. Его делают с помощью трансвагинального датчика. Он представляет собой специальную трубку. Такое исследование необходимо проводить после опорожнения мочевого пузыря, поскольку его наполненность тоже влияет на точность результата.
Следует знать, что само по себе цервикальное ультразвуковое исследование не причиняет вреда будущему ребенку, а для женщины является совершенно безболезненным. Поэтому не стоит переживать по поводу такого назначения. Ведь именно оно позволяет исключить риск осложнений и прерывания беременности.
Кому назначают процедуру
Цервикометрию в период беременности делают при таких состояниях и показаниях:
- При многоплодной беременности.
- Если женщина до наступления беременности перенесла операции на половых органах.
- При короткой шейке матки.
- Если присутствует истмико-цервикальная недостаточность.
Итак, когда наблюдающий акушер-гинеколог направляет беременную женщину на такое исследование, то от него отказываться нельзя.
Нормы цервикометрии
Шейка матки после зачатия ребенка меняет свою форму. Это позволяет врачам оценить, каким будет начало родовой деятельности. Когда данные цервикального ультразвукового исследования соответствуют норме, повода для волнения у будущей мамы нет. Его показатели меняются на разных сроках вынашивания ребенка. Это зависит от увеличения массы будущего малыша. Так, на сроке от 16 до 20 недель длина цервикального канала в норме составляет 40-45 миллиметров; на 24 неделе — около 37 мм, на 25-28 неделе — 35-40, на 32-36 неделе срока — от 30 до 35 мм. Если этот орган короче вышеуказанных показателей, то роды могут наступить раньше положенного срока. И чем меньше длина цервикального канала, тем риск преждевременных родов выше. Итак, ультразвуковое исследование цервикального канала акушеры-гинекологи назначают многим будущим мамам. Такая диагностическая процедура позволяет врачам исключить риск осложнений беременности, принимать необходимые меры для ее сохранения. В случае преждевременного раскрытия цервикального канала наблюдающий акушер-гинеколог назначает медикаментозное лечение для удерживания его закрытым до самих родов.
Определение возможных осложнений беременности — важный аспект полноценного вынашивания ребенка. Поэтому нельзя отказываться от цервикометрии, если ее рекомендует лечащий врач.
beremennost.net
что это, как делают при беременности и ИЦН, норма, цена, как и на каком сроке проводится, образец протокола, что смотрят
Цервикометрия – это процедура замеров длины цервикального канала при помощи УЗИ.

Зачем измеряют длину шейки матки?
Шейка матки играет важную роль в удержании плода, однако случается, что она начинает преждевременно расслабляться и укорачиваться. Это ведёт за собой риск преждевременных родов, что представляет опасность, прежде всего для ребёнка.

Обычно такая ситуация развивается как следствие маточного тонуса. И чтобы её предотвратить, важно знать размер цервикального канала. Если своевременно распознать патологические состояния, связанные с шейкой, то их можно правильно скорректировать, что поможет женщине сохранить беременность и родить здорового ребёнка.
Справка! Преждевременные роды, согласно мировой статистике, составляют от 5 до 12% всех родоразрешений.
Снижение числа патологически ранних родов связывают с применением инноваций в акушерстве и гинекологии. Снизить риск развития патологий на ранних этапах вынашивания ребенка – это одна из первоочередных задач для современной медицины. Вот почему цервикометрия при беременности становится востребованным и важным инструментом сохранения нормальной беременности.
Показания
Длина шейки матки обязательно измеряется у женщин, которые страдают повторным невынашиванием или имеют иные факторы риска, например:
- женщины, беременные двойняшками или тройняшками;
- будущие мамы, искусственно возмещающие недостаток прогестерона;
- пациентки с ИЦН;
- женщины, имеющие в анамнезе выкидыши или недоношенные беременности;
- пациентки, перенёсшие операцию на шейке матки;
- женщины с врождёнными или приобретёнными деформациями цервикального канала.
Также исследование может быть назначено, если женщина жалуется на:
- боли в нижней части живота;
- частое желание сходить в туалет;
- обильные кровянистые выделения.
Все эти симптомы могут свидетельствовать о начале отслойки плаценты или выкидыша и говорят о необходимости срочного визита к врачу. И если доктор посчитает нужным узнать длину шейки матки, то отказываться от процедуры не стоит.

Помимо цервикометрии, врач может назначить допплер-исследование.
Когда назначают?
Если беременная женщина ранее сталкивалась с преждевременными родами, или имели место операции на цервикальном канале, то об этом нужно предупредить врача-диагноста.
Как часто нужно (можно) делать цервикометрию при беременности?
Важно! Указанные выше случаи плюс вынашивание двойни-тройни являются поводами для регулярного исследования, которое рекомендуется проводить дважды в месяц с 16 недели и, как минимум, два месяца подряд.
Процедура имеет важное диагностическое значение и для женщин, впервые ожидающих ребёнка, так как нет данных о характере предыдущих беременностей. Вот почему первая беременность – это серьёзная причина для цервикометрии, которая поможет убедиться в нормальной длине шейки. Дополнительно процедура позволяет оценить функционирование внутренних органов и состояние развивающегося малыша.
Что смотрят?
При трансвагинальном УЗИ цервикального канала специалисты могут оценить:
- локализацию швов, если они были произведены в данном районе;
- проникновение плодных оболочек в шейку;
- расширение и длину цервикального канала;
- его положение относительно оси таза.

Когда делают?
На каком сроке делают цервикометрию? Обычно процедура включается в обследование ультразвуком, проводимое с 18 по 22 неделю. Но если есть подозрение на преждевременные роды или в анамнезе пациентки было прерывание беременности, то исследование шейки переносится на более ранний срок (примерно с 10 недели). Это важно для установки соответствия её длины нормативам, принятым на данном сроке. Если обнаружены отклонения, то врач примет меры по сохранению беременности.
Как делают?
Как делают цервикометрию (в т.ч.при беременности)? Измерить длину шейки, чтобы уточнить соответствие параметров нормам, можно двумя способами: внутренним и наружным.
Внутренний способ
Производится трансвагинально путём введения трансдьюсера во влагалище пациентки (мочевой пузырь предварительно опустошается).
Процедура проводится так: пациентка принимает комфортное положение на кушетке, её ноги разведены и согнуты в коленях. Доктор подготавливает датчик, надевая на него презерватив и покрывая специальным гелем. Затем датчик аккуратно вводится во влагалище женщины, чтобы не вызвать искусственного увеличения длины шейки матки.
Важно! Процедура не должна быть дискомфортной – как только что-то начинает беспокоить, нужно сообщать доктору.
Исследование шейки занимает около 3 минут.

Наружный способ
Предполагает обследование через переднюю брюшную стенку (при условии, что мочевой пузырь женщины наполнен).
Наружный способ осмотра не позволяет детально рассмотреть внутренний зев матки из-за расположения мочевого пузыря. А без этого исследования результаты цервикометрии могут быть неточными, поэтому специалисты всё же рекомендуют трансвагинальный метод осмотра.
Подготовка
Подготовка к исследованию заключается в предварительном опорожнении мочевого пузыря.
Расшифровка
В ходе обследования доктор обязательно оценит:
- размеры матки;
- раскрытие её канала;
- уровень сомкнутости зева;
- наличие околоплодных оболочек во внутренней области матки;
- при наличии послеоперационного шва его параметры и локализацию.
На результат осмотра влияет целый комплекс факторов от срока беременности и числа предыдущих родов до количества плодов, вынашиваемых женщиной.

Только рассмотрев все составляющие в комплексе, можно добиться достоверных результатов.
Нормы
В ходе замеров врач опирается на следующие нормативы длины шейки матки (при одноплодной беременности):
- 16 – 20 неделя: 4,5 – 5 см;
- 25 – 28 неделя: 3,5 – 4 см;
- 32 – 36 неделя: 3 – 3,5 см.
Факторы риска
Обычно длина шейки, превышающая норму в 3 см, означает, что статистически риск самопроизвольного выкидыша равен 1%. А вот угрожающим фактор считается, если шейка:
- Короче 2,5 см на сроке 14 – 24 недели при многоплодной беременности и короче 1,5 см при вынашивании 1 ребёнка. Эта ситуация требует немедленной госпитализации пациентки, поскольку риск преждевременных родов при таком значении длины шейки составляет 50% (роды могут произойти на 36 – 37 неделе беременности).
- Короче 1,5 – 2 см. Есть вероятность родов на 34 неделе.
- Короче 1 см – есть риск преждевременных родов на 32 неделе. Однако если на таком сроке длина шейки всё ещё равна 2,5 – 3 см, то УЗИ нужно проводить еженедельно.
При результатах менее 2,5 см может быть назначена операция или проведена интенсивная терапия.
Фото 1. Образец протокола цервикометрии при беременности.

Нормальным значением можно считать диапазон от 3 до 4,5 см, а короткой называют шейку длиной от 1 до 2,5 см.
Заключение в баллах
Каждый параметр имеет балльную систему оценки, по итогам обследования эти баллы суммируются, после чего можно сформулировать итоговое заключение о состоянии шейки. К примеру, в период с 14 по 24 неделю происходит оценка структуры цервикального канала, и в этот период нормой считается плотный мышечный слой. Если плотность наблюдается лишь в области зева, то врач поставит 1 балл, если шейка мягкая по всей длине, то в заключении будет стоять 2 балла.
Затем оценивается длина цервикального канала (по той же шкале). Если длина превышает 2 см, то это считается нормой и оценивается в 0 баллов, если 1-2 см, то такая шейка получит 1-2 балла, а если менее 1 см или сглажена, то речь идёт о 3 баллах.
Проходимость шейки матки
Этот показатель оценивается по той же системе, что и все предыдущие. В зависимости от числа пальцев, которые входят в шейку при осмотре, степень её проходимости получит оценку:
- в норме наружный зев пропускает кончик пальца – это 0 баллов;
- если наружный зев пропускает 1 палец, а внутренний зев закрыт, то ставят 1 балл;
- если шейка сглажена, а открытие канала составляет 2 и более пальцев, присваивают 2 балла.
Расположение
Следующий немаловажный параметр – расположение цервикального канала. Если он отклонён назад – 0 баллов, вперёд – 1 балл, если расположен посередине, то 2 балла.
Итог
Складывая полученное число баллов, делаем вывод о состоянии шейки матки:
- до 3 баллов – незрелая;
- до 6 баллов – созревающая;
- до 10 баллов – зрелая.
Считается нормой, если шейка созревает только к родам.
Справка! Раннее созревание ещё называют истмико-цервикальной недостаточностью или ИЦН.
Однако незрелая шейка накануне родов – это тоже серьёзная патология. Она требует наблюдения в динамике и, возможно, родов при помощи кесарева сечения.
Видео 1. Истмико-цервикальная недостаточность на УЗИ.
Если параметры шейки матки граничат с нормой, однако есть другие признаки возможных преждевременных родов, то пациентку направляют на дополнительную УЗИ-диагностику.
Где сделать и сколько стоит?
Диагностика состояния цервикального канала имеет ряд рекомендаций, обязательных для исполнения, поэтому проводить её должен квалифицированный специалист. Если есть необходимость в проведении подобной процедуры, то нужно подготовиться и подобрать подходящую клинику. Для этого стоит потратить время на сбор информации о её специалистах, доступности и ценах на услуги (в т.ч. касательно цервикометрии), а также поискать отзывы и рекомендации других пациенток.
В платных центрах таких городов как Москва и Санкт-Петербург стоимость процедуры составляет порядка 1500 р.
Заключение
 Если проигнорировать цервикометрию, то можно пропустить развитие некоторых патологических состояний.
Если проигнорировать цервикометрию, то можно пропустить развитие некоторых патологических состояний.
Чтобы сохранить жизнь ребёнку и здоровье матери, нельзя халатно относиться к врачебным назначениям, которые касаются шейки матки.
Цервикометрия не вредна для плода: наоборот, пренебрежение ею чревато плохими последствиями для малыша.
medigid.com
Цервикометрия, исследование, процедура, при беременности, что это
Наблюдение за женщиной в перинатальный период включает в себя большое количество разнообразных обследований, анализов и методов диагностики. Если процесс протекает с осложнениями, то назначаются дополнительные процедуры по исследованию ее состояния. Что это такое цервикометрия при беременности? Проводится данное исследование? Какие патологии дает возможность определить?
Что такое цервикометрия
Цервикометрия – метод ультразвукового исследования маточной шейки беременной женщины. С помощью него можно определить:
- длину маточной шейки;
- состояние тканей и слизистой оболочки внутреннего канала;
- состояние зева, внутреннего и наружного.
Для процедуры используется специальный вагинальный датчик с ультразвуковым излучением. Это позволяет более точно рассмотреть шейку и определить показатели.
Процедура не вызывает неприятных ощущений и практически безопасна. Ультразвуковая волна, которая исходит от датчика, отражается от тканей шейки матки и позволяет получить изображение на экране.
Если в ходе исследования были обнаружены патологии или заболевания, специалист даст рекомендации для того, чтобы беременность протекала нормально.
Зачем измеряют длину шейки матки при беременности
Беременная женщина, которая получает направление на данный метод диагностики, задается вопросом «Зачем назначили цервикометрию?».
Шейка матки – цилиндрический мышечный орган, который открывает вход в полость матки. Внутреннее пространство шейки называется цервикальный канал.
Норма длины цервикального канала при беременности составляет 4 см.
Увеличение или уменьшение этого показателя сигнализирует о рисках развития осложнений в ходе вынашивания ребенка. А также о вероятности самопроизвольного выкидыша или преждевременных родов.
Длина шейки – важный показатель правильно протекающей беременности. По размерам этого органа можно выявить проблему на первых этапах развития и предотвратить ее.
Показания
Как и любая медицинская процедура, цервикометрия имеет свои показания и противопоказания.
Показания для проведения:
- наличие в прошлом случаев преждевременных родов;
- выкидыша на поздних сроках беременности в анамнезе у будущей мамы;
- вероятность развития цервикальной недостаточности канала;
- беременность двойней или тройней;
- разрывы шейки матки в прошлые роды и наличие на ней хирургических рубцов;
- болезненные ощущения в области живота у будущей мамы;
- гипертонус матки;
- операции, которые проводились на шейке.
Противопоказаний данная процедура не имеет.
На каком сроке назначают
Метод диагностики шейки матки и цервикального канала можно проводить на любом этапе перинатального периода, если в этом есть необходимость.
Идеальным сроком считается 12-22 неделя беременности. В этот период удается наиболее точно оценить состояние шейки матки беременной женщины.
Часто состояние маточной шейки оценивается в динамике, начиная с 14 недели беременности. Последующие исследования проводятся каждые 2 недели.
В случаях, когда будущей маме поставлен диагноз «риск преждевременных родов» цервикометрию можно проводить исключительно по жизненным показаниям в условиях стационара и под строгим контролем врачей.
Что смотрят на УЗИ
Узи цервикометрия при беременности дает возможность оценить следующие показатели:
- длину шейки матки;
- форма шейки матки;
- длина сомкнутой части цервикального канала;
- положение маточной шейки во влагалище;
- структура тканей шейки;
- эхогенность;
- проходимость цервикального канала;
- размеры наружного зева;
- размеры внутреннего зева;
- состояние тканей цервикального канала.
Техника проведения
Чтобы понять, как делают цервикометрию при беременности, необходимо рассмотреть основные методики. Процедуру цервикометрии можно провести 2 способами:
- наружный;
- внутренний.
Наружная цервикометрия или трансабдоминальная проводится наружным ультразвуковым датчиком через брюшную стенку. Для получения качественного изображения женщине необходимо наполнить мочевой пузырь.
Внутренняя цервикометрия или трансвагинальная проводится при помощи специального датчика, который помещается во влагалище. В этом случае рекомендуется предварительно сходить в туалет и опустошить мочевой пузырь. Это необходимо для получения качественного, четкого изображения.
Более точную информацию можно получить при трансвагинальном исследовании. При данном способе диагностики можно измерить все необходимые параметры и сделать заключение о состоянии органа.
Трансабдоминальная цервикометрия не дает точных результатов. С ее помощью можно лишь визуально оценить состояние шейки матки, но замеры сделать невозможно.
Расшифровка результатов и нормы
Как и любое медицинское исследование цервикометрия при беременности имеет определенные нормы значений.
Норма длины шейки матки составляет 30 мм. Незначительное отклонение в 1 мм не является поводом для паники. Это лишь сигнал для контроля. При уменьшении длины до 25 мм возрастает риск ранних родов.
Если показатель не превышает 20 мм, только 45% беременных женщин смогут выносить и родить ребенка в срок.
Тревожным сигналом является появление боли на фоне уменьшения длины маточной шейки. Это признак начала родовой деятельности.
При обнаружении у себя подобного симптома необходимо как можно скорее обратиться за помощью к врачу.
Внутренний зев оценивается с позиции его формы. В норме она должна напоминать букву «Т».
Изменение этого показателя крайне негативно сказывается на течении беременности. Плодный пузырь начинает прогибаться вниз и, следовательно, возрастает риск его разрыва.
Риски
Для беременных женщин процедура цервикометрии практически безопасна. Поэтому будущим мама не стоит ее опасаться и волноваться о возможности возникновения осложнений после ее проведения.
По воздействие на организм цервикометрия не отличается от привычного ультразвукового исследования. На ребенка воздействую волны ультразвукового излучения, но т.к. процедура кратковременная, то вреда они не наносят.
При проведении цервикометрии трансвагинальным способом у беременной женщины могут наблюдать непродолжительные скудные выделения с примесью крови. Это не является поводом для беспокойства.
В норме такие выделения проходят самостоятельно через пару дней. Поэтому будущей маме рекомендуется после цервикометрии соблюдать постельный режим на протяжении 2 дней.
После процедуры не желательно заниматься активными физическими нагрузками.
Если кровь в выделениях не исчезла в течение 5 дней, это повод обратится к врачу за консультацией.
Проходимость шейки матки
Проходимость шейки матки – важный показатель благополучно протекающей беременности. В норме до наступления родов шейка должна быть непроходима и закрыта слизистой пробкой.
С наступление схваток цервикальный канал постепенно открывается и становится проходимым для плода.
Если в ходе цервикометрии было установлено, что маточная шейка закрыта неплотно, это сигнализирует о вероятности наступления преждевременных родов.
Раскрытие шейки матки на 1 палец считается нормальным для срока 38,5 недель. У первородящих женщин при данном значении ребенок появится на свет не раньше, чем через 1,5 недели.
Если шейка открывается намного раньше срока, это является показанием для госпитализации беременной женщины.
В условиях стационара беременность сохраняется и контролируется специалистами.
Оценки в баллах
При цервикометрии анализируются следующие параметры:
- степень открытия цервикального канала;
- параметры и размеры матки;
- степень закрытия зева;
- степень проникновения амниотических оболочек в цервикальный канал шейки матки.
Каждому полученному результату присваивается бал в зависимости от его значения.
Баллы цервикометрии на определенные показатели:
- плотная шейка матки по всей длине – 0 баллов;
- уплотнение есть только в области зева – 1 балл;
- шейка мягка – 2 балла;
- длина шейки матки более 20 мм – 0 баллов;
- длина 10-20 мм – 1 балл;
- длина менее 10 мм – 3 балла;
- закрытый зев – 0 баллов;
- открытие в 1 палец – 1 балл;
- открытие в 2 пальца – 2 балла.
Если общая сумма баллов менее 3, то шейка матки незрелая, до 6 баллов – созревающая, до 10 баллов – зрелая.
В норме полное созревание шейки матки происходит к началу родов. Если этот показатель появился раньше, то следует предпринять меры по сохранению беременности.
Цервикометрия – точный метод диагностики состояния шейки матки беременной женщины. Он совершенно безопасен и позволяет определить вероятность преждевременных родов. При обнаружении тревожных симптомов необходимо как можно скорее обратиться к врачу.
Интересное видео: цервикометрия при беременности
kakrodit.ru
Цервикометрия при беременности нормы
Во время беременности женщине доводится проходить массу обследований. Все они важны по-своему и отказываться от какого-либо из них не стоит.
Одни анализы направлены на оценку здоровья матери, другие – дают информацию о состоянии плода. Существуют также исследования, которые оценивают работу органов, непосредственно вынашивающих малыша. Именно таким является цервикометрия – метод, обследующий степень развития шейки матки.
Немного анатомии
Шейка матки располагается в ее нижнем сегменте, занимая положение между ее телом и влагалищем. Отсюда различают влагалищную и надвлагалищную ее части. В полости маточной шейки проходит цервикальный канал. Его переход в тело матки называют внутренним зевом. Во влагалище открывается наружный зев. Если женщина не рожала, то он напоминает точку. У женщин после родов он приобретает щелевидную форму.
Длина шейки матки равняется 3-4 см. У нерожавших представительниц прекрасного пола она имеет вид цилиндра. В течение беременности длина шеечного органа изменяется, так как ближе к родам происходит ее укорачивание. После родов форма шейки становится конической.
Слизистая цервикального канала представлена железистым эпителием. Он выделяет большое количество слизи, которая формируется в слизистую пробку. Она выступает барьером для патогенных микроорганизмов. Особенно это важно во время беременности, так как снижается вероятность инфицирования плода. Немного разжижается слизь только во время овуляции, чтобы освободить проход сперматозоидам к яйцеклетке, и во время менструаций. В этот период женщина становится немного уязвимее к инфекции половой системы.
При вынашивании малыша шейка сдерживает проникновение в канал оболочек плода и предотвращает развитие преждевременных родов. Непосредственно перед родоразрешением она расширяется и укорачивается, отходит слизистая пробка. Это верные признаки скорого появления малыша на свет. Во время родов этот орган хорошо растягивается, что не препятствует прохождению ребенка по нему.
Что это такое?
Цервикометрия – метод УЗИ, позволяющий оценить состояние шеечного органа при беременности. Она помогает раскрыть такие параметры:
- длину шеечной части матки;
- ширину шеечного канала;
- внедрение оболочек плода в канал;
- при наличии шеечных швов определяется их местонахождение;
- обследовать зев: наружный и внутренний;
- предположить время начала родов.
Главная цель исследования – вовремя установить угрозу преждевременных родов. Основным показателем станет укорочение шейки, а также расширение ее канала раньше положенного срока. Обычно причиной этого становится гипертонус маточного органа.
Если процедура показала вероятность преждевременных родов вследствие нарушения нормального состояния шеечной части матки, необходимо сразу сообщить об этом лечащему врачу. Он будет решать вопрос о том, как устранить угрозу.
Существует несколько методов профилактики преждевременного родоразрешения.
- Микронизированный прогестерон. Препарат представляет собой капсулы, которые назначают принимать внутрь ежедневно в период 20-34 недель. У женщин в положении, которые не имели ранее проблем на этой почве, риск падает на 40%. У беременных с патологическим багажом проблемы с вынашиванием сокращаются на 25 %.
- Цервикальный серкляж. Манипуляция заключается в наложении швов на шеечный отдел матки. Ее проводят под анестезией. Серкляж можно применять при длине шеечной части 5 см и менее уже в конце 1 триместра.
- Пессарии. Представляют собой силиконовые накладки, которые располагают во влагалище. При этом матка слегка отходит назад, благодаря чему снижается ее давление на шейку. Данная манипуляция занимает достаточно мало времени и не требует пребывания женщины в стационаре.
Цервикометрия – достаточно точный метод диагностики патологий беременности. Противопоказаний к нему практически не существует.
Производить данный метод можно столько раз, сколько того требует состояние беременной.
Кому назначают?
Данное исследование рекомендуют проводить всем беременным без исключения. Если процесс вынашивания ребенка проходит нормально, в прошлом у женщины не было проблем в этой области, она не имеет гинекологических патологий, цервикометрию проводят однократно в сроке от 12 до 22 недель.
Показаниями, которые приведут к увеличению частоты исследования, являются:
- присутствие в прошлом: преждевременного родоразрешения, самопроизвольных абортов во 2 половине беременности, гинекологических операций, аномалий развития маточного органа. В этом случае процедуру осуществляют дважды с промежутком 15-20 дней;
- многоплодие. Исследование также повторяют 2 раза;
- уменьшение длины шейки матки, истмико-цервикальная недостаточность (ИЦН). В этом случае процедуру повторяют регулярно с интервалом 10-14 дней, чтобы контролировать протяженность шеечного органа и раскрытие канала.
Даже если беременность протекает спокойно или женщина является первородящей, не стоит пренебрегать данной процедурой. Риск выкидыша у этой группы беременных составляет 85 %.
Подобный вид диагностики необходим, если у будущей мамы появилась болезненность в области живота, кровавые выделения или учащенное мочеиспускание. Это – возможные признаки самопроизвольного аборта. Поэтому данная процедура обязательна, чтобы опровергнуть этот факт. А если он подтвердится, то вовремя обратиться за помощью.
Как проводится при беременности?
Прежде чем отправляться на обследование, женщина должна уяснить для себя, для чего его проводят, и в чем суть процедуры. Название исследования довольно специфично, не каждая женщина с ним сталкивалась. А неизвестность может вызывать беспричинные страхи.
Цервикометрия проводится методом через влагалище. Эта трансвагинальная процедура предполагает опорожнение женщиной мочевого пузыря.
Беременная принимает литотомическую позицию: укладывается на спину, ноги слегка сгибает в коленях. Затем во влагалище проводят специальный датчик – трансдьюсер по направлению вверх. Важно – не осуществлять давления на шейку. Этим она может увеличиться в длину. На датчик предварительно надевают презерватив или индивидуальную насадку, наносят гель, который увеличивает проведение ультразвука. Замеры делают от наружного до внутреннего зева.
Процедуру повторяют трижды за 1 посещение для точности результата. Каждый этап длится не более 3 минут. Показатели могут варьироваться. Это зависит от сокращений матки, а на более поздних сроках беременности – от движения плода. Из всех значений ориентируются на самое низкое. Если есть сомнения в показаниях, немного надавливают над лоном, еще раз повторяя процедуру.
Иногда при обследовании проводят кашлевой тест: пациентку просят покашлять. После этого смотрят, уменьшилась ли длина канала, и подвергается ли внутренний зев изменениям при нагрузке.
УЗИ шеечного органа является абсолютно безболезненной процедурой. Если вы чувствуете какой-либо дискомфорт при проведении манипуляции, сообщите об этом врачу. После процедуры возможно появление влагалищных выделений с небольшой примесью крови, которые должны исчезнуть в скором времени.
Цервикометрию при нормально протекающей беременности рекомендуют проходить в сроке 16-17 недель. При этом длина шейки должна колебаться в пределах 30-40 мм. Ближе к родам она укорачивается. На 34-36 неделе ее длина должна составлять не менее 30-35 мм. При показаниях ниже 29 мм женщина подлежит наблюдению и повторению обследования.
Для беременных с имеющимися патологиями в анамнезе существуют свои периоды проведения манипуляции. Может возникнуть необходимость произвести процедуру в динамике. При этом обследование повторяют 1 раз в 2 недели.
Возникает вопрос: возможно ли исследовать шейку матки методом классического УЗИ, то есть через брюшную стенку. Здесь есть некоторые нюансы. Наполненный мочевой пузырь, являющийся обязательным условием для трансабдоминального УЗИ, закрывает часть шеечного отдела матки, что влияет на результат. А если шейка имеет изогнутую форму, то ее замеры, которые проводятся через брюшную стенку по прямой линии, не будут совпадать с результатами, полученными при влагалищном исследовании. Ведь в этом случае датчик проходит по цервикальному каналу и повторяет изгиб.
После диагностики женщине выдается протокол обследования, в котором обязательно фиксируют длину шеечного органа, его расположение относительно матки, консистенцию слизистой и состояние внутреннего зева, а также эхогенность.
С этим протоколом будущая мама отправляется к своему гинекологу. Если результаты его не удовлетворят или окажутся сомнительными, он отправит пациентку на внеочередное УЗИ и доплер.
Нормы
Прежде всего, цервикометрия определяет длину канала шейки и форму внутреннего зева.
Длина органа изменяется в зависимости от срока беременности. Показатели отличаются у перво- и повторнородящих. При наличии в матке 1 плода размеры цервикального канала составляют:
- 16-23 недели – 4-4.5 см;
- 24-29 недель – 3.5-4 см;
- 32-39 недель – 3-3.5 см.
3 см – пограничное состояние между нормой и патологией. Значения свыше 3 см считаются нормой и сводят риск выкидыша к минимуму. Если же длина органа сократилась до 2.5 см при многоплодии и до 1.5 см при 1 плоде, будущую маму следует немедленно определить в стационар. Возрастает риск преждевременного родоразрешения на 36 неделе.
При длине шейки 2.5-3 см назначается повтор диагностики 1 раз в неделю. Если показатели ниже 2.5 см, то необходимо принять меры для сохранения беременности. Внутренний зев в норме должен иметь Т-образную форму. При его раскрытии он приобретает У-, V- и U-образные формы в зависимости от степени раскрытия.
Если произошло внедрение плодовых оболочек, шейка напоминает песочные часы. Все показатели шеечного органа при обследовании фиксируются в баллах.
Баллы
характеристики шейки
длина
консистенция
ширина цервикального канала
положение
в наружный зев входит край пальца
уплотнена в районе зева
После интерпретации результатов значения суммируются, и выводится общий балл состояния шейки:
- 0-3 – незрелая;
- 3-6 – созревающая;
- 6-10 – зрелая.
Стандартным считается, когда шеечная часть матки незрелая, а зрелости достигает только перед самыми родами.
Дополнительные показатели
Прежде всего, при помощи ультразвукового обследования шейки матки можно установить наличие истмико-цервикальной недостаточности.
Это состояние, при котором нарушается работа мышечного круга – сфинктера. Он располагается в районе внутреннего зева между телом и шейкой маточного органа. Его функция заключается в удержании плода с его оболочками в маточной полости. При ослаблении сфинктера развивается ИЦН, цервикальный канал не справляется с давлением и начинает раскрываться. Это вызывает выкидыш или преждевременные роды.
К сожалению, процесс развития ИЦН может не проявляться никакими признаками. Женщина даже не заметит наличие у себя данного процесса. А последствия его самые плачевные. В связи с этим цервикометрию сделали обязательной процедурой и ее положено проходить всем будущим мамочкам.
Вопрос о начале истмико-цервикальной недостаточности ставится при длине шеечного органа менее 25 мм. Если шейка укорочена на 15 мм и менее, то беременную нужно срочно госпитализировать. При этом треть таких женщин родоразрешается в течение 7 дней. Половина не может сохранить беременность до 32 недель.
Бывает так, что обследование определяет другую картину. Вместо того, чтобы размягчиться и расшириться перед родоразрешением, шейка, наоборот, остается плотной, внутренний зев так и не раскрывается. Это также говорит о патологии. В этом случае решается вопрос о методе ведения родов. Возможно кесарево сечение.
Цервикометрия дает возможность определить приближение появления ребенка на свет. Конечно, одним из явных признаков скорых родов является опущение живота. Женщине становится легче дышать, пропадает ощущение сердцебиения. Но это показатель не совсем точный: диапазон начала родоразрешения может варьировать от 1 дня до 1 месяца. УЗИ шейки дает более точную картину: перед самыми родами она укорачивается до 1 см, становится сглаженной, цервикальный канал раскрывается. При этих признаках стоит ждать скорого появления малыша на свет.
Таким образом, цервикометрия является уникальным обследованием. За рекордно короткий срок у врача появляется важнейшая информация о течении беременности. К тому же данная процедура не вредна, а польза от нее очевидна: она дает возможность сократить риск преждевременных родов до минимума, тем самым избежав массы осложнений как для малыша, так и для мамы.
О том, для чего проводится цервикометрия при беременности, смотрите в следующем видео.
Цервикометрия – это процедура замеров длины цервикального канала при помощи УЗИ.

Зачем измеряют длину шейки матки?
Шейка матки играет важную роль в удержании плода, однако случается, что она начинает преждевременно расслабляться и укорачиваться. Это ведёт за собой риск преждевременных родов, что представляет опасность, прежде всего для ребёнка.

Обычно такая ситуация развивается как следствие маточного тонуса. И чтобы её предотвратить, важно знать размер цервикального канала. Если своевременно распознать патологические состояния, связанные с шейкой, то их можно правильно скорректировать, что поможет женщине сохранить беременность и родить здорового ребёнка.
Снижение числа патологически ранних родов связывают с применением инноваций в акушерстве и гинекологии. Снизить риск развития патологий на ранних этапах вынашивания ребенка – это одна из первоочередных задач для современной медицины. Вот почему цервикометрия при беременности становится востребованным и важным инструментом сохранения нормальной беременности.
Показания
Длина шейки матки обязательно измеряется у женщин, которые страдают повторным невынашиванием или имеют иные факторы риска, например:
- женщины, беременные двойняшками или тройняшками;
- будущие мамы, искусственно возмещающие недостаток прогестерона;
- пациентки с ИЦН;
- женщины, имеющие в анамнезе выкидыши или недоношенные беременности;
- пациентки, перенёсшие операцию на шейке матки;
- женщины с врождёнными или приобретёнными деформациями цервикального канала.
Также исследование может быть назначено, если женщина жалуется на:
- боли в нижней части живота;
- частое желание сходить в туалет;
- обильные кровянистые выделения.
Все эти симптомы могут свидетельствовать о начале отслойки плаценты или выкидыша и говорят о необходимости срочного визита к врачу. И если доктор посчитает нужным узнать длину шейки матки, то отказываться от процедуры не стоит.

Помимо цервикометрии, врач может назначить допплер-исследование.
Когда назначают?
Если беременная женщина ранее сталкивалась с преждевременными родами, или имели место операции на цервикальном канале, то об этом нужно предупредить врача-диагноста.
Как часто нужно (можно) делать цервикометрию при беременности?
Процедура имеет важное диагностическое значение и для женщин, впервые ожидающих ребёнка, так как нет данных о характере предыдущих беременностей. Вот почему первая беременность – это серьёзная причина для цервикометрии, которая поможет убедиться в нормальной длине шейки. Дополнительно процедура позволяет оценить функционирование внутренних органов и состояние развивающегося малыша.
Что смотрят?
При трансвагинальном УЗИ цервикального канала специалисты могут оценить:
- локализацию швов, если они были произведены в данном районе;
- проникновение плодных оболочек в шейку;
- расширение и длину цервикального канала;
- его положение относительно оси таза.

Когда делают?
На каком сроке делают цервикометрию? Обычно процедура включается в обследование ультразвуком, проводимое с 18 по 22 неделю. Но если есть подозрение на преждевременные роды или в анамнезе пациентки было прерывание беременности, то исследование шейки переносится на более ранний срок (примерно с 10 недели). Это важно для установки соответствия её длины нормативам, принятым на данном сроке. Если обнаружены отклонения, то врач примет меры по сохранению беременности.
Как делают?
Как делают цервикометрию (в т.ч.при беременности)? Измерить длину шейки, чтобы уточнить соответствие параметров нормам, можно двумя способами: внутренним и наружным.
Внутренний способ
Производится трансвагинально путём введения трансдьюсера во влагалище пациентки (мочевой пузырь предварительно опустошается).
Процедура проводится так: пациентка принимает комфортное положение на кушетке, её ноги разведены и согнуты в коленях. Доктор подготавливает датчик, надевая на него презерватив и покрывая специальным гелем. Затем датчик аккуратно вводится во влагалище женщины, чтобы не вызвать искусственного увеличения длины шейки матки.
Исследование шейки занимает около 3 минут.

Наружный способ
Предполагает обследование через переднюю брюшную стенку (при условии, что мочевой пузырь женщины наполнен).
Наружный способ осмотра не позволяет детально рассмотреть внутренний зев матки из-за расположения мочевого пузыря. А без этого исследования результаты цервикометрии могут быть неточными, поэтому специалисты всё же рекомендуют трансвагинальный метод осмотра.
Подготовка
Подготовка к исследованию заключается в предварительном опорожнении мочевого пузыря.
Расшифровка
В ходе обследования доктор обязательно оценит:
- размеры матки;
- раскрытие её канала;
- уровень сомкнутости зева;
- наличие околоплодных оболочек во внутренней области матки;
- при наличии послеоперационного шва его параметры и локализацию.
На результат осмотра влияет целый комплекс факторов от срока беременности и числа предыдущих родов до количества плодов, вынашиваемых женщиной.

Только рассмотрев все составляющие в комплексе, можно добиться достоверных результатов.
Нормы
В ходе замеров врач опирается на следующие нормативы длины шейки матки (при одноплодной беременности):
- 16 – 20 неделя: 4,5 – 5 см;
- 25 – 28 неделя: 3,5 – 4 см;
- 32 – 36 неделя: 3 – 3,5 см.
Факторы риска
Обычно длина шейки, превышающая норму в 3 см, означает, что статистически риск самопроизвольного выкидыша равен 1%. А вот угрожающим фактор считается, если шейка:
- Короче 2,5 см на сроке 14 – 24 недели при многоплодной беременности и короче 1,5 см при вынашивании 1 ребёнка. Эта ситуация требует немедленной госпитализации пациентки, поскольку риск преждевременных родов при таком значении длины шейки составляет 50% (роды могут произойти на 36 – 37 неделе беременности).
- Короче 1,5 – 2 см. Есть вероятность родов на 34 неделе.
- Короче 1 см – есть риск преждевременных родов на 32 неделе. Однако если на таком сроке длина шейки всё ещё равна 2,5 – 3 см, то УЗИ нужно проводить еженедельно.
При результатах менее 2,5 см может быть назначена операция или проведена интенсивная терапия.
Фото 1. Образец протокола цервикометрии при беременности.

Нормальным значением можно считать диапазон от 3 до 4,5 см, а короткой называют шейку длиной от 1 до 2,5 см.
Заключение в баллах
Каждый параметр имеет балльную систему оценки, по итогам обследования эти баллы суммируются, после чего можно сформулировать итоговое заключение о состоянии шейки. К примеру, в период с 14 по 24 неделю происходит оценка структуры цервикального канала, и в этот период нормой считается плотный мышечный слой. Если плотность наблюдается лишь в области зева, то врач поставит 1 балл, если шейка мягкая по всей длине, то в заключении будет стоять 2 балла.
Затем оценивается длина цервикального канала (по той же шкале). Если длина превышает 2 см, то это считается нормой и оценивается в 0 баллов, если 1-2 см, то такая шейка получит 1-2 балла, а если менее 1 см или сглажена, то речь идёт о 3 баллах.
Проходимость шейки матки
Этот показатель оценивается по той же системе, что и все предыдущие. В зависимости от числа пальцев, которые входят в шейку при осмотре, степень её проходимости получит оценку:
- в норме наружный зев пропускает кончик пальца – это 0 баллов;
- если наружный зев пропускает 1 палец, а внутренний зев закрыт, то ставят 1 балл;
- если шейка сглажена, а открытие канала составляет 2 и более пальцев, присваивают 2 балла.
Расположение
Следующий немаловажный параметр – расположение цервикального канала. Если он отклонён назад – 0 баллов, вперёд – 1 балл, если расположен посередине, то 2 балла.
Складывая полученное число баллов, делаем вывод о состоянии шейки матки:
- до 3 баллов – незрелая;
- до 6 баллов – созревающая;
- до 10 баллов – зрелая.
Считается нормой, если шейка созревает только к родам.
Однако незрелая шейка накануне родов – это тоже серьёзная патология. Она требует наблюдения в динамике и, возможно, родов при помощи кесарева сечения.
Видео 1. Истмико-цервикальная недостаточность на УЗИ.
Если параметры шейки матки граничат с нормой, однако есть другие признаки возможных преждевременных родов, то пациентку направляют на дополнительную УЗИ-диагностику.
Где сделать и сколько стоит?
Диагностика состояния цервикального канала имеет ряд рекомендаций, обязательных для исполнения, поэтому проводить её должен квалифицированный специалист. Если есть необходимость в проведении подобной процедуры, то нужно подготовиться и подобрать подходящую клинику. Для этого стоит потратить время на сбор информации о её специалистах, доступности и ценах на услуги (в т.ч. касательно цервикометрии), а также поискать отзывы и рекомендации других пациенток.
В платных центрах таких городов как Москва и Санкт-Петербург стоимость процедуры составляет порядка 1500 р.
Заключение
 Если проигнорировать цервикометрию, то можно пропустить развитие некоторых патологических состояний.
Если проигнорировать цервикометрию, то можно пропустить развитие некоторых патологических состояний.
Чтобы сохранить жизнь ребёнку и здоровье матери, нельзя халатно относиться к врачебным назначениям, которые касаются шейки матки.
Цервикометрия не вредна для плода: наоборот, пренебрежение ею чревато плохими последствиями для малыша.
Есть устойчивое выражение, что вынашивание ребенка не является патологическим состоянием. Однако в этот период здоровье женщины, а заодно и здоровье будущего ребенка, очень уязвимы. Поэтому необходимо постоянно отслеживать различные показатели функционирования организма и матери, и малыша. Внимательное наблюдение поможет не пропустить начинающихся патологических изменений, что позволит вовремя оказать квалифицированную помощь. Будущая мать проходит массу разнообразных исследований. Одной из таких процедур является цервикометрия при беременности.
Причины
Цервикометрия – разновидность УЗ-исследования, в ходе которого определяются:
- длина шейки;
- состояние ее канала;
- состояние ее наружного и внутреннего зева.
Это исследование проводят с целью выяснить:
- риск преждевременных родов;
- риск прерывания беременности.
Обычно цервикометрия проводится на сроках от 3 до 5,5 месяцев, но есть различия в зависимости от показаний:
- на сроке 3,5 месяца (примерно 15 неделя) цервикометрия проводится, если раньше у пациентки уже были преждевременные роды;
- если ранее проблем с вынашиванием не было, а процедура проводится лишь с профилактической целью, то ее назначают на сроке 5 месяцев.
Назначается цервикометрия при следующих обстоятельствах:
- если текущая беременность многоплодная;
- если ранее проводились хирургические вмешательства на половых органах;
- если есть швы на шейке матки;
- при истмико-цервикальной недостаточности;
- при наличии в анамнезе невынашивания или преждевременных родов;
- при наличии у беременной синдрома Элерса-Данлоса, который способствует невынашиванию;
- при гипертонусе и/или жалобах беременной на болезненные ощущения в животе.
Как делают цервикометрию при беременности?
Измерение возможно двумя способами:
- трансабдоминально – через стенку живота при полном мочевом пузыре;
- трансвагинально – через влагалище путем введение специального датчика, при этом наполнение мочевого пузыря не требуется, даже, наоборот, с целью наилучшей видимости внутреннего зева рекомендуется перед процедурой опорожнить мочевой пузырь.
ИнформацияНаиболее информативен именно второй способ цервикометрии, так как он позволяет разглядеть внутренний зев.
Для проведения измерений длины и визуализации формы трансвагинальным методом цервикометрии требуется для начала освободить мочевой пузырь перед процедурой. Во влагалище вводится УЗ-датчик в направлении переднего влагалищного свода. При этом на экране видна шейка в сагиттальной плоскости. Измерению подвергается закрытая часть шейки (расстояние от наружного до внутреннего зева).
Примерно у каждой сотой женщины параметры измерений могут изменяться в зависимости от сократительных движений, тогда проводят несколько измерений и берут наименьшую из этих значений длину.
Также иногда проводится не трансвагинальное, а трансабдоминальное УЗИ, но такое исследование чисто визуальное, а не измерительное, к тому же результаты измерений цервикометрии могут различаться при ТВУЗИ и ТАУЗИ более, чем на 5 мм, что существенно.
В процессе цервикометрии специалист определяет:
- наличие и расположение швов;
- наличие/отсутствие плодных оболочек в цервикальном канале;
- имеется ли расширение цервикального канала;
- параметры и длину.
Если окажется, что длина уменьшена по сравнению с нормой, специалист немедленно информирует об этом врача, ведущего беременность пациентки. Для сохранения беременности и профилактики преждевременного родоразрешения на шейку накладывают швы. Кроме этого могут быть также применены специальные резиновые кольца, препятствующие чрезмерному расширению цервикального канала.
Норма цервикометрии
При вынашивании плода происходит изменение шейки матки, затрагивающее и ее форму, и ее длину. По изменению этих параметров можно предположить начало родовой деятельности, поэтому возможно вовремя определить риск преждевременных родов.
Имеется определенная норма результатов измерений, соответствие которой говорит о том, что беременность протекает нормально, и риска прерывания беременности или преждевременного начала родов нет. Эта норма меняется в зависимости от срока, поскольку меняется вес плода, и момент начала родов близится.
Нормы результатов измерения по данным цервикометрии таковы:
- с 4 по 5 месяц длина цервикального канала должна равняться 4 – 4,5 см;
- с 6 по 7 месяцы норма длины канала составляет 3,5 — 4 см;
- с 8 по 9 месяцы нормальная длина цервикального канала должна быть от 3 до 3,5 см.
Длина более 3 см свидетельствует о том, что риск преждевременного наступления родов не больше, чем внутрипопуляционный риск (1 %).
По статистике до 6 месяца расширение и укорочение шейки приводит к риску преждевременного начала родов, а именно:
- почти у каждой пятой женщины, родившей до срока, длина цервикального канала составляет Фото pixabay.com
Истмико-цервикальная недостаточность представляет собой такую патологию, при которой перешеек и шейка матки истончены и не могут удерживать адекватную форму, в результате чего шейка матки чрезмерно укорачивается, раскрывается, что приводит к раннему началу родов во 2 или 3 триместре. Обычно при таком состоянии беременность прерывается на сроке от 4 до 9 месяца.
ИнформацияНикаких симптомов истмико-цервикальная недостаточность не вызывает и вне беременности не опасна. Единственным ее последствием является невынашивание беременности. Кроме того, истмико-цервикальная недостаточность может приводить к заражению плода в утробе из-за отсутствия слизи в шейке матки и ее раннего открытия.
В зависимости от вызвавших ее причин, истмико-цервикальная недостаточность может быть:
- функциональной – из-за дисбаланса соединительнотканных и мышечных волокон в шейке матки и из-за нарушения гормональной регуляции маточных сокращений;
- органической – из-за повреждений шейки матки вследствие разрывов (в родах) либо выскабливаний (при аборте или в диагностических целях), а также при некоторых способах лечения – иссечении шейки матки либо ее прижигании.
При угрозе преждевременных родов применяются следующие способы профилактики:
- Швы на шейку матки (цервикальный серкляж) – этот метод способен на 25 % уменьшить риск родоразрешения до 8,5 месяца. Цервикальный серкляж показан женщинам с предшествовавшими преждевременными родами. Таким пациенткам либо проводят серкляж на 3 месяце, либо измеряют длину шейки 3,5 по 6 месяц (каждые четырнадцать дней) и при ее длине меньше 2,5 см делают серкляж. Женщинам, у которых ранее не было преждевременных родов, серкляж производят при укорочении до 1,5 см.
- Прием Прогестерона интравагинально в дозе 200 мг/сутки начиная с 5 по 8,5 месяц способен уменьшить вероятность преждевременного родоразрешения на 25 % у пациенток, уже перенесших преждевременные роды в предыдущие беременности, и на 45 % — у женщин без такого анамнеза, но с длиной шейки матки 1,5 см по данным цервикометрии.
- Влагалищный пессарий (гибкое силиконовое кольцо). Пессарий поддерживает шейку и отклоняет ее кзади. От этого снижается давление плода, что позволяет «разгрузить» шейку.
После установления пессария или проведения цервикального серкляжа УЗ-исследование уже не проводят.
Кроме того, очень важна и форма внутреннего зева:
- при закрытой шейке матки (норма) внутренний зев принимает форму буквы Т;
- если произошло преждевременное созревание шейки матки, то специалист видит форму «Y», которая затем меняется на «V», а потом на «U»;
- при пролапсе плодных оболочек в шейку матки возникает форма «песочных часов».
Как часто можно измерять длину шейки матки?
Измерение длины шейки матки с помощью цервикометрии при отсутствии показаний (то есть при отсутствии высокого риска прерывания беременности или преждевременных родов) проводится один раз на 5 – 6 месяце, а при наличии таких показаний – с 3,5 по 6 месяц каждые 2 недели. В случае необходимости данная процедура может назначаться сколь угодно часто, так как не причиняет вреда здоровью ребенка и матери.
Вредно ли делать цервикометрию при беременности?
Цервикометрия не приносит никакого вреда ни беременной, ни плоду. А вот отказ от такого исследования вполне может быть вреден, поскольку можно пропустить признаки угрожающего прерывания беременности или преждевременного начала родовой деятельности, которые обнаруживаются при УЗ-измерении и визуализации цервикального канала.
ИнформацияИзмерение длины шейки матки и визуализация ее формы чрезвычайно важна для благополучного ведения беременности. Поэтому многим беременным назначается такая процедура. Она позволяет определить риск различных осложнений и дает возможность своевременно их предотвратить. Если окажется, что имеется риск преждевременных родов, то специалист подберет необходимое лечение, и беременность будет сохранена до предполагаемой даты родов. Выявление возможных осложнений и рисков необходимы для сохранения матери и ребенка.
gemoglobin.top
что это и зачем нужно для родов?
Цервикометрией называется неинвазивный метод исследования в акушерско-гинекологической практике, который направлен на исследование состояния шейки матки. Цервикометрия при беременности считается необходимой процедурой, поскольку от длины и состояния шейки матки зависит и время родов, и сама возможность доносить ребенка до необходимого срока.
Цервикометрия – ультразвуковое исследование шейки матки, ее состояния и длины. Особенно это важно в тот период, когда женщина вынашивает ребенка, ведь от нормального положения и длины шейки матки зависят и сохранение беременности, и нормальное течение родов.
Метод цервикометрии основан на различной способности тканей отражать ультразвуковые волны от УЗ-датчика, которые затем визуализируются на специальном мониторе. Является широкодоступным исследованием в связи с низкими экономическими затратами на его проведения. Также к его плюсам относится высокая информативность, скорость, возможность использования в амбулаторных условиях. С помощью данной методики можно получить сведения о показателях длины шеечного канала, о наружном и внутреннем зеве, о проходимости канала шейки матки. Опираясь на полученные данные, можно сделать прогноз о сроках начала родовой деятельности, назначить соответствующее лечение в случае обнаружения отклонений от нормальных средних показателей, то есть вовремя принять необходимые меры.
С помощью цервикометрии проводится объективная оценка риска начала преждевременной родовой деятельности у женщин с одноплодной и многоплодной беременностью.
Данное исследование делают по рекомендации врача и при наличии показаний. Цервикометрия может назначаться несколько раз на протяжении беременности. Не следует отказываться от этого анализа, так как неверная оценка факторов риска преждевременных родов может привести к негативным последствиям, как для матери, так и для ребенка.
Цервикометрию делают в период от 15 до 16 недель, и повторяют в 20 недель, если первоначальные результаты исследования вызвали у врача вопросы. Здоровым женщинам, у которых не было ранее проблем с вынашиванием ребенка, рекомендуют пройти процедуру на сроке от 12 до 22 недель, чтобы убедиться, что зев шейки матки сомкнут, и дополнительные процедуры для сохранения жизни ребенка не требуются.
Исследование может проводиться несколькими способами:
Кому рекомендовано делать цервикометрия при беременности:
- Женщинам с отягощенным акушерско-гинекологическим анамнезом. Если имели место преждевременное начало родов, выкидыши на поздних сроках, проведенные операционные вмешательства в области половых органов, то цервикометрию делают повторно, с разницей в несколько недель;
- Женщинам с многоплодной беременностью. Если вынашивается 2 и более ребенка, проводят двукратное обследование;
- Женщинам с короткой шейкой матки или истмико-цервикальной недостаточностью рекомендуют делать тест регулярно, чтобы следить за изменением положения и длины шейки матки. Между исследованиями должно проходить от одной недели до месяца.
Противопоказаний для исследования практически нет. Цервикометрия представляет собой неинвазивный безболезненный метод диагностики, дающий точный результат и предоставляющий точную информацию. Именно поэтому при наличии риска преждевременного прерывания беременности врачи рекомендуют обязательно делать этот тест.
Длина цервикального канала при беременности норма
Нормальные средние показатели длины цервикального канала согласно результатам цервикометрии составляют:
- С 16 по 22-23 недели беременности: это 40 – 45 мм;
- С 24 по 28-29 недели беременности: 35 — 40 мм;
- С 32 по 36-39 недели беременности: 30-35 мм.
Шейка матки длиной больше 30 мм говорит о наименьшем риске начала родов раньше времени. Если длина ШМ меньше 15 мм при беременности одним плодом, и 25 мм, если ребенка 2 или больше, то женщина должна пройти терапию по сохранению ребенка в условиях стационара.
При исследовании внутреннего зева оценивается его форма:
- Т – образная форма определяется, если зев сомкнут. Это вариант нормы;
- У – образная форма наблюдается в том случае, если шейка матки созрела преждевременно, при еще большей степени созревания форма изменяется на V и U-образную;
- Если произошел пролапс оболочек плода, ШМ принимает форму песочных часов.
Патологии, которые выявляет исследование
Если длина цервикального канала при беременности одним ребенком составляет менее 25-30 мм, женщина направляется на контрольное ультразвуковое обследование в каждую последующую неделю беременности и на консультацию специалиста для решения о дальнейшей тактике ведения беременности.
Если цервикальный канал укорочен до 25 мм, выставляется диагноз «истмико-цервикальная недостаточность». Это означает, что женщина имеет высокий риск того, что начало родовой деятельности наступит раньше времени, что в дальнейшем может иметь негативные последствия для будущего ребенка, поскольку плод является недостаточно зрелым для существования вне утробы матери. Поэтому в случае преждевременных родов новорожденный должен находиться под пристальным вниманием опытных неонатологов.
Может возникнуть такое состояние, как привычное невынашивание беременности. То есть шейка не может удерживать вес плода, околоплодных вод, и, как следствие, наступает прерывание беременности на поздних сроках. Чтобы снизить нагрузку на ШМ, акушер-гинеколог вводит во влагалище силиконовое кольцо (пессарий), помогающее удерживать зев закрытым. Также пессарий слегка отклоняет матку назад, из-за чего давление массы плода с околоплодными водами на область шейки матки снижается. Эта процедура может проводиться в амбулаторных условиях, не требует большого количества времени. После установки пессария женщина может сразу отправляться домой.
При слишком коротком шеечном канале возникает высокий риск развития внутриутробной инфекции, так как слизь образуется в меньшем количестве. Цервикальная слизь является хорошим защитным барьером от попадания микроорганизмов в полость ШМ за счет высокого уровня рН. Плод весьма чувствителен к инфекционному процессу, потому что его иммунная система еще не сформирована. Последствия перенесенной внутриутробной инфекции могут наложить отпечаток на всю жизнь ребенка, поскольку происходит формирование пороков развития плода, врожденного сепсиса. Нераспознанная и вовремя неизлеченная внутриутробная инфекция может привести к внутриутробной гибели или смерти новорожденного в первые дни или часы жизни в результате развития септического шока, ДВС-синдрома, тромбоза пупочной артерии, гипоксии, и других причин.
В случае выявления истмико-церв. недостаточности женщина подлежит обязательной госпитализации в отделение патологии беременности, ей назначается лечение прогестероном. Также может быть установлен пессарий (см. выше). Врачи настоятельно рекомендуют, в данной ситуации, находится под круглосуточным наблюдением вплоть до родов.
Таким образом, цервикальный канал при беременности нужно обследовать женщинам с отягощенным акушерско-гинекологическим анамнезом или многоплодной беременностью. В тяжелых или сомнительных случаях цервикометрия может проводиться несколько раз по рекомендации акушера-гинеколога на протяжении всего срока вынашивания ребенка.
Не стоит бояться и отказываться от предложенного исследования. Во время распознанные отклонения показателей ШМ хорошо поддаются консервативному лечению, как в амбулаторных, так и в стационарных условиях с помощью препаратов прогестерона или введения во влагалище силиконового кольца (пессария). Даже при развитии истмико-цервикальной недостаточности беременность можно продлить до оптимального срока наступления родовой деятельности.
uziwiki.ru
что это, как делают, норма
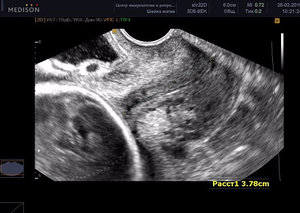 Во время вынашивания ребенка состояние беременных постоянно контролируется докторами и за весь период беременности женщины проходят большое количество обследований, сдают множество анализов. Благодаря своевременно полученным результатам, можно обнаружить различные патологии и болезни, которые находятся в начальных стадиях, что позволяет сразу же заняться лечением или госпитализировать беременную для предотвращения возможных осложнений.
Во время вынашивания ребенка состояние беременных постоянно контролируется докторами и за весь период беременности женщины проходят большое количество обследований, сдают множество анализов. Благодаря своевременно полученным результатам, можно обнаружить различные патологии и болезни, которые находятся в начальных стадиях, что позволяет сразу же заняться лечением или госпитализировать беременную для предотвращения возможных осложнений.
Сегодня мы рассмотрим описание такого исследования, как цервикометрия, которое часто осуществляется при беременности, а также узнаем, как проводят данную процедуру специалисты.
Что такое и для чего делают
Цервикометрия относится к ультразвуковому исследованию, позволяющему измерить длину шейки матки при беременности и оценить данный показатель, сравнивая норму по неделям. Такое ультразвуковое исследование необходимо для того, чтобы оценить риск возникновения преждевременной родовой деятельности. При выявлении каких-либо отклонений, доктора смогут вовремя начать лечение, сохранить плод и предотвратить возникновение возможных осложнений. 
- Существуют ли у беременной швы и где они располагаются.
- Существует ли наличие плодных оболочек в цервикальном канале.
- Расширенный или нет цервикальный канал.
- Размеры и длину цервикального канала.
Безопасность процедуры
Благодаря тому, что ультразвуковые волны находятся на ограниченной мощности, а также существуют ограничения во времени проведения процедуры, цервикометрия является максимально безопасной как для беременной, так и для плода.  Профессиональные организации утверждают, что если пользоваться приборами УЗИ в режиме «М» и «В», то в связи с ограниченной акустической мощностью такое воздействие на организм беременных не несет какого-либо влияния и считается безопасным во время использования на любом сроке беременности.
Профессиональные организации утверждают, что если пользоваться приборами УЗИ в режиме «М» и «В», то в связи с ограниченной акустической мощностью такое воздействие на организм беременных не несет какого-либо влияния и считается безопасным во время использования на любом сроке беременности.
Очень важным фактором, который часто беспокоит беременную, является болезненность осуществления гинекологических процедур, но спешим вас успокоить — цервикометрия абсолютно безболезненная и не вызывает каких-либо осложнений после ее проведения.
Кому назначают
Цервикометрия показана к проведению в следующих случаях:
- Если предыдущая беременность закончилась преждевременной родовой деятельностью, либо же случился поздний выкидыш.
- Если существуют предпосылки невозможности удерживать плод, такая патология называется истмико-цервикальной недостаточностью.
Важно! Истмико-цервикальная недостаточность является довольно частым осложнением, которое может развиваться, если у женщины существует недостаток гормонов, что часто может приводить к прерыванию беременности.
- Беременность является многоплодной.
- У женщины проводились операции шейки матки.
- На шейку матки были наложены швы.
 С помощью данной процедуры можно еще раз провести обследование половых органов и оценить как развивается плод.
С помощью данной процедуры можно еще раз провести обследование половых органов и оценить как развивается плод.На каком сроке делают
Цервикометрия показана к выполнению, начиная с 12 недели и до 22 недель беременности. Если у беременной случались ранние преждевременные роды либо констатирована многоплодная беременность, то данная манипуляция выполняется до 15 недели и, чтобы исключить возможные патологии, делается еще одна процедура на 20 неделе.
Как проводится
Процедуру ультразвукового исследования можно проводить трансабдоминальным и трансвагинальным способом.
Трансабдоминальный способ заключается в осмотре, который производится при полном мочевом пузыре, к стенкам живота прикладываются датчики.
Трансвагинальный способ заключается во введении специально оборудованных инструментов обследования во влагалище. Женщина перед обследованием должна сходить в туалет, чтобы обеспечить наилучшую видимость во внутреннем зеве. 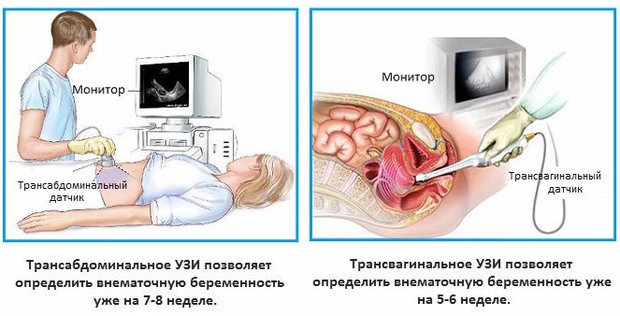
Важно! Доктора предпочитают назначать трансвагинальное обследование, так как одно может показать более точное состояние и замеры цервикального канала.
В начале проведения исследования во влагалище вводится ультразвуковой датчик, который направляется в передний влагалищный свод. На экране можно наблюдать шейку в сагиттальной плоскости. Таким образом, происходит измерение закрытой части шейки, которое подразумевает подразумевает замеры расстояния наружного и внутреннего зева.Не у всех женщин можно точно измерить необходимое расстояние, потому что происходят произвольные сократительные движения, которые влияют на показатели. В таком случае, цервикометрия может проводиться несколько раз и среди результатов будут выбраны наименьшие показатели, которые считаются более точными.
В некоторых случаях доктор может назначать трансабдоминальное ультразвуковое исследование, его можно назвать визуальным, а не измерительным, результаты между трансабдоминальным и трансвагинальным измерением могут иметь разбежность более чем в 5 мм, которое считается достаточно существенными для постановки диагноза. 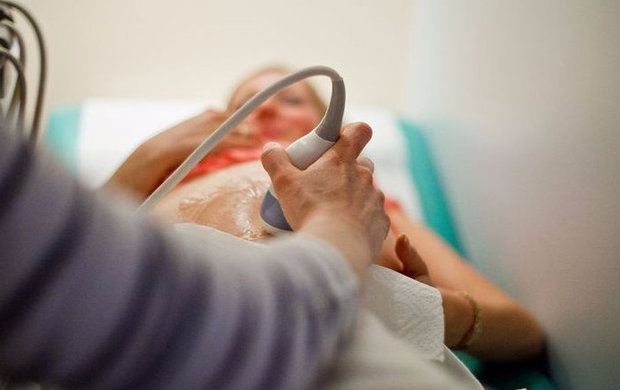 Если во время обследования доктором будет установлено, что длина меньше нормы, то специалист должен сразу же проинформировать об этом врача, который ведет вашу беременность.
Если во время обследования доктором будет установлено, что длина меньше нормы, то специалист должен сразу же проинформировать об этом врача, который ведет вашу беременность.
Для того, чтобы сохранить беременность и провести профилактику возникновения преждевременных родов, шейка покрывается швами. В некоторых случаях доктора прибегают к применению специальных резиновых колец, которые будут препятствовать изменению размеров цервикального канала, а точнее, его расширению.
Выявить, нормально ли проходит беременность и не существует ли вероятности развития у плода пороков поможет скрининг.Нормы и расшифровка результатов
Во время вынашивания ребенка изменяется шейка матки, а именно, ее форма и длина. Если регулярно измерять эти параметры, можно будет вычислить, когда начнется родовая деятельность, что позволяет своевременно выявить риск возникновения преждевременной родовой деятельности.
Существуют определенные нормы результатов замеров, по которым можно определить состояние беременной и риски возникновения выкидыша либо преждевременных родов.  Рассмотрим показатели длины цервикального канала при беременности, которые могут изменяться, а их норма зависит от срока:
Рассмотрим показатели длины цервикального канала при беременности, которые могут изменяться, а их норма зависит от срока:
- С 4-го по 5-й месяц беременности цервикальный канал должен быть от 4 до 4,5 см в длину.
- С 6-го по 7-й месяц длина должна составлять от 3,5 до 4 см.
- С 8-го по 9-й месяц нормальный показатель длины цервикального канала должен находиться в пределах 3-3,5 см.
Если установлено, что полученные значения ниже нормы, можно утверждать, что родовая деятельность может начаться раньше запланированного срока. Вероятность возникновения преждевременных родов зависит от величины отклонений по нормальным показателям.
Если доктор произвел замеры и установил, что цервикальный имеет длину больше 3 см — это может свидетельствовать о низком риске преждевременных родов, который составляет около 1%. 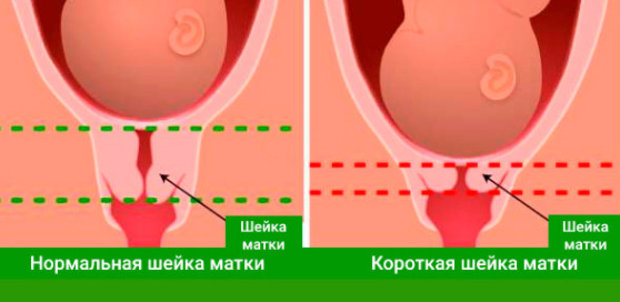 Если же у женщины до 6-го месяца беременности шейка расширяется и укорачивается, такие изменения могут приводить к возникновению преждевременной родовой деятельности. Приведем некоторые статистические данные:
Если же у женщины до 6-го месяца беременности шейка расширяется и укорачивается, такие изменения могут приводить к возникновению преждевременной родовой деятельности. Приведем некоторые статистические данные:
- Каждая 5-я девушка, которая родила до установленного срока, имела длину цервикального канала менее 2,5 см.
- Каждая 4-я женщина — менее 2-х сантиметров.
- Каждая 2-я девушка — менее 1,5 см.
Знаете ли вы? Первое трансвагинальное ультразвуковое исследование было проведено в 1955 году в Англии J.J. Wild, который использовал режим «А». В 1967 году германской компанией «Сименс» была произведена разработка УЗ-сканера, который позволил использовать режим «В» (более безопасный для женщин) для трансвагинального исследования.
Если у женщины были обнаружены такие показатели, то родовая деятельность у каждой 3-й женщины наступает на протяжении 1 недели, у каждой второй — не дожидаясь установленного срока родов.Если женщина беременна одним ребенком и длина матки изменилась до 2,5-3 см, доктором назначается ультразвуковое исследование, а также еженедельные консультации врачей.  Если при таких условиях укорочение превышает 2,5 см, женщине ставят диагноз истмико-цервикальной недостаточности, в этом случае можно утверждать, что существует достаточно высокий риск преждевременных родов. При таком диагнозе важно регулярно консультироваться у специалиста, который назначит необходимые профилактические меры для предотвращения преждевременных родов — это может быть прием прогестерона, наложение швов на шейку, либо установление специального кольца, которое будет препятствовать расширению матки.
Если при таких условиях укорочение превышает 2,5 см, женщине ставят диагноз истмико-цервикальной недостаточности, в этом случае можно утверждать, что существует достаточно высокий риск преждевременных родов. При таком диагнозе важно регулярно консультироваться у специалиста, который назначит необходимые профилактические меры для предотвращения преждевременных родов — это может быть прием прогестерона, наложение швов на шейку, либо установление специального кольца, которое будет препятствовать расширению матки.
Таким образом, цервикометрия является важным исследованием, которое позволяет предотвратить прерывание беременности и развитие осложнений у беременной, главное — следовать рекомендациям доктора, который ведет вашу беременность и проходить все обследования и процедуры в установленный срок.
agu.life
